




PG. 6
PG. 12

Información de contacto de beneficios
ADMINISTRADORES DE BENEFICIOS
Servicios de Beneficios Financieros (866) 914-5202
www.mybenefitshub.com/cedarhillisd
CEDAR HILL ISD ADMINISTRADOR DE BENEFICIOS
Kathy Shaw (972) 291-1581
kathy.shaw@chisd.net
MÉDICO
Texas Schools Health Benefits Program (TSHBP) (888) 803-0081
Todos los planes: www.tshbp.org
Beneficios de farmacia: SouthernScripts Grupo #50000
https://tshbp.info/DrugPham
CUENTA DE AHORROS SALUD INDEMNIZACIÓN HOSPITALARIA VIDA Y AD&D
EECU
(800) 333-9934
www.eecu.org
PROGRAMA DE ASISTENCIA AL EMPLEADO (EAP)

ComPsych Guidance Resources
Grupo #ONEAMERICA3
(855) 365-4754
www.guidanceresources.com
Cigna
Grupo # HC110511 (800) 754-3207
www.mycigna.com
TELESALUD
MDLive (888) 365-1663
www.mdlive.com/fbs
DENTAL VISIÓN
Cigna
Grupo #3331960
(800) 244-6224
www.mycigna.com
CÁNCER
American Public Life
Grupo #24725
(800) 256-8606
www.ampublic.com
TRANSPORTE
MASA
Grupo #MKCHISD (800) 423-3226
claims@masaglobal.com
Superior Vision
Grupo #29283
(800) 507-3800
www.superiorvision.com
ENFERMEDAD CRÍTICA
Unum
Grupo #473105
(866) 679-3054
www.unum.com
Experian
(888) 397-3742
www.experian.com
CHUBB
www.chubb.com
(800) 252-4670
https://www.chubb.com
SALUD CONDUCTUAL
Kindly Health
https://kindlyhuman.io/chisd
DISCAPACIDAD
The Hartford Grupo #395321
(800) 523-2233
www.thehartford.com
VIDA INDIVIDUAL
5Star Life Insurance Company (866) 863-9753
https://5starlifeinsurance.com
National Benefit Services
(800) 274-0503
www.nbsbenefits.com
Los beneficios de los empleados son más fáciles gracias a la aplicación FBS Benefits.
al (800) 583-6908 y acceda a todo lo que necesita para completar su inscripción en las Beneficios:

(800) 583-6908
• Recursos para las Beneficios

• Inscripción en línea
• Herramientas interactivas
• Y más.
Grupo de aplicación #: FBSCHISD

1
www.mybenefitshub.com/cedarhillisd
2
3
INGRESE EL NOMBRE DE USUARIO & CONTRASEÑA
Nombre de usuario: Los seis (6) primeros caracteres de su apellido, todos en minúsculas, seguidos de la primera letra de su nombre, seguidos de los cuatro (4) últimos dígitos de su número de la Seguridad Social.
Si tiene seis (6) caracteres o menos en su apellido, utilice su apellido completo, todo en minúsculas, seguido de la primera letra de su nombre, seguido de los cuatro (4) últimos dígitos de su número de la Seguridad Social.
Contraseña por defecto: Apellido (en minúsculas, sin puntuación) seguido de los últimos cuatro (4) dígitos de su Número de Seguro Social.
 HAGA CLIC EN LOGIN
HAGA CLIC EN LOGIN
Un plan de cafetería le permite ahorrar dinero utilizando dólares antes de impuestos para pagar el seguro de grupo elegible primas patrocinadas y ofrecidas por su empresa. La inscripción es automática a menos que la rechace beneficio. Las elecciones realizadas durante la inscripción anual entrarán en vigor en la fecha de entrada en vigor del plan y permanecerán vigentes durante todo el año del plan.
Los cambios en las elecciones de beneficios pueden ocurrir solo si experimenta un evento calificador. Debe presentar prueba de un evento calificador a su Oficina de beneficios dentro de los 31 días de su evento calificador y reunirse con su Oficina de beneficios para completar y firmar la documentación necesaria para realizar un cambio de elección de beneficios. Los cambios en los beneficios deben ser consistentes con el evento calificador.
CAMBIOS DE ESTADO
(CIS):
Estado civil
Cambio en el número de dependientes fiscales
Cambio de situación laboral que afecta a Elegibilidad de la cobertura
Ganancia/perdi da de la condición de elegibilidad de los dependientes
Sentencia/Decreto/ Orden
Elegibilidad para los programas gubernamentales
EVENTOS CALIFICADOS
El cambio de estado civil incluye el matrimonio, el fallecimiento del cónyuge, el divorcio o la anulación (la separación legal no se reconoce en todos los estados).
Un cambio en el número de dependientes incluye lo siguiente: nacimiento, adopción y colocación para adopción. Puede añadir a los dependientes existentes que no estaban inscritos anteriormente siempre que un dependiente gane elegibilidad como resultado de un evento de cambio de estado válido.
El cambio en la situación laboral del empleado, o de un cónyuge o dependiente del empleado, que afecta a la elegibilidad del individuo bajo el plan de un empleador incluye el inicio o la terminación del empleo.
Un acontecimiento que hace que el dependiente de un empleado satisfaga o deje de satisfacer los requisitos de cobertura del plan de la empresa puede ser el cambio de edad, de estado civil, de empleo o de dependencia fiscal.
Si una sentencia, decreto u orden de divorcio, anulación o cambio de custodia legal requiere que usted proporcione cobertura de accidentes o de salud a su hijo dependiente (incluido un hijo adoptivo que sea su dependiente), puede cambiar su elección para proporcionar cobertura al hijo dependiente. Si la orden exige que otra persona (incluidos su cónyuge y su ex-cónyuge) cubra al hijo dependiente y le proporcione cobertura con el plan de esa persona, puede cambiar su elección para revocar la cobertura sólo para ese hijo dependiente y sólo si la otra persona le proporciona realmente la cobertura.
El aumento o la pérdida de la cobertura de Medicare/Medicaid puede provocar un cambio de elección permitido.
Durante su período de inscripción anual, usted tiene la oportunidad de revisar, cambiar o continuar las elecciones de beneficio cada año. No se permiten cambios durante el año del plan (fuera de inscripción anual) a menos que ocurra un evento que lo amerite de la sección 125.
• Los cambios, adiciones o salidas solo se pueden realizardurante el período de inscripción anual sin un eventocalificado.
• Los empleados deben revisar su información personal yverificar que los dependientes a los que desean proporcionarcobertura son incluidos en el perfil del dependiente. Además, debe notificar a su empleador cualquierdiscrepancia en la información personal y/o de beneficios.
• Los empleados deben confirmar en cada revisión debeneficios (médica, dental, visión, etc.) que cadadependiente a ser cubierto es seleccionado para ser incluidoen la cobertura para ese beneficio particular.
Todas las elecciones de inscripción de nuevos empleados deben completarse en el sistema de inscripción en línea dentro de los primeros 31 días de empleo de elegibilidad para beneficios. Si no se completan las elecciones durante este período de tiempo, se perderá la cobertura.
¿A quién contacto con preguntas?
Para preguntas sobre beneficios complementarios, puede comunicarse con su Oficina de Beneficios o puede llamar a Servicios de Beneficios Financieros al (866) 914-5202 para obtener ayuda.
¿Dónde puedo encontrar los formularios?
Para obtener resúmenes de beneficios y formularios de reclamo, vaya a su sitio web de beneficios: www.mybenefitshub.com/cedarhillisd. Haga clic en el Plan de Beneficios del cual necesita información (Ej.: dental) y puede encontrar los formularios que necesita en la sección de beneficios y formularios.
¿Cómo puedo encontrar un proveedor de la red?
Para obtener resúmenes de beneficios y formularios de reclamo, vaya al sitio web de beneficios de Cedar Hill ISD: www.mybenefitshub.com/cedarhillisd Haga clic en el plan de beneficios del cual necesita información (Ej.: dental) y puede encontrar enlaces de búsqueda de proveedores bajo la sección QuickLinks.
¿Cuándo recibiré las tarjetas de identificación?
Si la aseguradora proporciona tarjetas de identificación, usted puede esperar recibir las mismas 3-4 semanas después de su fecha de vigencia. Para la mayoría de los planes dentales y de visión, puede iniciar sesión en el sitio web del proveedor e imprimir una tarjeta de identificación temporal o simplemente dele a su proveedor el número de teléfono de la compañía de seguros y ellos pueden llamar y verificar su cobertura si no tiene una tarjeta de identificación en ese momento. Si no recibe su tarjeta de identificación, puede llamar al número de servicio al cliente del proveedor para solicitar otra tarjeta.
Si la aseguradora proporciona tarjetas de identificación, pero no hay cambios en el plan, por lo general no recibirás una nueva tarjeta de identificación cada año.
Beneficios complementarios: los empleados elegibles deben trabajar 20 o más horas programadas regularmente cada semana laboral.
Los empleados que reúnan los requisitos deben estar trabajando activamente en la fecha de entrada en vigor del plan para que las nuevas beneficios sean efectivas, lo que significa que usted es físicamente capaz de desempeñar las funciones de su puesto de trabajo el primer día de trabajo coincidente con la fecha de entrada en vigor del plan. Por ejemplo, si sus prestaciones de 2023 entran en vigor el 1 de septiembre de 2023, debe estar trabajando activamente el 1 de septiembre de 2023 para tener derecho a sus nuevas beneficios.
Elegibilidad del dependiente: usted puede cubrir a los niños dependientes elegibles bajo un beneficio que ofrezca cobertura al dependiente, siempre y cuando usted participe en el mismo beneficio, en base a la edad máxima indicada a continuación. Los dependientes no pueden estar cubiertos doblemente por cónyuges casados dentro del distrito como empleados y dependientes a la vez.
Tenga en cuenta que pueden aplicarse límites y exclusiones al obtener la cobertura como pareja casada o al obtener la cobertura para los dependientes.
Posibles limitaciones de la cobertura del cónyuge: al inscribirse en la cobertura, tenga en cuenta que es posible que algunos beneficios no le permitan cubrir a su cónyuge como dependiente si su cónyuge está inscrito para la cobertura como empleado del mismo empleador. Revise los documentos del plan correspondiente, comuníquese con Financial Benefit Services o comuníquese con la compañía de seguros para obtener información adicional sobre la elegibilidad del cónyuge. Limitaciones de FSA/HSA: por favor, tenga en cuenta que, en general, según las regulaciones del IRS, las parejas casadas no pueden inscribirse tanto en una Cuenta de Gastos Flexibles (FSA) como en una Cuenta de Ahorros para la Salud (HSA). Si su cónyuge está cubierto por una FSA que reembolsa los gastos médicos, entonces usted y su cónyuge no son elegibles para una HSA, incluso si no usaría la FSA de su cónyuge para reembolsar sus gastos. Sin embargo, existen algunas excepciones a la limitación general con respecto a tipos específicos de FSA. Para obtener más información sobre si puede inscribirse en un tipo específico de FSA o HSA como pareja casada, comuníquese con el proveedor de la FSA y/o HSA antes de inscribirse o comuníquese con su asesor fiscal para obtener más orientación.
Posibles limitaciones de la cobertura de dependientes: al inscribirse para la cobertura de dependientes, por favor tenga en cuenta que es posible que algunos beneficios no le permitan cubrir a sus dependientes elegibles si están inscritos para la cobertura como empleados del mismo empleador. Revise los documentos del plan correspondiente, comuníquese con Financial Benefit Services o comuníquese con la compañía de seguros para obtener información adicional sobre la elegibilidad del dependiente..
Descargo de responsabilidad: usted reconoce que ha leído las limitaciones y exclusiones que pueden aplicarse para obtener cobertura para cónyuge y dependientes, incluidas las limitaciones y exclusiones que pueden aplicarse a la inscripción en Cuentas de Gastos Flexibles y Cuentas de Ahorros para la Salud como pareja casada. Usted, el afiliado, deberá eximir de responsabilidad, defender e indemnizar a Financial Benefit Services, LLC de todas y cada una de las reclamaciones, acciones, demandas, cargos y juicios que surjan de la afiliación del afiliado a la cobertura de cónyuge y/o dependiente, incluida inscribirse en Cuentas de Gastos Flexibles y Cuentas de Ahorros.
Si su dependiente está incapacitado, la cobertura puede continuar más allá de la edad máxima en determinados planes. Si tiene un dependiente discapacitado que está alcanzando una edad no subvencionable, debe presentar un certificado médico que confirme la discapacidad de su dependiente. Comuníquese con su Oficina de Beneficios para solicitar una continuación de la cobertura.
Está desempeñando su ocupación habitual para el empleador a tiempo completo, ya sea en uno de los lugares de trabajo habituales del empleador o en algún lugar al que la empresa le obliga a desplazarse. Si no va a trabajar activamente a partir del 1 de septiembre de 2023, notifique a su administrador de beneficios.
El periodo durante el cual los empleados existentes tienen la oportunidad de inscribirse o cambiar sus elecciones actuales.
La cantidad que usted paga cada año del plan antes de que el plan comienza a pagar los gastos cubiertos.
Del 1 de enero al 31 de diciembre
Después de cualquier deducible aplicable, su parte del coste de un servicio sanitario cubierto, calculado como un porcentaje (por ejemplo, el 20%) del importe permitido importe del servicio.
La cantidad de cobertura que puede elegir sin responder a cualquier pregunta médica o someterse a un examen de salud. La cobertura garantizada sólo está disponible durante el periodo de elegibilidad inicial. Se aplican las disposiciones de exclusión por trabajo activo y/o por enfermedad preexistente, según la compañía.
Médicos, hospitales, optometristas, dentistas y otros proveedores que hayan contratado con el plan como proveedor de la red.
Lo máximo que una persona con derecho o asegurada puede pagar en co seguro para los gastos cubiertos.
Del 1 de septiembre al 31 de agosto
Se aplica a cualquier enfermedad, lesión o afección por la que el participante haya estado bajo el cuidado de un de atención médica, ha tomado medicamentos con receta o tiene órdenes de tomar medicamentos por parte de un proveedor de atención médica, o recibido atención o servicios médicos (incluidos los servicios de diagnóstico y/o consulta).
Descripción
Cuenta de ahorro sanitario (HSA) (IRC Sec. 223)
Aprobadas por el Congreso en 2003, las HSA son cuentas bancarias reales en nombres de empleados que permiten a los empleados ahorrar y pagar los gastos médicos calificados no reembolsados, libre de impuestos.
Cuenta de gastos flexibles (FSA) (IRC Sec. 125)
Permite a los empleados pagar gastos de desembolso por copagos, deducibles y ciertos servicios no cubiertos por un plan médico, libre de impuestos. Esto también permite a los empleados pagar por el cuidado de dependientes calificados, libre libre de impuestos.
Elegibilidad del empleador Plan de salud calificado con deducible alto. Todos los empleadores
Fuente de contribución Empleado y/o empleador
El propietario de la cuenta Individual
Los seguros subyacentes Requisito Plan de salud de deducible alto
Deducible mínimo $1,500 Individual (2023) $3,000 familia (2023)
y/o empleador
Contribución máxima $3,850 Individual (2023) $7,750 familia (2023) $3,050 (2023)
Uso permisible de fondos
Retiros de efectivo de cantidades no utilizadas (si no hay gastos médicos)
Los empleados pueden utilizar los fondos de la forma que deseen. Si se utiliza para gastos médicos no calificados, sujeto a la tasa impositiva vigente más 20% de penalidad.
Permitido, pero sujeto a la tasa de impuestos actual más 20% de penalización (exención de penalización después de la edad de 65).
¿Acumulación año a año del saldo de la cuenta? Sí, se acumulará para su uso para la cobertura de salud del año siguiente.
Reembolso por gastos médicos calificados (según se define en el sec. 213 (d) del IRC).
No se permite
No. El acceso a algunos fondos puede extenderse si el plan de su empleador contiene un período de gracia de 2 1/2 meses o una disposición de reinversión de $500.
¿La cuenta gana interés? Sí No
¿Es portable? Sí, portable año a año y entre Trabajos. No
DE LA FSA

El TSHBP se enorgullece de ofrecer una variedad de planes y beneficios para satisfacer las necesidades de su distrito escolar. Todos los planes están diseñados para que los miembros puedan fácilmente navegar por sus necesidades médicas de salud.
Para obtener más detalles del plan, visite su sitio web de beneficios: www.mybenefitshub.com/cedarhillisd
Aspectos destacados de la atención directa
Los Planes de Atención Dirigida TSHBP utilizar una red nacional para proporcionar acceso a médicos y servicios auxiliares a todos los afiliados. Los distritos escolares inscritos accederán a la red exclusiva de médicos y servicios auxiliares HealthSmart para acceder a más de 502.309 proveedores en más de 1.421.000 ubicaciones únicas en todo Estados Unidos.
Los hospitales están excluidos de las redes PPO. Se accede a todos los servicios hospitalarios y de otros centros médicos a través de un coordinador de cuidados asignado. Es fácil buscar proveedores en su zona haciendo clic en el siguiente enlace.
https://tshbp.info/HSNetwork


Salud de las bisagras
Hinge Health es una empresa digital programa de gestión musculoesquelética con programas de fisioterapia personalizados diseñados por médicos y dirigidos por Health coaches certificados. Usted y los miembros de su familia que reúnan los requisitos obtendrán acceso gratuito a los programas de Hinge Health para el dolor de espalda, rodilla, cadera, hombro o cuello, que pueden incluir: un ordenador tablet y sensores wearable gratuitos, coaching de salud 1 a 1 ilimitado, terapia de ejercicios personalizada, etc.

TSHBeFit es un programa de bienestar, impulsado por WellRight, está disponible para que los afiliados alcancen su salud y bienestar personal a través de una colección de actividades holísticas y no supone ningún coste adicional para los afiliados.

Aspectos destacados de la red Aetna
Quiere una red que sea completa, fácil de usar y puede ayudarle a ahorrar costes. No busque más. Ahora puede encontrar apoyo a través de nuestra red de organizaciones de proveedores preferidos Aetna Signature Administrators®. Descubra opciones de proveedores y costos reducidos.
Con nuestra red, ahora tiene acceso a más de 1,2 millones de médicos participantes, 8.700 hospitales y fuertes descuentos negociados.
Sabemos que la calidad asistencial es importante. Por eso nos aseguramos de que nuestros médicos superen con éxito los requisitos de acreditación. Nuestro proceso de acreditación cumple las normas del sector, así como los requisitos estatales y federales.
También tendrá acceso a más de 600 centros Institutes of Excellence™ e Institutes of Quality®. Medimos estos institutos reconocidos públicamente por su rendimiento clínico, resultados y eficiencia. A continuación, le facilitamos esta información para que pueda elegir el mejor centro.
¿Está listo para buscar en nuestra red?
Visite http://aetna.com/asa
Acceda al monedero digital MyTSHBP para acceder fácilmente a todos sus recursos de prestaciones.
Con el plan Aetna PPO, si elige utilizar los servicios de un coordinador de atención para un procedimiento o admisión a un centro, puede recibir un crédito de hasta $500 para su deducible. Si ya alcanzó su deducible, ¡el crédito de $500 se aplicará a su desembolso máximo!

2023-2024 GUÍA

Nuestro propósito es apoyar a los escolares de Texas. Lo hacemos proporcionando soluciones de beneficios de salud a nuestros dedicados maestros, administradores y personal de apoyo para que puedan concentrarse en lo que mejor saben hacer: enseñar y apoyar a nuestros niños.


Este resumen pretende ser una referencia fácil de utilizar para los afiliados y otras personas interesadas en las prestaciones sanitarias del TSHBP. El Resumen de la Descripción del Plan (SPD, por sus siglas en inglés) y otros materiales específicos de su plan sustituyen esta información general con respecto a la elegibilidad y los beneficios individuales de los participantes.


El TSHBP se enorgullece de ofrecer un modelo de salud combinado para el año del plan 2023-24 para satisfacer las necesidades de su distrito escolar. Los planes incluyen nuestro actual plan de salud con deducible alto (HD) de TSHBP
Directed Care y el plan de copago de TSHBP Directed Care, así como un plan PPO, el plan Aetna Signature. Todos nuestros planes están diseñados para que los miembros puedan navegar fácilmente por sus necesidades médicas.
• TSHBP Atención Dirigida Deducible Alto (HD)
• TSHBP Atención Dirigida Plan de Copago
• Deducible incorporado
• Beneficios dentro y fuera de la red
• Red nacional HealthSmart para médicos, Especialistas y servicios auxiliares.
• El Coordinador de Cuidados es obligatorio para y procedimientos planificados
• Medicamentos especializados - Cobertura total, participación obligatoria en el Programa de Asistencia al Paciente (PAP)
• Plan Aetna Firma
• Beneficios dentro de la red
• Red de Aetna Firmado PPO para ambos Médicos y Hospitales
• Comparable a TRS-ActiveCare
• Medicamentos Especializados - Cobertura total, participación obligatoria en el Programa de Asistencia al Paciente (PAP)
• El Coordinador de Cuidados es un beneficio opcional
Servicios dentro de la red
Coste máximo del OOP individual
Escoja el plan de TSHBP que funcione mejor para usted y su familia. Aunque estamos orgullosos de ofrecer tres planes diferentes, nuestro Plan de Copagos de Atención Administrada de TSHBP es un plan único en el que todos los servicios están sujetos a copagos y todos los copagos se aplican al desembolso máximo. Además, el Plan de Copagos de Atención Administrada de TSHBP tiene el costo de desembolso más bajo para nuestros miembros.
Veamos cómo Tom y Sue utilizan el Plan de Copago de Atención Administrada TSHBP y ahorran en sus gastos de bolsillo.
Tom tiene dolor de rodilla y va al médico ($45 de copago). Su doctor lo refiere a un especialista y el especialista confirma que necesita cirugía ($70 copago). Tom llama al coordinador de cuidados del TSHBP, que programa su operación de rodilla en el hospital. La operación de rodilla de Tom va bien y se queda en el hospital 3 días. Tom paga $650 de copago por la estancia en el hospital y $200 de copago por el cirujano. Tiene 6 semanas de terapia física dos veces por semana (6 x 2 x $55 copago $660). El chequeo de Tom a las seis semanas esta bien y su rodilla esta como nueva ($70 copago).

En este escenario, Tom pagaría un total de $1,695 en copagos. Los $1,695 se aplican al desembolso máximo de Tom de $4,000: ahora le queda un desembolso máximo de $2,305.
Sue cree que está embarazada y acude a su médico, que se lo confirma ($45 de copago). Sue trabaja con el coordinador de cuidados para establecer un plan de parto. Sue visita a su médico mensualmente y paga un copago único de $500 para cubrir los cuidados prenatales, los cuidados postnatales y el parto. Sue visita al médico semanalmente durante las últimas 6 semanas de embarazo. El copago de $500 cubre los cuidados prenatales y postnatales de rutina. Sue tiene un parto normal en el hospital y paga un copago separado de $650 por su estancia en el hospital y un copago de $250 por el recién nacido. Sue y el bebé se van felices a casa.
En este caso, Sue pagaría un total de $1,445 de copago. Los $1,445 se aplican al desembolso máximo de Sue de $4,000. Ahora le queda un desembolso máximo restante de $2,555.

Los afiliados de atención sanitaria gestionada utilizarán la red HealthSmart PPO para los servicios médicos y auxiliares; sin embargo, todos los servicios de centros y hospitales deben obtenerse a través del programa Care Connect. En el marco del programa Care Connect, un coordinador de cuidados se convierte en un conserje personal para los afiliados al TSHBP. Hoy en día, cuando la mayoría de los planes de salud exigen a los afiliados que naveguen por un complicado laberinto de requisitos de confirmación dentro de la red, el TSHBP está diseñado para que el Coordinador de Cuidados intervenga en nombre del afiliado y le apoye plenamente durante el proceso. El coordinador de cuidados explicará los beneficios, verificará la elegibilidad, responderá preguntas, investigará la calidad de cada encuentro, programará los procedimientos y negociará con el centro para obtener las mejores tarifas. Nuestro objetivo es programar de forma sencilla y fácil las citas de los afiliados con centros de alta calidad y precios justos, de la manera más fácil posible, al tiempo que apoyamos al afiliado en todos los aspectos de la atención continuada. Para permitir la coordinación y el pago de las estancias y procedimientos hospitalarios, póngase en contacto con su coordinador de cuidados en cuanto lo sepa. Los coordinadores de cuidados necesitan un mínimo de 5 días laborables para completar la tramitación de su procedimiento.

Por supuesto, su atención médica es la principal preocupación. Para cualquier servicio de urgencia, acuda inmediatamente al centro más cercano para recibir la atención que necesite. Si recibe una factura de saldo del centro, sólo tiene que ponerse en contacto con su coordinador de cuidados y éste se pondrá en contacto con el Programa de Defensa del Afiliado de TSHBP para interactuar con el centro y resolver cualquier disputa sobre facturas de saldo. https://tshbp.info/CCVideo
Las visitas virtuales permiten a los afiliados tener una consulta en directo con un médico TelaDoc colegiado y contratado de forma independiente. En lugar de ir a la consulta, los afiliados pueden hablar con un médico mientras están en casa, en el trabajo o de viaje. Las consultas virtuales pueden costar menos que ir a una clínica de atención urgente o a urgencias. Las afecciones médicas sencillas que no sean urgentes pueden tratarse por teléfono, vídeo en línea o aplicación móvil.
Hinge Health es un programa digital de gestión musculoesquelética con programas de fisioterapia personalizados diseñados por médicos y dirigidos por entrenadores de salud certificados. Usted y los miembros de su familia que cumplan los requisitos obtienen acceso gratuito a los programas de Hinge Health para el dolor de espalda, rodilla, cadera, hombro o cuello, que incluyen:

• Una tableta y sensores portátiles gratuitos.
• Asesoramiento de salud personalizado ilimitado
• Terapia de ejercicios personalizada
TSHBeFit es un programa de bienestar, impulsado por WellRight, que está disponible para que los afiliados alcancen su salud y bienestar personal a través de una colección de actividades holísticas y sin coste adicional para los afiliados. Contiene una amplia gama de temas, desde salud mental hasta cuidados preventivos, ¡y mucho más!
por consulta $0 por consulta $0 por consulta
Atención Primaria Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $45 de copago $60 de copago
Especialista Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $70 de copago $85 de copago Servicios de oficina
Inyecciones antialérgicas Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $5 de copago $10 de copago Suero antialérgico Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $35 de copago $40 de copago Servicios Quiroprácticos Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $35 de copago $40 de copago Cirugía en el consultorio Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $110 de copago $125 de copago Resonancias magnéticas, escáneres de gatos y mascotas Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $275 de copago $325 de copago
Centro de atención urgente Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $50 de copago $75 de copago Centros de asistencia
Centro de atención urgente Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $75 de copago $100 de copago Urgencias independientes Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $500 de copago $500 de copago
Urgencias hospitalarias Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $500 de copago $500 de copago Servicios de ambulancia Deducible, luego el Plan paga el 100% Deducible, luego el Plan paga el 100% $275 de copago $275 de copago Cirugía ambulatoria Deducible, luego el Plan paga el 100% Sólo dentro de la red $650 de copago Sólo dentro de la red Servicios hospitalarios Deducible, luego el Plan paga el 100% Sólo dentro de la red $650 de copago Sólo dentro de la red Honorarios del cirujano Deducible, luego el Plan paga el 100% Sólo dentro de la red $200 de copago Sólo dentro de la red Servicios de maternidad y neonatología
Gastos de maternidad
(cuidados prenatales y postnatales) Deducible, luego el Plan paga el 100% Sólo dentro de la red $500 de copago Sólo dentro de la red Cuidados de rutina al recién nacido Deducible, luego el Plan paga el 100% Sólo dentro de la red $250 de copago Sólo dentro de la red Prestaciones para medicamentos
Deducible de medicamentos Sin deducible para medicamentos Sin deducible para medicamentos
Genérico Usted paga 0% después del deducible; $0 ciertos genéricos $0 ciertos genéricos / $10 copago
Marca preferida Usted paga el 0% después de la franquicia 35 $ o 50% de copago / 100 $ máximo
No preferido
Usted paga el 0% después de la franquicia Copago de 70 $ o copago del 50% / Máximo 200 $
Especialidad Cobertura total - Participación obligatoria en el PAP - Deducible, luego el Plan paga el 100%
Cobertura total - Participación obligatoria en el PAP - 50% de copago (Máximo 500 $)
*Se debe utilizar el programa de coordinador de cuidados para acceder a los servicios del centro o no se dispondrá de prestaciones en virtud del plan.
Estos servicios incluyen colonoscopia rutinaria y servicios relacionados; proveedores hospitalarios para resonancias magnéticas, tomografías computarizadas y escáneres de mascotas; proveedores hospitalarios para servicios ambulatorios de laboratorio/radiología; ingresos hospitalarios para pacientes hospitalizados; servicios ambulatorios de hospital/centro quirúrgico ambulatorio; servicios de maternidad y neonatología; servicios de rehabilitación/terapia; servicios de atención prolongada; y otros servicios, incluidos equipos/suministros médicos duraderos, aparatos ortopédicos/prótesis, centros de formación para el autocontrol de la diabetes y servicios para trastornos del sueño. Para consultar el documento completo del plan y los servicios que requieren acceso a través del programa de coordinador de cuidados, llame al 888-803-0081.
NOTA: Los diseños y tarifas del plan TSHBP son definitivos para el año del plan 2023 - 2024. El TSHBP es un plan autofinanciado que financia los gastos anuales previstos por siniestros (incluidos los siniestros de remanente), las reservas adicionales para siniestros y los gastos operativos.

TSHBP AETNA Firma

Cobertura Cobertura fuera de la red
Red AETNA
Servicio preferente AETNA
Deducible del plan Usted paga el 30% después de la franquicia
Deducible individual/familiar $4,000/$8,000
Coseguro Usted paga el 30% después de la franquicia
Desembolso máximo individual/familiar $9,100/$18,200
Cuenta de ahorros sanitarios (HSA) elegible No
Obligatorio - Proveedor de atención primaria (PCP) No
Obligatorio: derivación del médico de cabecera a un especialista No
Visitas al médico
Cuidados preventivos Sí - Copago de $0
Salud virtual-Teladoc $0 por consulta
Atención Primaria $45 de copago
Especialista $70 de copago
Centros de asistencia
Centro de atención urgente $75 de copago
Urgencias independientes Usted paga $500 de copago + 30% después del deducible
Urgencias hospitalarias Usted paga $500 de copago + 30% después del deducible
Servicios de ambulancia Deducible, luego el Plan paga el 30% Cirugía ambulatoria Deducible, luego el Plan paga el 30%
Servicios hospitalarios Deducible, luego el Plan paga el 30%
Honorarios del cirujano Deducible, luego el Plan paga el 30%
Prestaciones para medicamentos
Deducible de medicamentos $500 deducible de la marca
Genérico Copago de 15 $; 0 $ para determinados genéricos
Marca preferida Usted paga el 25% después de la franquicia
No preferido Usted paga el 50% después de la franquicia
Especialidad
Cobertura total - Participación en el PAP obligatoria - Usted paga el 50% después de la franquicia
El programa de Coordinador de Cuidados es opcional y garantiza la cobertura de los medicamentos especializados
Créditos del deducible PPO
Los créditos del deducible PPO: Con el plan PPO de Aetna, si decide utilizar los servicios de un coordinador de atención para un procedimiento o admisión en un centro, recibirá un crédito de hasta $500.00 para su deducible. Si ya ha pagado su deducible, el crédito se aplicará a su desembolso máximo.
NOTA: Los diseños y tarifas del plan TSHBP son definitivos para el año del plan 2023 - 2024. El TSHBP es un plan autofinanciado que financia los gastos anuales previstos por siniestros (incluidos los siniestros de remanente), las reservas adicionales para siniestros y los gastos operativos.


Virta es un tratamiento médicamente supervisado y respaldado por la investigación que revierte la diabetes tipo 2, lo que significa que los pacientes pueden reducir su nivel de azúcar en sangre y A1c, todo ello mientras reducen la medicación para la diabetes y pierden peso. 90 Degree Benefits cubre íntegramente el coste de Virta, valorado en más de $3.000 para todos los afiliados con diabetes de tipo 2 que cumplan los requisitos. Para más información, visite: https://tshbp.org/virta-health/

El beneficio de farmacia de TSHBP está gestionado por Liviniti. Liviniti utiliza una lista de medicamentos de alto rendimiento para proporcionar a los miembros una selección administrada de opciones de farmacia. Liviniti tiene más de 66,000 farmacias participantes en todo el país, de las cuales más de 4,500 están en Texas. Puede buscar medicamentos con la herramienta de búsqueda de medicamentos de Liviniti: https://tshbp.info/DrugPham La red de farmacias está compuesta por farmacias independientes y de cadena, y la red está señalada con el logotipo FirstChoice en la página del Localizador de farmacias. Las farmacias First Choice ofrecen los mayores descuentos en sus recetas y puede acceder a ellas aquí: https://tshbp.info/Rxlocate
Los medicamentos de especialidad se refieren a una clase estrechamente definida de medicamentos biológicos de coste extremadamente elevado que a menudo requieren un manejo, una administración y un cumplimiento cuidadosos de los protocolos de tratamiento. Los medicamentos especializados que tienen un coste neto de más de $670 al mes, después del descuento, para un suministro de 30 días no están cubiertos por el Plan y, como tal, el Programa de Beneficios de Salud de las Escuelas de Texas ha contratado a RxCompass para ayudar a los miembros a conseguir cupones de medicamentos, reembolsos del fabricante y asistencia financiera gubernamental según sea necesario. El TSHBP puede ayudar a financiar el gasto en medicamentos especializados de un miembro durante un máximo de 90 días si no se dispone de financiación alternativa para los medicamentos.
NOTA:
• Los medicamentos especializados administrados en un centro sanitario estarán cubiertos como componente de un plan de tratamiento cuando sean facturados por el centro como coste de la reclamación. Las prestaciones se proporcionarán siguiendo los parámetros de pago establecidos en el documento del plan, en función del lugar del servicio y/o del proveedor que administre dicha medicación.
• Se cubrirán los costes de medicamentos especializados inferiores a $670 al mes para un suministro de 30 días, sujetos a cualquier requisito de deducible y copago.
• La participación en el programa de medicamentos RxCompass es obligatoria; sin embargo, para cualquier medicamento para el que no esté disponible la asistencia, puede estar disponible la cobertura bajo un programa de medicamentos recetados de financiación alternativa. Se requieren deducibles y/o montos de desembolso y/o copagos, para toda cobertura de medicamentos bajo cualquier programa alternativo de medicamentos recetados.
Los servicios preventivos están diseñados para cumplir los términos de la Ley de Protección al Paciente y Cuidado de Salud Asequible (PPACA), las recomendaciones actuales del Grupo de Trabajo de Servicios Preventivos de Estados Unidos, la Administración de Recursos y Servicios de Salud y los Centros para el Control y la Prevención de Enfermedades.
Algunos ejemplos de servicios de atención sanitaria preventiva son, entre otros—
• Atención al niño sano
• Exámenes físicos preventivos y rutinarios
• Visitas a la mujer sana
• Mamografías preventivas
• Vacunas
• Colonoscopia preventiva
• Cribado del cáncer de próstata
• Las pruebas y servicios preventivos y deben ser solicitados por un médico tratante.
• La atención preventiva no incluye tratamiento diagnóstico, laboratorio, radiografías seguimiento o mantenimiento de enfermedades existentes o enfermedades crónicas.
Las cantidades de deducible o copago del plan indicadas en el Resumen de prestaciones quedan exentas cuando los servicios de atención preventiva son prestados por un proveedor de la red. Cuando los servicios preventivos y los servicios diagnósticos o terapéuticos se prestan durante la misma visita, el afiliado abona la franquicia o los copagos aplicables por los servicios diagnósticos o terapéuticos, pero no por los servicios preventivos.
RED PPO AETNA: PLAN DE FIRMAS AETNA
Usted quiere una red que sea completa, fácil de usar y que le ayude a ahorrar costes. No busque más. Ahora puede encontrar apoyo a través de nuestra red de organizaciones de proveedores preferidos Firma Aetna Administradores Descubra opciones de proveedores y costos reducidos. Con nuestra red, usted tiene acceso a:
• Más de 1.2 millones de médicos participantes
• 8,700 hospitales
• Descuentos fuertes y negociados
Sabemos que la atención de calidad es importante y nos aseguramos de que nuestros médicos completen con éxito nuestros requisitos de acreditación. Nuestro proceso de acreditación cumple las normas del sector, así como los requisitos estatales y federales. También tendrá acceso a más de 600 centros Institutes of Excellence™ e Institutes of Quality. Medimos estos institutos reconocidos públicamente por su rendimiento clínico, resultados y eficiencia. Después, le transmitimos esta orientación para que pueda elegir el mejor centro.
Nuestros equipos de redes locales trabajan con médicos y hospitales para promover una atención eficaz a los afiliados y una mayor satisfacción de los clientes. Como resultado, la rotación en nuestra red es notablemente baja, año tras año. ¿Está listo para buscar en nuestra red? Visite http://aetna.com/asa
El TSHBP Directed Care Plans utiliza una red nacional para proporcionar acceso a médicos y servicios auxiliares a todos los afiliados. Los afiliados de TSHBP tendrán acceso a la PPO primaria sólo para médicos y servicios auxiliares de HealthSmart Network Solutions, que contiene aproximadamente 502.309 proveedores contratados en más de 1.421.981 ubicaciones únicas en todo el país. Tenga en cuenta que los hospitales están excluidos de las redes PPO. Se accede a todos los servicios hospitalarios y de otros centros médicos a través de un coordinador de cuidados asignado.

Los miembros de TSHBP tendrán los gastos de bolsillo más bajos por servicios médicos y auxiliares cuando utilicen proveedores de la red.
Es fácil buscar proveedores en su zona haciendo clic en el siguiente enlace. Sus búsquedas pueden guardarse en su ordenador o enviarse a su correo electrónico.
Visite https://tshbp.info/HSNetwork para encontrar un proveedor cerca de usted.





Distribuido por: Subsidiarias operativas de Cigna Corporation. Los beneficios del seguro son asegurados por Cigna Health and Life Insurance Company.

Pagado por el empleador/empleado
RESUMEN DE BENEFICIOS
Preparado para: Cedar Hill ISD
La cobertura de Atención hospitalaria brinda un beneficio conforme al programa incluido a continuación cuando una Persona cubierta incurre en una estadía en el Hospital a causa de una Lesión cubierta o una Enfermedad cubierta. Vea a continuación las variaciones según el estado (marcadas con un *).
Quién puede elegir cobertura:
La elegibilidad para usted, su cónyuge y sus hijos será considerada por su empleador.
Usted: Todos los Empleados del Empleador, activos, a tiempo completo, que trabajen regularmente en los Estados Unidos un mínimo de 20 horas a la semana, que residan regularmente en los Estados Unidos y que sean ciudadanos o extranjeros residentes permanentes de los Estados Unidos, y su Cónyuge, Pareja de hecho o Pareja de unión civil e Hijos dependientes que sean ciudadanos o extranjeros residentes permanentes de los Estados Unidos y que residan en los Estados Unidos.
Usted podrá recibir cobertura el primer día del mes que coincida con la fecha de contratación o de Servicio activo, o el primer día del mes siguiente.
Su cónyuge:* Hasta los 100 años, siempre que usted lo solicite y que la cobertura para usted sea aprobada.
Su(s) hijo(s): Desde el nacimiento hasta los 26 años, o más de 26 años si es un hijo discapacitado, siempre que usted lo solicite y que la cobertura para usted sea aprobada.
Cobertura disponible:
Las cantidades de beneficio indicadas en este resumen se pagarán independientemente de los gastos reales incurridos y se pagan por día a menos que se especifique lo contrario. Los beneficios se pagarán únicamente cuando se cumplan todos los términos y condiciones de la póliza. Lea toda la información incluida en este resumen para comprender los términos, las condiciones, las variaciones según el estado, las exclusiones y las limitaciones aplicables a estos beneficios. Consulte su Certificado del seguro para obtener más información.
Período de espera de beneficios:* Ninguno, a menos que se indique lo contrario. No se pagarán beneficios por una pérdida que se produzca durante el Período de espera de beneficios.
NOTA: Este seguro NO reemplaza la cobertura de un seguro de salud integral o para grandes gastos médicos.
Beneficios de hospitalización
Admisión hospitalaria (dentro o fuera de una ICU)
Sin período de espera. Límite de 1 día, 1 beneficio cada 365 días.
Admisión hospitalaria por afección crónica
Sin período de espera. Límite de 1 día, 1 beneficio cada 365 días.
Estadía hospitalaria
Sin período de espera. Límite de 30 días.
Estadía en la Unidad de cuidados intensivos (ICU) de un Hospital
Sin período de espera. Límite de 30 días.
Estadía en el Hospital para observación
Período de espera de 24 horas. Límite de 72 horas.
Admisión para atención en una sala de recién nacidos
Límite de 1 día, 1 beneficio por hijo recién nacido. Este beneficio se paga al empleado aunque no se haya elegido la cobertura para hijos.
Plan 1 Plan 2
$500 $2,000
$50 $50
$100 $100
$200 $200
$500 por período de 24 horas
$500 por período de 24 horas
$500 $500
Beneficios de hospitalización
Estadía para atención en una sala de recién nacidos* Límite de 30 días, 1 beneficio por hijo recién nacido. Este beneficio se paga al empleado aunque no se haya elegido la cobertura para hijos.
No disponible $100
Característica de portabilidad:* Usted, su cónyuge e hijo(s) pueden conservar el 100% de su cobertura cuando finalice la cobertura. Deben haber estado cubiertos por la póliza y deben tener menos de 100 años para poder conservar su cobertura. Las tarifas pueden cambiar y la totalidad de la cobertura finaliza a los 100 años. Se aplica a los ciudadanos y extranjeros residentes permanentes de los Estados Unidos que residan en los Estados Unidos.
Costo mensual de la cobertura del empleado:
Los costos están sujetos a cambio. Las primas que deban pagarse realmente por período de pago pueden diferir ligeramente debido al redondeo. Su empleador paga una parte de su prima; la tabla incluida más arriba refleja el costo que estará a su cargo.
NOTA: A continuación, se detallan algunos de los términos, disposiciones y condiciones importantes de la póliza que se aplican a los beneficios descritos en la póliza. No es una lista completa. Consulte su Certificado del seguro para obtener más información.
Cantidades de beneficio pagaderas: Los beneficios para todas las Personas cubiertas son pagaderos al 100% de las Cantidades de beneficio detalladas, a menos que se indique lo contrario. Quienes soliciten la cobertura de forma tardía, si este plan lo permite, quizás deban proporcionar evidencia médica de asegurabilidad.
Condiciones, exclusiones y limitaciones específicas para determinados beneficios (atención hospitalaria):
Admisión hospitalaria: Debe ser admitido como Paciente internado debido a una Lesión cubierta o una Enfermedad cubierta. No incluye: el tratamiento en una sala de emergencias, proporcionado en consulta externa, o para la readmisión por la misma Lesión cubierta o Enfermedad cubierta (incluidas afecciones crónicas).
Admisión hospitalaria por afección crónica: Debe ser admitido como Paciente internado debido a una afección crónica cubierta, y el tratamiento para una afección crónica cubierta debe ser proporcionado por un especialista en esa área de la medicina. No incluye: el tratamiento en una sala de emergencias, proporcionado en consulta externa, o para la readmisión por la misma Lesión cubierta o Enfermedad cubierta (incluidas afecciones crónicas).
Estadía en el Hospital: Debe ser admitido como Paciente internado y confinado en el Hospital, debido a una Lesión cubierta o una Enfermedad cubierta, bajo la supervisión y atención de un médico. Si también cumple los requisitos para el Beneficio de estadía en la ICU, se pagará 1 solo beneficio por la misma Lesión cubierta o Enfermedad cubierta, el que sea mayor. Las estadías en el Hospital dentro de un período de 90 días por la misma Lesión cubierta o Enfermedad cubierta o una Lesión o Enfermedad relacionada se considerarán una sola estadía en el Hospital.
Estadía en la Unidad de cuidados intensivos (ICU): Debe ser admitido como Paciente internado y confinado en la ICU de un Hospital, debido a una Lesión cubierta o una Enfermedad cubierta, bajo la supervisión y atención de un médico. Si también cumple los requisitos para el Beneficio de estadía en el Hospital, se pagará 1 solo beneficio por la misma Lesión cubierta o Enfermedad cubierta, el que sea mayor. Las estadías en una ICU dentro de un período de 90 días por la misma Lesión cubierta o Enfermedad cubierta o una Lesión o Enfermedad relacionada se considerarán una sola estadía en la ICU.
Estadía en el Hospital para observación: Debe estar recibiendo tratamiento para una Lesión cubierta o Enfermedad cubierta en un Hospital, lo que incluye una sala de observación, o un centro quirúrgico ambulatorio, durante más de 24 horas, como paciente no internado y debe incurrir en un cargo. Este beneficio no es pagadero si se paga un beneficio en virtud del Beneficio de estadía en el Hospital o el Beneficio de estadía en la Unidad de cuidados intensivos de un Hospital.
Admisión para atención en una sala de recién nacidos y estadía para atención en una sala de recién nacidos: Debe ser admitido como Paciente internado y confinado en un Hospital inmediatamente después del nacimiento bajo la supervisión y atención de un médico.
Exclusiones y limitaciones comunes:
Exclusiones y limitaciones comunes:Exclusiones:* Además de cualquier exclusión específica para determinados beneficios, no se pagarán beneficios por ninguna Lesión cubierta o Enfermedad cubierta causada por cualquiera de los siguientes supuestos (a menos que se indique lo contrario en la póliza): • lesión autoinfligida intencionalmente, suicidio o cualquier intento de ambos, estando o no en sano juicio; • comisión o intento de comisión de un delito grave o una
agresión; • guerra o acto bélico, declarado o no; • una Lesión cubierta o Enfermedad cubierta que se produzca durante la participación en las actividades de servicio activo en el ejército, la marina o la fuerza aérea de cualquier país u organización internacional. Cuando recibamos un comprobante de servicio, reembolsaremos cualquier prima pagada por este período. El entrenamiento en servicio activo de la Reserva o Guardia Nacional no está excluido, a menos que se extienda por más de 31 días; • el consumo voluntario de cualquier narcótico, droga, veneno o gases, a menos que sea recetado por un Médico o que se tome según sus instrucciones y de acuerdo con la dosis indicada (no incluye a los residentes de WA); • la operación de cualquier tipo de vehículo bajo los efectos del alcohol o de cualquier droga, narcótico u otro estupefaciente, incluido cualquier medicamento recetado por el cual la Persona cubierta ha recibido una advertencia por escrito en cuanto a la restricción de operar un vehículo mientras toma dicho medicamento. A efectos de esta exclusión, “bajo los efectos del alcohol” significa en estado de intoxicación, según lo definido por la ley del estado en el que ocurrió la Lesión cubierta o Enfermedad cubierta. (no incluye a los residentes de WA); • Cirugía estética u opcional. Esto no incluye la cirugía estética reconstructiva: a) relacionada con una cirugía por traumatismo, infección u otra enfermedad de la parte del cuerpo involucrada; o b) a causa de una enfermedad o anomalía congénita de un Hijo dependiente cubierto que ha dado origen a un defecto funcional; • cirugía dental, a menos que la cirugía sea resultado de una lesión accidental. Además, no se pagarán beneficios por servicios o tratamientos proporcionados por un Médico, una Enfermera o cualquier otra persona que esté empleada o contratada por el Suscriptor o que esté prestando servicios homeopáticos, de aromaterapia o de terapia a base de hierbas, que viva en el hogar de la Persona cubierta o sea uno de los padres, hermanos o hijos de la Persona cubierta, o su cónyuge.
Definiciones importantes:
Enfermedad cubierta: Una enfermedad o trastorno físico o mental, lo que incluye el embarazo y las complicaciones del embarazo, que provoca una pérdida cubierta. Una Enfermedad cubierta incluye la cuarentena médicamente necesaria en un Hospital junto con el tratamiento preventivo médicamente necesario debido a una exposición identificable a una enfermedad contagiosa e infecciosa que pone en peligro la vida.
Lesión cubierta: Cualquier daño físico que provoque una pérdida cubierta.
Persona cubierta: Una persona que cumple con los requisitos, según lo definido en el Programa de beneficios, que está inscrita y para quien hemos aceptado una Evidencia de asegurabilidad y se ha pagado la prima requerida a su vencimiento, y para quien la cobertura en virtud de esta Póliza continúa en vigor.
Período de espera: El período continuo de tiempo que debe esperarse antes de que sea pagadero un beneficio detallado en el Programa de beneficios. Es posible que deba respetarse un Período de espera durante el Período de espera de beneficios de la póliza.
Hospital:* Una institución que tiene licencia para funcionar como hospital conforme a la ley aplicable; que tiene como actividad principal y continua la prestación de atención y tratamiento médico a las personas enfermas y lesionadas; administrada bajo la supervisión de un equipo de médicos; que proporciona servicios de enfermería las 24 horas a cargo de un enfermero titulado (R.N., por sus siglas en inglés) o bajo su supervisión; y que cuenta con instalaciones médicas, de diagnóstico y tratamiento, con importantes instalaciones quirúrgicas en su edificio, o disponibles mediante la realización de arreglos previos. El término Hospital no incluye una clínica ni un establecimiento para: (1) rehabilitación, convalecencia, cuidado de pacientes recluidos, educación, cuidado de enfermos terminales o cuidados de enfermería especializada; (2) ancianos, drogadicción o alcoholismo; o (3) un establecimiento destinado principal o exclusivamente a la prestación de servicios psiquiátricos a pacientes con enfermedades mentales. El término Hospital tampoco incluye una unidad de un Hospital para rehabilitación, convalecencia, cuidado de pacientes recluidos, educación, cuidado de enfermos terminales o cuidados de enfermería especializada.
Disposiciones de la póliza:
Cuándo comienza su cobertura: La cobertura comienza en la fecha de entrada en vigor del programa, la fecha en que cumpla los requisitos o el primer día del mes después de la fecha en que recibamos su formulario de inscripción llenado, lo que ocurra en último lugar; o si se requiere evidencia de asegurabilidad, el primer día del mes después de que hayamos aprobado por escrito su cobertura (o la de sus dependientes), a menos que Cigna acuerde lo contrario. Su cobertura no comenzará a menos que usted se encuentre trabajando en forma activa en la fecha de entrada en vigor. La cobertura para las Personas cubiertas no comenzará en la fecha de entrada en vigor si la persona cubierta está internada en un hospital o confinada en el hogar o en un establecimiento, está incapacitada o recibiendo beneficios por incapacidad, o no puede realizar las actividades de la vida diaria. El diferimiento de la fecha de entrada en vigor no se aplicará al Beneficio de admisión y estadía para atención en una sala de recién nacidos.
Cuándo termina su cobertura: La cobertura para cualquier Persona cubierta finalizará en la primera de las siguientes fechas: la fecha en la que ya no reúnan los requisitos para recibir cobertura, la fecha en que la póliza colectiva ya no esté en vigor o la fecha del último período para el cual se hayan pagado las primas requeridas. Para su Cónyuge e Hijos dependientes, si corresponde, la cobertura también terminará cuando termine la cobertura para usted, cuando no se paguen las primas o cuando ellos dejen de cumplir los requisitos. (En determinadas circunstancias, su cobertura podrá continuar si usted deja de trabajar. Asegúrese de leer las disposiciones sobre Continuación del seguro en su Certificado). Derecho a examinar el Certificado por 30 días: Si una Persona cubierta no está conforme con el Certificado por el motivo que fuera, podrá devolvérnoslo dentro de los 30 días siguientes a su recepción. Reembolsaremos cualquier prima que se haya pagado, y el Certificado será nulo, como si nunca se hubiera emitido.
* Variaciones según el estado
* Para fines de este folleto, cada vez que aparezca el término Cónyuge también incluirá a la Pareja de hecho registrada en cualquier estado cuyas leyes reconozcan las Parejas de hecho o las Uniones civiles. La definición de cónyuge incluye a las parejas de uniones civiles en New Hampshire y Vermont. La cantidad de días de beneficios pagaderos por Estadía hospitalaria, estadía en la Unidad de cuidados intensivos (ICU) de un Hospital y estadía para atención en una sala de recién nacidos puede diferir para los residentes de ID. Los beneficios de Estadía hospitalaria y estadía en la Unidad de cuidados intensivos (ICU) de un Hospital siempre estarán incluidos para los residentes de ND. El beneficio de Admisión adicional en una ICU para una Estadía en la Unidad de cuidados intensivos (ICU) de un Hospital no está disponible para los residentes de TX y NH. Los beneficios de Estadía hospitalaria siempre estarán incluidos para los residentes de AK. El Período de espera para una Estadía para observación se denomina Período de observación para los residentes de ID y ND. El Período de espera no se aplicará para los residentes de ID y NH. Las exclusiones pueden variar para los residentes de MN, SC, SD y WA. Los Beneficios de admisión y estadía para atención en una sala de recién nacidos no están disponibles para los residentes de NH. En TX y VT, la Portabilidad se denomina Continuación debido a la pérdida de la elegibilidad. Los residentes de VT no están sujetos al límite de edad para continuar la cobertura.
Series 1.0/1.1/1.2
ESTA PÓLIZA PAGA SOLAMENTE BENEFICIOS LIMITADOS. NO CONSTITUYE UNA COBERTURA DE SEGURO MÉDICO INTEGRAL Y NO CUBRE TODOS LOS GASTOS MÉDICOS. ESTA COBERTURA NO SATISFACE EL REQUISITO DE “COBERTURA ESENCIAL MÍNIMA” NI EL REQUISITO DEL MANDATO INDIVIDUAL DE LA LEY DEL CUIDADO DE SALUD A BAJO PRECIO (ACA, POR SUS SIGLAS EN INGLÉS). ESTA COBERTURA NO ES UN SEGURO COMPLEMENTARIO DE MEDICAID NI DE MEDICARE.
La disponibilidad de los productos puede variar según el lugar y el tipo de plan, y está sujeta a cambios. Todas las pólizas colectivas de seguro pueden incluir exclusiones, limitaciones, reducciones de beneficios y términos en virtud de los cuales la póliza puede continuar en vigor o interrumpirse. Para conocer los costos y los detalles de la cobertura, consulte los documentos de su plan. Las pólizas son distribuidas exclusivamente por o a través de subsidiarias operativas de Cigna Corporation y son administradas y aseguradas por Cigna Health and Life Insurance Company (Bloomfield, CT). El nombre de Cigna, el logo y otras marcas de Cigna son propiedad de Cigna Intellectual Property, Inc.
Esta no es una descripción completa de la cobertura del seguro. Esto no es un contrato. Los términos y las condiciones de la cobertura se establecen en la Póliza colectiva N.o HC110511. Esta no es una descripción completa de la cobertura del seguro. Esto no es un contrato. Diríjase al Patrocinador de su plan para obtener una copia de la Póliza colectiva. En caso de discrepancia entre este resumen y la Póliza colectiva, la información incluida en la Póliza colectiva tendrá precedencia. La disponibilidad de los productos, los beneficios, las cláusulas, las afecciones cubiertas, las disposiciones de la póliza o las características pueden variar según el estado. Guarde este material como referencia. Diríjase al Patrocinador de su plan para obtener una copia de la Póliza. En caso de discrepancia entre este resumen y la Póliza colectiva, la información incluida en la Póliza colectiva tendrá precedencia. La disponibilidad de los productos, los costos, los beneficios, las cláusulas o las características pueden variar según el estado. Guarde este material como referencia. Los planes o las pólizas de seguro por lesión accidental, por enfermedad crítica y de atención hospitalaria son distribuidos exclusivamente por o a través de subsidiarias operativas de Cigna Corporation, son administrados por Cigna Health and Life Insurance Company, y están asegurados por (i) Life Insurance Company of North America (“LINA”) (Philadelphia, PA); o (ii) New York Life Group Insurance Company of NY (“NYLGICNY”) (New York, NY), anteriormente conocida como Cigna Life Insurance Company of New York. El nombre de Cigna, el logo y otras marcas de Cigna son propiedad de Cigna Intellectual Property, Inc. LINA y NYLGICNY no son afiliadas de Cigna.
958325SP © 2023 Cigna. Parte del contenido se suministra bajo licencia.
El Seguro de Vida es una parte importante de su paquete de beneficios para empleados. El seguro de Vida a Término de Chubb y el seguro de Muerte Accidental y Desmembramiento (AD&D) ofrece la protección que su familia necesita si algo le pasara a usted. Su familia puede recibir beneficios en efectivo pagados directamente a ellos, que podrán usar para cubrir gastos como los pagos de la hipoteca, las deudas de la tarjeta de crédito, el cuidado de sus hijos, la matrícula universitaria y otros gastos familiares.

Su empleador ofrece el Seguro de Vida a Término y el Seguro por Muerte Accidental y Desmembramiento (AD&D). Los empleados deben trabajar activamente al menos 20 horas por semana. Usted no debe pagar ninguna prima por este seguro de vida.
Seguro de Vida/Seguro por Muerte Accidental y Desmembramiento
Para Usted
$25,000
Emisión Garantizada Todos los montos de cobertura
Beneficio Adelantado por Muerte debido a una Enfermedad Terminal
Pérdidas y Beneficios Cubiertos del Seguro por Muerte Accidental y Desmembramiento
Beneficio por Muerte del 75%
Programa de Reducción
El 50% a los 70 años
El plan de Muerte Accidental y Desmembramiento ofrece protección adicional para usted y sus dependientes, en caso de que una lesión corporal accidental conduzca a la muerte o al desmembramiento. Además de la cobertura estándar por desmembramiento, también se incluyen las siguientes disposiciones de beneficio:
• Beneficio por Gastos de Atención Infantil: 10% del Beneficio de AD&D del empleado, hasta $4,000 por hijo por año, sin superar los $20,000 para 5 años
• Beneficio por Gastos de Educación de Hijos: 10% del Beneficio de AD&D, hasta $4,000 por hijo por año, sin superar los $20,000 para 5 años
• Beneficio por Exposición y Desaparición
• Beneficio para Gastos de Repatriación: hasta $5,000
• Beneficio de Cinturón de Seguridad: 10% del Beneficio de AD&D, hasta $25,000
• Beneficio por Bolsa de Aire: 10% del Beneficio de AD&D, hasta $5,000
Portabilidad Puede elegir una cobertura portátil, en tarifas grupales, si renuncia a su trabajo, disminuye las horas o renuncia al empleador. Conversión Cuando su cobertura grupal se termine, podrá pasar su cobertura a una póliza de vida individual sin brindar evidencia de asegurabilidad.
No se pagará ningún beneficio por ninguna pérdida ocasionada o inducida por:
1) intento de suicidio; 2) daños autoinfligidos intencionalmente; 3) viajes si el Asegurado no es pasajero; 4) guerras; 5) participación activa en un disturbio, insurrección o actividad terrorista; 6) cometer o intentar cometer un delito; 7) ingerir o consumir drogas de forma voluntaria y de cualquier manera, a menos que se consuman de acuerdo con las indicaciones; 8) cualquier veneno, gas o humo, a menos que sean causados directamente por un accidente laboral; 9) ebriedad; 10) bungee jumping; 11) participación en trabajos o actividades ilegales; 12) escalar rocas o montañas; y 13) aeronáutica.
¿Preguntas?
Comuníquese con la línea CareLine de FBS Benefits a través del código QR o llamando al (833) 453-1680.
*Consulte su Certificado de Seguro en https://www.mybenefitshub.com/cedarhillisd para obtener una lista completa de los beneficios, exclusiones y limitaciones disponibles. Suscrito por ACE Property & Casualty Company, una compañía de Chubb. CWB-BL-CISD-23

• Disponible a cualquier hora, día y noche.
• Consultas por la aplicación móvil, video o llamada telefónica.
• Se le puede enviar la receta a su farmacia más cercana, de ser necesario médicamente.

• Acné
• A lergias
• Resfrío/Gripe
• Estreñimiento
• Tos
• Diarrea
•Problemas de los oídos
• Picadas de insectos
• Náuseas/Vómitos
• Conjuntivitis
• Erupción cutánea
•Problemas Respiratorios
• Irrit ación de la garganta
• Y otros más
Derechos de Autor © 2019 MDLIVE Inc. Todos los Derechos Reservados. MDLIVE puede que no esté disponible en determinados Estados y está sujeta a las regulaciones del Estado. MDLIVE no sustituye al médico de atención primaria, no esunproductodeseguro,nipodráreemplazarlosserviciostradicionalesdeatenciónenpersonaparatodosloscasosoparacadacondición.MDLIVEnorecetasustanciasreguladasporlaAgenciaAntidrogasdelosEstadosUnidos(DEA porsusiglaeninglés)nimedicamentosnoterapéuticos,niotrostiposdefármacosquepuedanserperjudicialesporsupotencialusoindebido.MDLIVEnogarantizaquelospacientesrecibiránunarecetamédica.Losprofesionalesdela saludqueconsultanatravésdelaplataformatienederechoarehusarseaprestaratenciónmédica,sifundamentadosensujuicioprofesionalestimanqueuncasonoseaapropiadoparaconsultarportelesaludoporelusoindebidode losservicios.MDLIVEyellogotipodeMDLIVEsonmarcasregistradasdeMDLIVE,Inc.ynopodránusarsesinpreviaautorizaciónescrita.Pararevisartodoslostérminosdeusovisitehttps://www.MDLIVE.com/terms-of-use/. MCR-1273


Asegurado por: Cigna Health and Life Insurance Company Este material tiene fines informativos únicamente y está diseñado para destacar algunos de los beneficios disponibles en virtud de este plan. Consulte los documentos del plan para determinar los términos específicos de la cobertura en relación con su plan. Los términos incluyen procedimientos cubiertos, períodos de espera aplicables, exclusiones y limitaciones. Recibir atención dental en forma regular no solo le permite detectar problemas de menor importancia antes de que se conviertan en trastornos graves y costosos de tratar, sino que además puede ayudarle a mejorar su estado de salud en general. La enfermedad de las encías se asocia cada vez más con complicaciones tales como nacimientos antes de término, enfermedades cardíacas, derrames cerebrales, diabetes, osteoporosis y otros problemas de salud. Es por ello que este plan dental incluye Cigna Dental WellnessPlusSM. Cuando usted o los miembros de su familia reciban algún tipo de servicio de cuidado preventivo en un año del plan, el máximo anual en dólares aumentará en el siguiente año del plan. Cuando usted o los miembros de su familia permanezcan inscritos en el plan y sigan recibiendo cuidado preventivo, el máximo anual en dólares aumentará en el siguiente año del plan, hasta alcanzar el nivel especificado a continuación. Consulte los materiales de su plan para obtener más información acerca de esta característica del plan. Su plan le permite atenderse con cualquier dentista con licencia, pero si se atiende con un dentista de la red, es posible que tenga menos gastos de desembolso.
Cigna Dental Choice Plan

Red Dentro de la red: Red Total Cigna DPPO
Fuera de la red: Consulte “Reembolso fuera de la red” Niveles de reembolso Basado en tarifas contratadas Cargo máximo reembolsable
Beneficio máximo progresivo de WellnessPlusSM:
Cuando usted o los miembros de su familia reciban algún tipo de servicio de cuidado preventivo durante un año del plan, el máximo anual en dólares aumentará en el siguiente año del plan, hasta alcanzar el nivel especificado a continuación. Consulte los materiales de su plan para obtener más información acerca de esta característica del plan.
Máximo de beneficios por año calendario
Se aplica a: Gastos de las Clases I, II y III
Deducible por año calendario
Detalles de los beneficios
Clase I: Servicios de diagnóstico y preventivos
Evaluaciones bucales
Profilaxis: limpiezas de rutina
Radiografías: aleta de mordida
Aplicación de flúor
Selladores: por pieza dental
Conservadores de espacio: no ortodóncicos
Atención de emergencia para aliviar el dolor
Radiografías: boca completa
Radiografías: panorámica
Radiografías: periapical
Clase II: Restauración básica
Servicios de restauración: empastes
Cirugía bucal: extracciones simples
Reparaciones: puentes, coronas e incrustaciones inlay
Reparaciones: dentaduras postizas
Recapados, rebasados y ajustes de dentaduras postizas
Anestesia: general y sedación intravenosa
Clase III: Servicios de restauración de mayor envergadura
Mantenimiento periodontal
Endodoncia: tratamiento de conducto
Periodoncia: remoción del sarro y alisado radicular
Periodoncia: cirugía ósea
Cirugía bucal: procedimientos quirúrgicos bucales
Cirugía bucal: extracciones de piezas dentales impactadas
Incrustaciones inlay y restauraciones onlay
Coronas de acero inoxidable y resina
Coronas, puentes y dentaduras postizas
Prótesis sobre implante
Año 1: $1,000
Año 2: $1,250
Año 3: $1,500
Año 4 en adelante: $1,750
Año 1: $1,000
Año 2: $1,250
Año 3: $1,500
Año 4 en adelante: $1,750
Clase IV: Ortodoncia
Cobertura para hijos dependientes de hasta 19 años
Disposiciones sobre el plan de beneficios:
Reembolso dentro de la red
Reembolso fuera de la red
Acumulación recíproca
Máximo de beneficios por año calendario
Deducible por año calendario
Disposición sobre la limitación para aquellos que se inscriben fuera de plazo
Revisión previa al tratamiento
Disposición sobre beneficios alternativos
Oral Health Integration Program®
Para los servicios brindados por un dentista de la red de Cigna Dental PPO, Cigna Dental reembolsará al dentista de acuerdo con una Tabla de tarifas o una Tabla de descuentos.
Para los servicios brindados por un dentista fuera de la red, Cigna Dental reembolsará de acuerdo con el Cargo máximo reembolsable. El Cargo máximo reembolsable (MRC, por sus siglas en inglés) se calcula al percentil 90 de todas las cantidades enviadas por los proveedores del área geográfica. El dentista puede facturar el saldo hasta sus honorarios habituales.
Todos los deducibles, las cantidades máximas del plan y las cantidades máximas por servicios específicos dentro y fuera de la red se acumulan entre sí. Las limitaciones de frecuencia de los beneficios se basan en la fecha del servicio y se acumulan entre sí, dentro y fuera de la red.
El plan solo pagará los cargos cubiertos hasta el máximo del plan, cuando corresponda. También es posible que se apliquen máximos específicos según el beneficio.
Es la cantidad que usted debe pagar antes de que su plan comience a pagar los cargos cubiertos, cuando corresponda. También es posible que se apliquen deducibles específicos según el beneficio.
No se brinda cobertura salvo para los servicios de la Clase 1 durante 12 meses. Esta disposición no se aplica a los empleados nuevos.
La revisión previa al tratamiento está disponible en forma voluntaria cuando se propone un tratamiento dental que excede los $500.
Cuando más de un Servicio dental cubierto pueda brindar tratamiento adecuado de acuerdo con los estándares dentales comunes, Cigna determinará el Servicio dental cubierto en el que se basará el pago y los gastos que se incluirán como Gastos cubiertos.
El programa Oral Health Integration Program de Cigna Dental ofrece una mayor cobertura dental a clientes con determinadas condiciones médicas. La participación en el programa no tiene cargo adicional. Quienes reúnan los requisitos pueden recibir un reembolso de su coseguro por los servicios dentales elegibles. Los clientes que cumplan con los requisitos también pueden recibir asesoramiento sobre comportamientos vinculados con la salud bucal. Los reembolsos de este programa no están sujetos al deducible anual, pero se aplicarán al máximo anual del plan.
Para obtener más información sobre cómo inscribirse en este programa, ver una lista completa de los términos y ver las afecciones que permiten participar en el programa, visite www.mycigna.com o llame a Servicio al Cliente, las 24 horas, los 7 días de la semana, al 1-800-Cigna24.
Presentación oportuna de reclamos Los reclamos fuera de la red que se envíen a Cigna después de que hayan pasado 365 días desde la fecha del servicio se denegarán.
Limitaciones de beneficios:
Disposición sobre limitación por piezas dentales faltantes
Evaluaciones/exámenes bucales
Radiografías: aleta de mordida
Radiografías: boca completa o Panorex
Radiografías: periapical
Radiografías: intrabucal oclusal
Limpiezas
Aplicación de flúor
Selladores: por pieza dental
Conservadores de espacio
Servicios de restauración: empastes
Para las piezas dentales faltantes antes de la cobertura de Cigna, la cantidad pagadera es el 50% de la cantidad que de otro modo se pagaría, hasta haber estado cubierto durante 12 meses; luego, se considera un gasto de la Clase III.
1 cada 6 meses consecutivos.
1 juego cada 12 meses consecutivos, limitado a 4 películas por juego.
1 cada 60 meses consecutivos.
4 cada 12 meses consecutivos si no se realizan junto con un procedimiento quirúrgico.
2 cada 12 meses consecutivos.
1 profilaxis (Clase I) o mantenimiento periodontal (Clase III) cada 6 meses consecutivos.
1 cada 12 meses consecutivos para los niños menores de 14 años.
1 tratamiento de por vida para niños menores de 14 años; pagadero por premolares o molares permanentes sin restaurar únicamente.
Limitados al tratamiento no ortodóncico para niños menores de 14 años.
1 cada 12 meses consecutivos; se aplica al reemplazo de empastes superficiales idénticos únicamente, no incluye empastes de composite, blancos/del color de los dientes en premolares o molares.
Coronas Reemplazo limitado a 1 cada 84 meses consecutivos. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares. El reemplazo debe ser indicado debido a un deterioro importante. Para las personas menores de 16 años, los beneficios de coronas se limitan a resina o acero inoxidable.
Coronas de acero inoxidable y resina
Tratamiento de endodoncia
1 cada 36 meses consecutivos para los niños menores de 16 años.
Repetición de tratamiento de conducto, 1 cada 24 meses consecutivos, según la necesidad.
Remoción del sarro y alisado radicular 1 por cuadrante cada 36 meses consecutivos.
Dentaduras postizas completas y parciales
Ajustes de dentaduras postizas
Reparaciones de dentaduras postizas
Rebasados y recapados de dentaduras postizas
Reemplazo limitado a 1 cada 84 meses consecutivos, si no puede utilizarse ni repararse.
Están cubiertos si transcurrieron más de 12 meses después de la colocación; 1 cada 12 meses consecutivos.
Están cubiertas si se realizan más de 12 meses después de la colocación.
Están cubiertos si transcurrieron más de 12 meses después de la colocación; 1 cada 36 meses consecutivos.
Prótesis sobre implante
Puentes
1 cada 84 meses consecutivos si no puede utilizarse ni repararse. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares.
Reemplazo limitado a 1 cada 84 meses consecutivos, si no puede utilizarse ni repararse. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares.
Moldes de diagnóstico Pagaderos solo cuando se realizan junto con tratamientos de ortodoncia.
Exclusiones de beneficios:
Los Gastos cubiertos no incluirán los siguientes conceptos y no se pagará por ellos:
• Procedimientos y servicios que no estén incluidos en la lista de gastos dentales cubiertos.
• De diagnóstico: imágenes de haz de cono.
• Servicios preventivos: instrucción para el control del sarro, higiene bucal y dieta.
• Servicios de restauración: reconstrucción de muñón; recubrimientos; metales preciosos o semipreciosos para coronas, puentes y pilares; restauración de piezas dentales que han sufrido un daño por erosión, atrición o abrasión.
• Periodoncia: registros de mordida; ferulización.
• Prótesis: suplementos de precisión o semiprecisión.
• Implantes: implantes o servicios relacionados con implantes.
• Anestesia: la anestesia general o la sedación intravenosa no están cubiertas cuando se utilizan con el fin de controlar la ansiedad o calmar al paciente; pueden considerarse únicamente cuando sean médica o dentalmente necesarias y cuando se administren junto con cirugías bucales complejas que estén cubiertas.
• Procedimientos, aparatos o restauraciones, cuyo fin principal sea cambiar la dimensión vertical, diagnosticar o tratar afecciones por disfunciones de la articulación temporomandibular (ATM), estabilizar las piezas dentales con problemas periodontales o restaurar la oclusión.
• Protectores bucales deportivos.
• Servicios realizados principalmente por razones estéticas.
• Personalización o decoración de cualquier dispositivo o tratamiento dental.
• Reposición de un aparato según las pautas de los beneficios.
• Servicios que se consideren de naturaleza médica.
• Servicios y suministros recibidos de un hospital.
• Medicamentos: medicamentos con receta.
• Cargos que exceden el Cargo máximo reembolsable.
Este documento brinda solo un resumen. No es un contrato. En caso de discrepancia entre este resumen y los documentos oficiales del plan, los términos de los documentos oficiales del plan prevalecerán.
La disponibilidad del producto puede variar según la ubicación y el tipo de plan, y está sujeta a cambios. Todas las pólizas de seguro dental colectivo y los planes de beneficios dentales tienen exclusiones y limitaciones. Para conocer los costos y los detalles de la cobertura, revise los documentos de su plan o comuníquese con un representante de Cigna.
Puede descargar una copia del Resumen de la cobertura dental de NH en Health Insurance & Medical Forms for Customers (Seguro de salud y formularios médicos para clientes) | Cigna, dentro de Dental Forms (Formularios para cuidado dental).
Todos los productos y servicios de Cigna son brindados exclusivamente por subsidiarias operativas de Cigna Corporation, o a través de ellas, q ue incluyen a Cigna Health and Life Insurance Company (CHLIC), Connecticut General Life Insurance Company y Cigna Dental Health, Inc.
© 2022 Cigna / versión 08262022
Asegurado por: Cigna Health and Life Insurance Company

Este material tiene fines informativos únicamente y está diseñado para destacar algunos de los beneficios disponibles en virtud de este plan. Consulte los documentos del plan para determinar los términos específicos de la cobertura en relación con su plan. Los términos incluyen procedimientos cubiertos, períodos de espera aplicables, exclusiones y limitaciones. Recibir atención dental en forma regular no solo le permite detectar problemas de menor importancia antes de que se conviertan en trastornos graves y costosos de tratar, sino que además puede ayudarle a mejorar su estado de salud en general. La enfermedad de las encías se asocia cada vez más con complicaciones tales como nacimientos antes de término, enfermedades cardíacas, derrames cerebrales, diabetes, osteoporosis y otros problemas de salud. Es por ello que este plan dental incluye Cigna Dental WellnessPlusSM. Cuando usted o los miembros de su familia reciban algún tipo de servicio de cuidado preventivo en un año del plan, el máximo anual en dólares aumentará en el siguiente año del plan. Cuando usted o los miembros de su familia permanezcan inscritos en el plan y sigan recibiendo cuidado preventivo, el máximo anual en dólares aumentará en el siguiente año del plan, hasta alcanzar el nivel especificado a continuación. Consulte los materiales de su plan para obtener más información acerca de esta característica del plan. Su plan le permite atenderse con cualquier dentista con licencia, pero si se atiende con un dentista de la red, es posible que tenga menos gastos de desembolso.
Cigna Dental Choice Plan
Red Dentro de la red:
Red Total Cigna DPPO
Fuera de la red:
Consulte “Reembolso fuera de la red”
Niveles de reembolso Basado en tarifas contratadas Cargo máximo permitido
Beneficio máximo progresivo de WellnessPlusSM:
Cuando usted o los miembros de su familia reciban algún tipo de servicio de cuidado preventivo durante un año del plan, el máximo anual en dólares aumentará en el siguiente año del plan, hasta alcanzar el nivel especificado a continuación. Consulte los materiales de su plan para obtener más información acerca de esta característica del plan.
Máximo de beneficios por año calendario
Se aplica a: Gastos de las Clases I, II y III
Deducible por año calendario
Año 1: $1,000
Año 2: $1,250
Año 3: $1,500
Año 4 en adelante: $1,750
Año 1: $1,000
Año 2: $1,250
Año 3: $1,500
Año 4 en adelante: $1,750
Detalles de los beneficios El plan paga Usted paga El plan paga Usted paga
Clase I: Servicios de diagnóstico y preventivos
Evaluaciones bucales
Profilaxis: limpiezas de rutina
Radiografías: aleta de mordida
Aplicación de flúor
Selladores: por pieza dental
Conservadores de espacio: no ortodóncicos
Atención de emergencia para aliviar el dolor
Radiografías: boca completa
Radiografías: panorámica
Radiografías: periapical
Clase II: Restauración básica
Servicios de restauración: empastes
Cirugía bucal: extracciones simples
Reparaciones: puentes, coronas e incrustaciones inlay
Reparaciones: dentaduras postizas
Recapados, rebasados y ajustes de dentaduras postizas
Anestesia: general y sedación intravenosa
Clase III: Servicios de restauración de mayor envergadura
Mantenimiento periodontal
Endodoncia: tratamiento de conducto
Periodoncia: remoción del sarro y alisado radicular
Periodoncia: cirugía ósea
Cirugía bucal: procedimientos quirúrgicos bucales
Cirugía bucal: extracciones de piezas dentales impactadas
Incrustaciones inlay y restauraciones onlay
Coronas de acero inoxidable y resina
Coronas, puentes y dentaduras postizas
Prótesis sobre implante
Clase IV: Ortodoncia
Cobertura para hijos dependientes de hasta 19 años
Disposiciones sobre el plan de beneficios:
Reembolso dentro de la red
Reembolso fuera de la red
Para los servicios brindados por un dentista de la red de Cigna Dental PPO, Cigna Dental reembolsará al dentista de acuerdo con una Tabla de tarifas o una Tabla de descuentos.
Para los servicios brindados por un dentista fuera de la red, Cigna Dental reembolsará de acuerdo con el Cargo máximo permitido. El dentista puede facturar el saldo hasta sus honorarios habituales.
Acumulación recíproca Todos los deducibles, las cantidades máximas del plan y las cantidades máximas por servicios específicos dentro y fuera de la red se acumulan entre sí. Las limitaciones de frecuencia de los beneficios se basan en la fecha del servicio y se acumulan entre sí, dentro y fuera de la red.
Máximo de beneficios por año calendario El plan solo pagará los cargos cubiertos hasta el máximo del plan, cuando corresponda. También es posible que se apliquen máximos específicos según el beneficio.
Deducible por año calendario Es la cantidad que usted debe pagar antes de que su plan comience a pagar los cargos cubiertos, cuando corresponda. También es posible que se apliquen deducibles específicos según el beneficio. Disposición sobre la limitación para aquellos que se inscriben fuera de plazo
No se brinda cobertura salvo para los servicios de la Clase 1 durante 12 meses. Esta disposición no se aplica a los empleados nuevos.
Revisión previa al tratamiento La revisión previa al tratamiento está disponible en forma voluntaria cuando se propone un tratamiento dental que excede los $500.
Disposición sobre beneficios alternativos
Oral Health Integration Program®
Cuando más de un Servicio dental cubierto pueda brindar tratamiento adecuado de acuerdo con los estándares dentales comunes, Cigna determinará el Servicio dental cubierto en el que se basará el pago y los gastos que se incluirán como Gastos cubiertos.
El programa Oral Health Integration Program de Cigna Dental ofrece una mayor cobertura dental a clientes con determinadas condiciones médicas. La participación en el programa no tiene cargo adicional. Quienes reúnan los requisitos pueden recibir un reembolso de su coseguro por los servicios dentales elegibles. Los clientes que cumplan con los requisitos también pueden recibir asesoramiento sobre comportamientos vinculados con la salud bucal. Los reembolsos de este programa no están sujetos al deducible anual, pero se aplicarán al máximo anual del plan. Para obtener más información sobre cómo inscribirse en este programa, ver una lista completa de los términos y ver las afecciones que permiten participar en el programa, visite www.mycigna.com o llame a Servicio al Cliente, las 24 horas, los 7 días de la semana, al 1-800-Cigna24.
Presentación oportuna de reclamos
Limitaciones de beneficios:
Disposición sobre limitación por piezas dentales faltantes
Evaluaciones/exámenes bucales
Radiografías: aleta de mordida
Radiografías: boca completa o Panorex
Radiografías: periapical
Radiografías: intrabucal oclusal
Limpiezas
Aplicación de flúor
Selladores: por pieza dental
Conservadores de espacio
Servicios de restauración: empastes
Coronas
Coronas de acero inoxidable y resina
Tratamiento de endodoncia
Remoción del sarro y alisado radicular
Dentaduras postizas completas y parciales
Ajustes de dentaduras postizas
Reparaciones de dentaduras postizas
Rebasados y recapados de dentaduras postizas
Los reclamos fuera de la red que se envíen a Cigna después de que hayan pasado 365 días desde la fecha del servicio se denegarán.
Para las piezas dentales faltantes antes de la cobertura de Cigna, la cantidad pagadera es el 50% de la cantidad que de otro modo se pagaría, hasta haber estado cubierto durante 12 meses; luego, se considera un gasto de la Clase III.
1 cada 6 meses consecutivos.
1 juego cada 12 meses consecutivos, limitado a 4 películas por juego.
1 cada 60 meses consecutivos.
4 cada 12 meses consecutivos si no se realizan junto con un procedimiento quirúrgico.
2 cada 12 meses consecutivos.
1 profilaxis (Clase I) o mantenimiento periodontal (Clase III) cada 6 meses consecutivos.
1 cada 12 meses consecutivos para los niños menores de 14 años.
1 tratamiento de por vida para niños menores de 14 años; pagadero por premolares o molares permanentes sin restaurar únicamente.
Limitados al tratamiento no ortodóncico para niños menores de 14 años.
1 cada 12 meses consecutivos; se aplica al reemplazo de empastes superficiales idénticos únicamente, no incluye empastes de composite, blancos/del color de los dientes en premolares o molares.
Reemplazo limitado a 1 cada 84 meses consecutivos. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares. El reemplazo debe ser indicado debido a un deterioro importante. Para las personas menores de 16 años, los beneficios de coronas se limitan a resina o acero inoxidable.
1 cada 36 meses consecutivos para los niños menores de 16 años.
Repetición de tratamiento de conducto, 1 cada 24 meses consecutivos, según la necesidad.
1 por cuadrante cada 36 meses consecutivos.
Reemplazo limitado a 1 cada 84 meses consecutivos, si no puede utilizarse ni repararse.
Están cubiertos si transcurrieron más de 12 meses después de la colocación; 1 cada 12 meses consecutivos.
Están cubiertas si se realizan más de 12 meses después de la colocación.
Están cubiertos si transcurrieron más de 12 meses después de la colocación; 1 cada 36 meses consecutivos.
Prótesis sobre implante
1 cada 84 meses consecutivos si no puede utilizarse ni repararse. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares.
Reemplazo limitado a 1 cada 84 meses consecutivos, si no puede utilizarse ni repararse. Los beneficios se basan en la cantidad pagadera para los metales no preciosos. No incluye la porcelana ni el material blanco/del color de los dientes en los puentes o las coronas de molares. Moldes de diagnóstico Pagaderos solo cuando se realizan junto con tratamientos de ortodoncia.
Puentes
Exclusiones de beneficios:
Los Gastos cubiertos no incluirán los siguientes conceptos y no se pagará por ellos:
• Procedimientos y servicios que no estén incluidos en la lista de gastos dentales cubiertos.
• De diagnóstico: imágenes de haz de cono.
• Servicios preventivos: instrucción para el control del sarro, higiene bucal y dieta.
• Servicios de restauración: reconstrucción de muñón; recubrimientos; metales preciosos o semipreciosos para coronas, puentes y pilares; restauración de piezas dentales que han sufrido un daño por erosión, atrición o abrasión.
• Periodoncia: registros de mordida; ferulización.
• Prótesis: suplementos de precisión o semiprecisión.
• Implantes: implantes o servicios relacionados con implantes.
• Anestesia: la anestesia general o la sedación intravenosa no están cubiertas cuando se utilizan con el fin de controlar la ansiedad o calmar al paciente; pueden considerarse únicamente cuando sean médica o dentalmente necesarias y cuando se administren junto con cirugías bucales complejas que estén cubiertas.
• Procedimientos, aparatos o restauraciones, cuyo fin principal sea cambiar la dimensión vertical, diagnosticar o tratar afecciones por disfunciones de la articulación temporomandibular (ATM), estabilizar las piezas dentales con problemas periodontales o restaurar la oclusión.
• Protectores bucales deportivos.
• Servicios realizados principalmente por razones estéticas.
• Personalización o decoración de cualquier dispositivo o tratamiento dental.
• Reposición de un aparato según las pautas de los beneficios.
• Servicios que se consideren de naturaleza médica.
• Servicios y suministros recibidos de un hospital.
• Medicamentos: medicamentos con receta.
• Cargos que exceden el Cargo máximo permitido.
Este documento brinda solo un resumen. No es un contrato. En caso de discrepancia entre este resumen y los documentos oficiales del plan, los términos de los documentos oficiales del plan prevalecerán.
La disponibilidad del producto puede variar según la ubicación y el tipo de plan, y está sujeta a cambios. Todas las pólizas de seguro dental colectivo y los planes de beneficios dentales tienen exclusiones y limitaciones. Para conocer los costos y los detalles de la cobertura, revise los documentos de su plan o comuníquese con un representante de Cigna.
Puede descargar una copia del Resumen de la cobertura dental de NH en Health Insurance & Medical Forms for Customers (Seguro de salud y formularios médicos para clientes) | Cigna, dentro de Dental Forms (Formularios para cuidado dental).
Todos los productos y servicios de Cigna son brindados exclusivamente por subsidiarias operativas de Cigna Corporation, o a través de ellas, q ue incluyen a Cigna Health and Life Insurance Company (CHLIC), Connecticut General Life Insurance Company y Cigna Dental Health, Inc. © 2022 Cigna / versión 08262022

Beneficios a través de la red Superior National
Frecuencia
Examen 12 meses
Armazón 24 meses
Adaptación de lentes de contacto 12 meses
Lentes de anteojos 12 meses
Lentes de contacto 12 meses (de acuerdo con la fecha de servicio)
¿Necesita ayuda? Comuníquese al 1 (800) 507-3800 o visite superiorvision.com para recibir asistencia.
Exámenes
Copago del examen de la vista: $10
Copago por adaptación de lentes de contacto 2 (estándar y especialidad): $25
Asignación de especialidad dentro de la red: $50
Armazones
Asignación dentro de la red: $125
Lentes (por par)
Materiales1
Copago por materiales: $25
Primas mensuales
Solo empleado $7.34
Empleado + 1 dependiente: $14.26

Empleado + familia: $20.96
Lentes de contacto4 en lugar de anteojos
Asignación dentro de la red: $120
Cobertura dentro de la red Reembolso fuera de la red
Monofocales Completamente cubiertos Hasta $32
Bifocales Completamente cubiertos Hasta $46
Trifocales Completamente cubiertos Hasta $61
Progresivos Ver descripción3 Hasta $61
Compre de manera práctica mientras usa sus beneficios a través de estos minoristas en línea pertenecientes a la red.
Capa antirrayaduras $15
Capa ultravioleta $12
Tintados: sólidos/degradados $15 / $18
Lentes de policarbonato $40
Con filtro de luz azul $15
Digitales monofocales $30
Lentes progresivos (estándar/prémium/ultra/superiores)
Capa antirreflejante (estándar/prémium/ultra/superiores)
$55 / $110 / $150 / $225
$50 / $70 / $85 / $120
Lentes polarizados $75
Lentes fotocromáticos de plástico $80
Alto índice (1.67/1.75) $80/$120
Descuentos sobre el exceso5
Armazones
Lentes de contacto convencionales
Lentes de contacto desechables
Descuentos en servicios no cubiertos 5
20 % de descuento sobre el monto que excede la asignación
20 % de descuento sobre el monto que excede la asignación
10 % de descuento sobre el monto que excede la asignación
Es posible que haya varios descuentos en los procedimientos láser de corrección de la vista disponibles para usted. Para obtener más información, visite superiorvision.com o comuníquese con su coordinador de beneficios.
Exámenes, armazones y lentes recetados Descuento del 30 % en el precio al público
Lentes de contacto, opciones diversas Descuento del 20 % en el precio al público
Lentes de contacto desechables Descuento del 10 % en el precio al público
Imágenes de la retina
Reembolsos adicionales fuera de la red
Costo de $39
A través de su red de audición tiene acceso a descuentos en servicios, aparatos y accesorios auditivos. Para obtener más información, visite superiorvision.com o comuníquese con su coordinador de beneficios.
Examen de la vista (doctor en medicina [Medicine Doctor, MD]) Hasta $42
Examen de la vista (doctor en optometría [Optometry Doctor, OD]) Hasta $37
Armazón Hasta $68
Adaptación de lentes de contacto (estándar/especializados)2 No está cubierta
Lentes de contacto Hasta $100
Con la aplicación gratuita Superior Vision (disponible para dispositivos Android y Apple), puede crear una cuenta, revisar su elegibilidad y beneficios, encontrar proveedores y ver su tarjeta de identificación de miembro.
Los beneficios de MetLife Vision están suscritos por Metropolitan Life Insurance Company, New York, NY. Ciertas reclamaciones y servicios de administración de la red son proporcionados por Superior Vision Services, Inc. (“Superior Vision”), una corporación de Delaware. Superior Vision es parte de la familia de empresas de MetLif e. Como la mayoría de los programas de beneficios, los programas de beneficios que MetLife y sus afiliados ofrecen contienen ciertas exclusiones, excepciones, reducciones, limitaciones, periodos de espera y términos para m antenerlos en vigor. Comuníquese con MetLife o su administrador de plan para conocer los costos y los detalles completos. Los copagos se aplican a los beneficios dentro de la red; los copagos para las consultas fuera de la red se deducen de los reembolsos 1. El copago de los materiales solo se aplica a los lentes y los armazones, no a los lentes de contacto. 2. La adaptación de lentes de contacto estándar solo se aplica a usuarios actuales de lentes de contacto que usan lentes de contacto desechables, de uso diario o de uso prolongado. La adaptación de lentes de contacto especializados se aplica a nuevos usuarios de lentes de contacto o a miembros que usan lentes tóricos, permeables al gas o multifocales. 3. Se cubre el monto al por menor de los lentes trifocales estándar alineados en el consultorio del proveedor; el miembro paga la diferencia entre el costo de los lentes progresivos y el costo al por menor de los lentes trifocales estándar alineados, además del copago aplicable. 4. Los lentes de contacto sustituyen el beneficio de anteojos y armazón. 5. No todos los proveedores proporcionan estos descuentos, incluidas las características de gastos de bolsillo. Llame a su proveedor antes de programar una cita para confirmar si ofrece los descuentos y las características de gastos de bolsillo del miembro. Las características de descuento y gastos de bolsillo del miembro no son un seguro. Los descuentos y los gastos de bolsillo del miembro están sujetos a cambios sin previo aviso y no se aplican si el fabricante lo prohíbe. Es posible que las opciones de lentes no estén disponibles con todos los proveedores o en todas las ubicaciones.
¿De qué se trata el seguro con ingresos por discapacidad para educadores?
Con el seguro por discapacidad para educadores, en una única póliza se combinan las características de los planes por discapacidad de corta y larga duración. Mediante esta cobertura se le paga una parte de sus ganancias en caso de que no pueda trabajar a raíz de una enfermedad o lesión incapacitante. Con el plan se le da flexibilidad para elegir el nivel de cobertura que se ajuste a sus necesidades.
Puede adquirirlo con su empleador. En este resumen de beneficios se le brinda información general del seguro por discapacidad. Una vez que se emita la póliza colectiva a su empleador, usted tendrá a su disposición un certificado de seguro en el que se le explicará detalladamente la cobertura.
¿Por qué necesito tener la cobertura del seguro por discapacidad?
Más de la mitad de las bancarrotas y las ejecuciones hipotecarias de particulares ocurren por discapacidades.1

1 Información de LIMRA, Mes de la concientización sobre los seguros por discapacidades, 2016.
El trabajador promedio tiene más de un 30 % de posibilidades de sufrir una pérdida laboral con una duración de 90 días o más a raíz de una discapacidad.2
2 Información de LIMRA, Mes de la concientización sobre los seguros por discapacidades, 2016.
Solo el 50 % de los adultos estadounidenses indica que cuenta con ahorros suficientes para afrontar los gastos de tres meses de manutención en caso de que no genere ningún tipo de ingresos.3
3 Reserva federal, Informe del 2018 sobre el bienestar económico de las familias de Estados Unidos.
Elegibilidad Usted es elegible si es un empleado activo que trabaja por lo menos 20 horas semanales en horarios programados habitualmente.
Inscripción Puede anotarse para tener la cobertura dentro de los 31 días posteriores a la fecha de contratación o durante el período de inscripción anual.
Fecha de vigencia La cobertura entra en vigor conforme con los términos y las condiciones de la póliza. Usted tiene que cumplir con la definición de «trabajar de manera activa» para su empleador el día en que la cobertura entre en vigencia.
Trabajar de Manera Activa Usted tiene que estar trabajando para su empleador en la jornada laboral prevista habitualmente. Ese día, debe realizar todas las tareas habituales como de costumbre y durante la cantidad de horas usuales a cambio de una remuneración o ganancia. Si la escuela está cerrada por vacaciones o recesos escolares normales, «trabajar de manera activa» quiere decir que usted puede presentarse a trabajar para su empleador y realizar todas las tareas habituales de su ocupación como de costumbre y durante la cantidad de horas usuales como si la escuela estuviese abierta.
RESUMEN DE BENEFICIOS PARA:
Distrito escolar independiente de Cedar Hill, núm. de póliza: 395321
Monto del beneficio Puede adquirir una cobertura por la que se le paga un beneficio fijo por mes entre $200 y $7,500 con aumentos cada $100, el cual no ha de superar el 66 2/3 % de las ganancias que actualmente percibe por mes.
En el contrato de The Hartford con su empleador se define a qué se llaman «ganancias».

Período de carencia Para poder cobrar el beneficio por discapacidad, tiene que estar discapacitado al menos por la cantidad de días que se indica en el período de eliminación que elija. El período de carencia que elige consta de dos cifras. La primera representa la cantidad de días que debe estar discapacitado a raíz de un accidente para luego comenzar a recibir los beneficios. La segunda indica la cantidad de días que debe estar discapacitado como consecuencia de una enfermedad antes de empezar a percibir los beneficios.
A los empleados que escojan un período de carencia de 30 días o menos, si están internados en un hospital por 24 horas o más a raíz de una discapacidad, se les eliminará dicho plazo y los beneficios se pagarán a partir del primer día de internación.
Duración máxima del beneficio
La duración del beneficio es el plazo máximo durante el cual abonamos beneficios por discapacidad a causa de una enfermedad o lesión, el cual puede variar según la edad en la que ocurra la discapacidad. Consulte las escalas correspondientes que se señalan a continuación de acuerdo con la opción de beneficios premium que elija.
Opción Premium: Para la opción de beneficios Premium, consulte la siguiente tabla sobre discapacidades a raíz de lesiones o enfermedades
Edad en que sufrió la discapacidad Duración máxima del beneficio
Antes de los 63 Hasta la edad normal de jubilación o por 48 meses si la supera
años Hasta la edad normal de jubilación o por 42 meses si la supera
Enfermedad mental, alcoholismo y abuso
Duración
Puede recibir pagos de beneficios por discapacidades de larga duración como consecuencia de enfermedades mentales, alcoholismo y abuso de sustancias por un total de 24 meses por todos los períodos de discapacidad a lo largo de toda la vida.
Todo período durante el cual usted se encuentre internado en un hospital u otro centro habilitado para brindar atención médica para enfermedades mentales, alcoholismo o abuso de sustancias no se contemplará dentro del límite de los 24 meses mencionados anteriormente.
Discapacidad parcial Está cubierta la discapacidad parcial siempre y cuando haya una pérdida de al menos el 20 % de las ganancias y las tareas de su puesto.
Otros beneficios importantes Con el beneficio al sobreviviente, si usted estaba recibiendo beneficios y fallece, a su cónyuge o hijo menor de 25 años se le pagará un beneficio equivalente al triple del último beneficio mensual en bruto que haya percibido.
Los servicios de Ability Assist de The Hartford se incluyen como parte del programa del seguro colectivo por discapacidad de larga duración (DLD). Tiene acceso a estos servicios antes de sufrir la discapacidad y una vez que se haya aprobado el reclamo por DLD y ya esté cobrando los beneficios. Desde el momento en que cuenta con la cobertura, puede acceder a servicios para ayudarlo en el cuidado de sus hijos o de personas mayores, con temas de abuso de sustancias, relaciones familiares y mucho más. Además, los reclamantes y su familia inmediata reciben servicios confidenciales para ayudarlos con los temas emocionales, económicos y legales particulares que pueden derivar de una discapacidad. ComPsych®, prestador líder en asistencia a los empleados y servicios para conciliar la vida laboral con la personal, brinda los servicios de Ability Assist. El programa de asistencia al viajero está disponible las 24 horas del día, los 7 días de la semana, para asistir a los empleados y a sus dependientes cuando viajan a más de 100 millas de distancia de su casa por 90 días o menos. Los servicios que se brindan son información antes del viaje, asistencia médica de emergencia y servicios personales de emergencia.

Con la protección contra la suplantación de la identidad se ofrece un abanico de servicios para que las víctimas recuperen su identidad. Entre los beneficios se contemplan los siguientes: acceso a un número 800 las 24 horas del día, los 7 días de la semana, contacto directo con una persona certificada que se encargará del caso hasta que se solucione y un paquete de resolución personalizado para combatir el fraude con instrucciones y materiales para las víctimas que sufrieron el robo de su identidad.
Con las modificaciones al lugar de trabajo se realizan alteraciones razonables al ámbito laboral para adaptarlo a su discapacidad y que usted pueda reintegrarse a un empleo activo y de jornada completa.
Definición de discapacidad
En el contrato que The Hartford emitió a su empleador se define a qué se llama «discapacidad». Por lo general, el término quiere decir que no puede realizar una o más de las tareas esenciales de su ocupación a causa de una lesión, enfermedad, embarazo u otra afección de salud que esté cubierta por el seguro. Como resultado, las ganancias que actualmente recibe por mes representan el 80 % o menos de las ganancias previas a su discapacidad.
Tras haber estado discapacitado por 24 meses, no puede llevar a cabo una o más de las tareas esenciales de ninguna ocupación, y por ende, las ganancias que percibe por mes representan el 66 2/3 % o menos de las ganancias previas a su discapacidad.
Limitación por afección preexistente
En la póliza se limitan los beneficios que puede recibir por discapacidades causadas por afecciones preexistentes. En general, si se le diagnosticó una enfermedad incapacitante o recibió tratamiento para ella en los 3 meses consecutivos inmediatamente previos a la fecha de vigencia de esta póliza, el pago de los beneficios se reducirá, excepto que se cumplan las siguientes condiciones: no haya recibido tratamiento para la enfermedad
Continuidad de la cobertura

Discapacidad recurrente
incapacitante en los 3 meses —una vez contratada esta póliza— previos a que comenzase la discapacidad; o estuvo asegurado con esta póliza por 12 meses antes de que comenzase la discapacidad.
Si la discapacidad surgió como consecuencia de una afección preexistente, le pagaremos beneficios por 4 semanas como máximo.
Si estaba asegurado con el plan anterior del distrito y no recibió beneficios el día previo a la fecha de vigencia de esta póliza, no dejará de tener cobertura y se le dará un crédito por la cobertura que tenía con la aseguradora anterior.
¿Qué ocurre si me recupero pero vuelvo a sufrir una discapacidad?
El Período de Carencia no se verá interrumpido si hay Recuperaciones durante dicho lapso, toda vez que se haya reintegrado al trabajo como Empleado Activo y el número de días trabajados represente menos de la mitad (1/2) de los días del Período de Carencia. Ningún día que entre en dicho lapso de recuperación se contemplará para el período de carencia.
Integración de los beneficios Los beneficios podrían disminuir como consecuencia de otros ingresos que reciba a raíz de su discapacidad, o para los que sea elegible, como por ejemplo:
seguro por discapacidad del Seguro Social;
planes para el pago de la jubilación de maestros estatales con discapacidades;
indemnización laboral;
otra cobertura de seguros por discapacidad que pudiese tener provista por el empleador;
beneficios por desempleo;
beneficios jubilatorios que pague total o parcialmente su empleador (por ejemplo: un plan de pensiones).
En el plan se contempla un beneficio mínimo del 10% del que haya elegido.
Exclusiones generales No puede recibir el pago de beneficios por discapacidades que hayan sido consecuencia de o causadas por lo siguiente:
guerra o acto bélico (ya sea declarado o no);
servicio militar para algún país en guerra o que tenga otro tipo de conflicto armado;
cometer un delito grave (o intentar cometerlo);
lesiones autoinfligidas intencionalmente;
en cualquier caso en el que estar involucrado en una ocupación ilegal fuera causante de su discapacidad.
Para obtener los beneficios debe recibir la atención periódica de un médico.
Disposiciones para la cancelación
La cobertura del plan concluirá si:
el plan colectivo finaliza o se suspende;
usted anula la cobertura de manera voluntaria;
ya no es elegible para tener la cobertura;
no abona el pago obligatorio de las primas;
deja de tener un empleo de forma activa, excepto según se indica en la cláusula de prórroga de la póliza.
The Hartford® es The Hartford Financial Services Group, Inc. y sus subsidiarias, entre las que se incluye la compañía emisora Hartford Life and Accident Insurance Company. La casa central es Hartford, CT. Todos los beneficios entran en vigor conforme con los términos y las condiciones de la póliza. En las pólizas aseguradas por la compañía anteriormente mencionada se describen las exclusiones, limitaciones, disminuciones de los beneficios y los términos según los cuales estas pueden seguir en vigencia o suspenderse. En este documento sobre el resumen de los beneficios se explica el propósito general del seguro que se describe, pero no modifica ni afecta en forma alguna la póliza tal como se emitió. Si hubiese alguna discrepancia entre este resumen de beneficios y la póliza, se aplicarán los términos de esta última. Los detalles completos están en el certificado de seguro emitido a cada persona asegurada y en la póliza matriz según se emitió al titular. Los beneficios están sujetos a disponibilidad estatal. © 2020 The Hartford.

¿Cómo funciona?
Si se le diagnostica una enfermedad cubierta por este seguro, recibirá un pago de beneficio de una sola vez. Puede utilizar el dinero de la forma que usted elija.
¿Por qué es tan valiosa esta cobertura?
• Este dinero puede ayudarle a pagar los gastos por cuenta propia tales como los copagos y deducibles.
• Usted puede utilizar esta cobertura más de una vez. Aun después de recibir un pago único por una enfermedad, mantendrá la cobertura para las condiciones restantes y para la recurrencia de cualquier enfermedad grave con la excepción del cáncer de piel. El beneficio para recurrencias paga el 100% de su monto de cobertura. Los diagnósticos deben estar separados entre sí por un mínimo de 180 días, o las condiciones médicas no deben estar relacionadas.

¿Qué cubre?
Enfermedades graves
• Ataque al corazón
• Derrame cerebral
• Insuficiencia de órganos principales
• Insuficiencia renal terminal
Enfermedades progresivas
• Esclerosis lateral amiotrófica (ALS, por sus siglas en inglés)
• Demencia, incluyendo la enfermedad de Alzheimer
• Esclerosis múltiple (MS, por sus siglas en inglés)
• Enfermedad de Parkinson
• Pérdida funcional
• Arteriopatía coronaria Mayor (50%) - cirugía de injertos de revascularización coronaria o reemplazo de válvula Menor (10%) - angioplastia con balón o colocación de endoprótesis
Condiciones suplementarias
• Pérdida de la vista, el oído o el habla
• Tumor cerebral benigno
• Coma
• Parálisis permanente
• VIH de origen laboral, Hepatitis B, C o D de origen laboral
• Enfermedades infecciosas
(25%)
Consulte el certificado para obtener las definiciones completas de estas condiciones cubiertas. La cobertura puede variar según el estado. Consulte las exclusiones y limitaciones.

• Es más asequible cuando la compre a través de su empleador, y las primas se le pagan mediante cómodas deducciones de su nómina.
• La cobertura es portátil. Puede mantener la cobertura incluyendo si deja la compañía o se jubila. Recibirá las facturas directamente en su casa.
Cada año, cada miembro de la familia que cuente con la cobertura de Graves puede recibir también si se realiza una prueba de evaluación de salud, tales como:
• Los exámenes anuales realizados por un médico incluyen exámenes físicos deportivos, visitas para niños sanos, exámenes dentales y de la vista.
• Pruebas de detección de cáncer, incluyendo la prueba de Papanicolaou, colonoscopia
• Pruebas de función cardiovascular
• Pruebas de colesterol y diabetes
• Estudios de imágenes, que incluyen rayos X de pecho, mamografía
• Inmunizaciones que incluyen HPV, MMR, tétanos, influenza
Usted: Elija $10,000, $20,000 o $30,000 de cobertura sin preguntas médicas si solicita la cobertura durante este periodo de inscripción
Su cónyuge: Los cónyuges sólo pueden adquirir el 100% de la cantidades de cobertura del empleado siempre que haya comprado cobertura para usted mismo.
Sus hijos:
Los hijos desde su nacimiento con vida hasta los 26 años de edad están cubiertos automáticamente sin costo adicional. El monto de cobertura para los hijos es el 100% del suyo. Están cubiertos contra todas las mismas enfermedades, además de las siguientes condiciones infantiles específicas: parálisis cerebral, labio o paladar leporino, fibrosis quística, síndrome de Down y espina bífida. El diagnóstico debe darse luego de la fecha de vigencia de la cobertura del hijo.
¿Quién
Empleo activo: se lo considera en empleo activo si, el día que solicita la cobertura, se le paga regularmente por el mínimo requerido 20 horas cada semana y usted está realizando las tareas materiales y sustanciales de su ocupación habitual. La cobertura del seguro se retrasará si no tiene un empleo activo debido a una lesión, enfermedad, despido temporal o licencia en la fecha en que el seguro entraría en vigencia. Los nuevos empleados tienen un 0 día período de espera para ser elegible para la cobertura. Comuníquese con el administrador de su plan para confirmar su fecha de elegibilidad. Si se inscribe y es elegible para Medicare (mayores de 65 años o discapacitado), la Guía del seguro de salud para personas con Medicare está disponible en www.medicare.gov/sites/default/files/2022-03/02110-medigapguide-health-insurance.pdf
La deducción de su nómina incluirá el costo de la cobertura y el Beneficio Be Well. Los montos reales que se le facturen pueden variar.
Condiciones preexistentes
No pagaremos beneficios por una reclamación cuando la pérdida cubierta ocurra en los primeros 12 meses después de la fecha de vigencia de la cobertura del asegurado y la pérdida cubierta sea causada por, derive de o se haya producido como resultado de cualquier de las siguientes circunstancias: cualquier de las siguientes circunstancias:
• una condiciones preexistentes o
• complicaciones resultantes de tratamiento o cirugía por una condición preexistente o por medicamentos tomados por la misma.
Un asegurado tiene una condición preexistente si, en los 3 meses inmediatamente anteriores a la fecha de vigencia de su cobertura, sufre una lesión o enfermedad, ya sea diagnosticada o no, por la cual:
• se recibieron o le recomendaron que recibiera tratamiento, asesoría, atención o servicios médicos o medidas de diagnóstico durante ese periodo;
• se tomaron fármacos o medicamentos, o se le recetaron para ser tomados durante ese periodo: o
• existieron síntomas.
La disposición de condiciones preexistentes se aplica a la cobertura inicial de cualquier asegurado y a cualquier aumento en la cobertura. La fecha de vigencia de la cobertura se refiere a la fecha en la que cualquier cobertura inicial o aumento en cobertura entra en vigor.
Los requisitos de condiciones preexistentes no corresponden a Hijos nuevamente adquiridos después de la fecha de vigencia de su cobertura.
La fecha de diagnóstico debe ser después de la fecha de vigencia de la cobertura.
Exclusiones y limitaciones
No pagaremos beneficios por una reclamación que sea causada, derivada o producida como resultado de:
• cometer o intentar cometer un delito grave; dedicarse a una ocupación o actividad ilegal; infligirse autolesiones intencionadamente o cometer o intentar cometer suicidio, esté o no en plenas facultades mentales; participación activa en disturbios, insurrecciones, o actividades terroristas. Esto no incluye disturbios o desórdenes públicos, una lesión como resultado de ser transeúnte inocente, o una lesión por defensa propia; participar en una guerra o cualquier acto de guerra, ya sea declarada o no; combate o entrenamiento para combatir mientras sirva en las fuerzas armadas de cualquier nación o autoridad, incluida la Guardia Nacional u organizaciones gubernamentales similares; uso voluntario o tratamientos relacionados con el uso voluntario de cualquier medicamento con o sin receta, alcohol, veneno, humo u otra sustancia química a menos que se tomara por receta o indicación del médico del asegurado; estar en estado de embriaguez; y una fecha de diagnóstico que ocurra mientras el asegurado esté encarcelado legalmente en una institución penal o correccional.
Además, no se pagará ningún beneficio por una fecha de diagnóstico que ocurra antes de la fecha de vigencia de la cobertura.
Terminación de la cobertura del empleado
Si elige cancelar su cobertura, ésta terminará el primer día del mes posterior a la fecha en que proporcione la notificación de cancelación a su empleador. De lo contrario, su cobertura terminará cuando se produzca lo primero de lo siguiente: la fecha en que se cancele esta póliza; la fecha en que deje de pertenecer a un grupo elegible; la fecha en que su grupo elegible deje de estar cubierto; la fecha de su fallecimiento; el último día del periodo para el cual usted haya hecho alguna contribución obligatoria ; o el último día en que trabaje como empleado en activo.
Sin embargo, siempre que se paguen las primas según lo exigido, la cobertura continuará conforme a la disposición de Continuación de su cobertura durante ausencias o si decide continuar cobertura para usted mismo, su cónyuge, e hijos continuará de acuerdo con la disposición de portabilidad del Seguro contra Enfermedades Graves.
Unum proporcionará cobertura por una reclamación pagadera que ocurra mientras usted esté cubierto bajo este certificado.
Este seguro proporciona beneficios limitados
Esta información no tiene la finalidad de describir completamente la cobertura de seguro disponible. Es posible que la póliza o sus disposiciones varíen o no estén disponibles en algunos estados. La póliza tiene exclusiones y limitaciones que pueden afectar cualquiera de los beneficios pagaderos. Para conocer los detalles completos de la cobertura y disponibilidad, consulte el formulario de póliza GCIP16-1 o por favor consulte el formulario de certificado GCIC16-1 o comuníquese con su representante de Unum. Suscrito por Unum Insurance Company, Portland, Maine
© 2022 Unum Group. Todos los derechos reservados. Unum es una marca registrada y una marca de comercialización de Unum Group y sus subsidiarias aseguradoras.
El Seguro de Vida es una parte importante de su paquete de beneficios para empleados. El seguro de Vida a Término de Chubb y el seguro de Muerte Accidental y Desmembramiento (AD&D) ofrece la protección que su familia necesita si algo le pasara a usted. Su familia puede recibir beneficios en efectivo pagados directamente a ellos, que podrán usar para cubrir gastos como los pagos de la hipoteca, las deudas de la tarjeta de crédito, el cuidado de sus hijos, la matrícula universitaria y otros gastos familiares.
El Seguro de Vida a Término Voluntario y el Seguro por Muerte Accidental y Desmembramiento están disponibles para que usted y su familia los puedan adquirir. Los empleados deben trabajar activamente al menos 20 horas por semana.
Seguro de Vida/Seguro por Muerte Accidental y Desmembramiento
Para Usted
Seguro de Vida/Seguro por Muerte Accidental y Desmembramiento (AD&D): Hasta 7 veces sus ganancias anuales básicas hasta un máximo de $500,000, en incrementos de $10,000
Para su Cónyuge
Seguro de Vida: De $5,000 a $250,000 en incrementos de $5,000, sin superar el 50% del monto de empleado
AD&D: 100% del monto de AD&D del empleado, hasta un máximo de $300,000
Para sus Hijos Dependientes
Seguro de Vida: $10,000
AD&D: 100% del monto de AD&D del empleado, hasta un máximo de $30,000
Programa de Reducción
El 50% a los 70 años
Beneficio Adelantado por Muerte Debido a una Enfermedad Crónica
Beneficio Adelantado por Muerte debido a una Enfermedad Terminal
Programa de Asistencia al Empleado
Emisión Garantizada
Empleado: $180,000
Cónyuge: $50,000
Hijo: $10,000
Usted y sus dependientes elegibles pueden inscribirse en montos de hasta $180,000 para el empleado y $50,000 para el cónyuge, sin necesidad de responder preguntas sobre la salud. Los montos que superen la emisión garantizada necesitarán suscripción médica. Si compra una cobertura de al menos $10,000 durante la inscripción inicial, podrá comprar hasta la emisión garantizada en las reinscripciones posteriores sin suscripción médica.
4% del Beneficio por Muerte por mes, hasta un 50% del Beneficio por Muerte y hasta un máximo de $200,000
Beneficio por Muerte del 75%
6 visitas
Servicios de Asistencia para Viajes Incluido
Bienestar Financiero Incluido
Pérdidas y Beneficios Cubiertos del Seguro por Muerte Accidental y Desmembramiento
El plan de Muerte Accidental y Desmembramiento ofrece protección adicional para usted y sus dependientes, en caso de que una lesión corporal accidental conduzca a la muerte o al desmembramiento. Además de la cobertura estándar por desmembramiento, también se incluyen las siguientes disposiciones de beneficio:
• Beneficio por Gastos de Atención Infantil: 10% del Beneficio de AD&D hasta $4,000 por hijo por año, sin superar los $20,000 para 5 años
• Beneficio por Gastos de Educación de Hijos: 10% del Beneficio de AD&D, hasta $4,000 por hijo por año, sin superar los $20,000 para 5 años
• Beneficio por Exposición y Desaparición
• Beneficio para Gastos de Repatriación: hasta $5,000
• Beneficio de Cinturón de Seguridad: 10% del Beneficio de AD&D, hasta $25,000
• Beneficio por Bolsa de Aire: 10% del Beneficio de AD&D, hasta $5,000
Portabilidad Puede elegir una cobertura portátil, en tarifas grupales, si renuncia a su trabajo, disminuye las horas o renuncia al empleador.
Conversión Cuando su cobertura grupal se termine, podrá pasar su cobertura a una póliza de vida individual sin brindar evidencia de asegurabilidad.
Tiene la opción de contratar el Seguro de Vida a Término Complementario. En la lista siguiente, se muestran las tarifas mensuales.
La tarifa mensual por el Seguro de Vida para Hijos es de $1.00 por $10,000. Una prima cubre a todos los hijos.
La tarifa mensual por el Seguro de AD&D del Empleado es de $0.20 por $10,000.
La tarifa mensual por el Seguro de AD&D para la Familia es de $0.30 por $10,000.
No se pagarán beneficios por pérdidas causadas, atribuidas o que ocurran como resultado de: 1) suicidio, ya sea en buen o mal uso de sus facultades mentales, dentro de los 12 meses desde la fecha de entrada en vigencia inicial de la cobertura de la Persona Cubierta; y 2) suicidio, ya sea en buen o mal uso de sus facultades mentales, dentro de los dos años desde la fecha en que un incremento o cobertura adicional aplicada entró en vigencia para una Persona Cubierta.
No se pagará ningún beneficio por ninguna pérdida ocasionada o inducida por: 1) intento de suicidio; 2) daños autoinfligidos intencionalmente; 3) viajes si el Asegurado no es pasajero; 4) guerras; 5) participación activa en un disturbio, insurrección o actividad terrorista; 6) cometer o intentar cometer un delito; 7) ingerir o consumir drogas de forma voluntaria y de cualquier manera, a menos que se consuman de acuerdo con las indicaciones; 8) cualquier veneno, gas o humo, a menos que sean causados directamente por un accidente laboral; 9) ebriedad; 10) bungee jumping; 11) participación en trabajos o actividades ilegales; 12) escalar rocas o montañas; y 13) aeronáutica.
¿Preguntas?
Comuníquese con la línea CareLine de FBS Benefits a través del código QR o llamando al (833) 453-1680.
*Consulte su Certificado de Seguro en https://www.mybenefitshub.com/cedarhillisd para obtener una lista completa de los beneficios, exclusiones y limitaciones disponibles. Suscrito por ACE Property & Casualty Company, una compañía de Chubb. CWB-VL-CISD-23

son enviadas a urgencias por ambulancia terrestre o aérea cada año.
Es posible que las compañías de seguros no cubran todos los gastos de las ambulancias aéreas y terrestres, lo que puede dar lugar a gastos de bolsillo dentro de la red**.
Los gastos de transporte en ambulancia terrestre fuera de la red pueden ser incluso más elevados que los de la red.
Una membresía de MASA MTS proporciona la máxima tranquilidad a un precio accesible para los gastos de asistencia de transporte terrestre y aéreo de emergencia dentro de los Estados Unidos continentales, Alaska, Hawái, y mientras se viaja en Canadá, independientemente de si el proveedor está dentro o fuera de su red de beneficios de atención médica colectiva. Después de que su plan de salud colectivo pague su parte, MASA trabaja con los proveedores para asegurarse de que nuestros miembros no tengan que pagar de su bolsillo por la asistencia de transporte de emergencia en ambulancia y otros servicios relacionados.
Cobertura de Ambulancia Aérea de Emergencia1
MASA MTS cubre los gastos de bolsillo relacionados con el transporte aéreo de emergencia a un centro médico en caso de emergencias médicas graves que se consideren médicamente necesarias para usted o para un familiar dependiente.
Cobertura de Ambulancia Terrestre de Emergencia1
MASA MTS cubre los gastos de bolsillo relacionados con el transporte terrestre de emergencia a un centro médico en caso de emergencias médicas graves que se consideren médicamente necesarias para usted o para un familiar dependiente.
Cobertura de Ambulancia de Hospital a Hospital1
MASA MTS cubre los gastos de bolsillo que usted o un familiar dependiente puedan incurrir por traslados hospitalarios, debido a una emergencia grave, al centro médico más cercano y apropiado cuando el centro médico actual no pueda proporcionar el nivel requerido de atención especializada por medio de una ambulancia aérea que incluya un helicóptero médicamente equipado o un avión de ala fija.
Cobertura de Repatriación a un Hospital Cerca de Casa1
MASA MTS proporciona servicios y cubre los gastos de bolsillo para la coordinación del transporte no urgente de un Miembro por una ambulancia aérea o terrestre médicamente equipada en caso de hospitalización a más de cien (100) millas del domicilio del Miembro si el médico tratante y el Director Médico de MASA MTS dicen que es médicamente apropiado y posible trasladar al Miembro a un hospital más cercano a su domicilio para que continúe su cuidado y recuperación.
Contacte a su representante para más información:

Medical Air Services Association, Inc. hace negocios como MASA MTS con su sede principal en 1250 S. Pine Island Road, Suite 500, Plantation, FL 33324. La información proporcionada en esta hoja informativa sobre el producto tiene únicamente fines informativos. Los beneficios enumerados y las descripciones de los mismos no representan la totalidad de los términos y condiciones aplicables para su uso y pueden ofrecerse sólo en algunas membresías. Las primas y los beneficios varían en función de los beneficios seleccionados. Por favor, consulte el acuerdo de servicio de miembros aplicable para obtener una lista completa de beneficios, primas y todos los términos, condiciones y restricciones. MASA MTS utiliza a terceros proveedores de servicios de transporte para todos los servicios de transporte. MASA Global, MASA MTS y MASA TRS son marcas de servicio registradas de MASA Holdings, Inc. una sociedad de Delaware.

~Si un miembro cuenta con un plan médico de alto deducible que sea compatible con una cuenta de ahorro médico, los beneficios estarán disponibles bajo la membresía de MASA para los gastos incurridos por la atención médica (como se define en el Código de Rentas Internas ("IRC", por sus siglas en inglés) sección 213 (d)) una vez que un miembro satisfaga el deducible mínimo legal aplicable bajo la sección 223 (c) del IRC para la cobertura del plan médico de alto deducible que sea compatible con una cuenta de ahorro médico.
TERRITORIOS DE COBERTURA:
1. Sólo en Estados Unidos y Canadá: los beneficios de Cobertura de Ambulancia Aérea de Emergencia, Cobertura de Ambulancia Terrestre de Emergencia y Cobertura de Ambulancia de Hospital a Hospital sólo se proporcionarán en Estados Unidos y Canadá.
FUENTES:

*ACEP NOW 2014
*** Ley de Protección al Paciente y Cuidado de Salud Asequible; Aviso del HHS sobre los Parámetros de Beneficios y Pagos para 2022 y Normas del Gestor de Beneficios de Farmacia. 5 de mayo de 2021.
MASAEP_CB_FLR_14_052022

Con características como la Gestión financiera digital, tendrá herramientas para ayudarle a gestionar sus finanzas y perfil crediticio en una sola experiencia.
Gestión financiera digital
Vista de 360° de las cuentas financieras
Vincule sus cuentas financieras para generar perspectivas únicas que pueden ayudarle a mejorar su bienestar financiero y a desarrollar buenos hábitos de crédito. Mantenga el control de sus gastos diarios con presupuestos recomendados generados por IA y aprendizaje automático de comportamientos transaccionales pasados.
Perspectivas crediticias exclusivas
Combine el poder de los datos de transacciones financieras y de crédito para desbloquear más de 50 perspectivas y recomendaciones únicas para ayudar a alcanzar las metas financieras. Las perspectivas se muestran en su fuente de datos personalizada y las categorías incluyen actividad de la cuenta, gastos y presupuestos, mejoras de VantageScore®*, actualizaciones financieras y más.

Monitoreo y alertas líderes en el sector
El monitoreo constante de su informe de crédito Experian® y VantageScore* puede ayudarle a comprender mejor su perfil crediticio actual y sus finanzas personales. Las Alertas financieras le informarán, a través de notificaciones de inserción y correos electrónicos, cuando se detecten ciertos eventos financieros.

Características para ayudarle con lo siguiente:
Presupuesto y flujo de caja
54 %
Seguimiento de gastos
Inversiones y patrimonio neto
de los trabajadores clasifican los asuntos financieros como la causa
n.º 1 del estrés en el lugar de trabajo
3 veces más estresante que su trabajo
—PwC, Encuesta de bienestar financiero para empleados, mayo de 2020A medida que el robo de identidad continúa aumentando, un conjunto de productos de identidad en evolución le ayuda a monitorear cualquier posible amenaza a su identidad y le alerta si hay alguna área de preocupación. Además, tendrá acceso a un conjunto de herramientas de privacidad digital proactivas para ayudarle a mantener las contraseñas y otra información de carácter personal privada y segura mientras navega por la web.
Un conjunto de productos de identidad en evolución para ayudarle a protegerse contra la creciente amenaza de fraude.
Retome el rumbo con el apoyo de un experto agente de restauración que le guiará a través del proceso de recuperación de lo que es legítimamente suyo.
47 % de los adultos estadounidenses experimentaron robo de identidad en 2020
Si detectamos cualquier amenaza en los miles de sitios web y millones de puntos de datos que escaneamos, le avisaremos para que pueda mantener segura la información de carácter personal de su familia.
Si la información de su seguro se utiliza para recibir atención médica o para surtir recetas, le enviaremos una alerta para verificar el servicio o actuar en caso de sospecha de robo de identidad.
Impida que los estafadores usen su información para obtener nuevo crédito y actúe rápidamente para ayudar a prevenir el robo de identidad. Podrá desbloquear el uso cuando desee solicitar crédito.
Características proactivas de privacidad digital para ayudar a mantener seguros los datos personales de su familia y reducir la amenaza de un posible fraude
Red privada virtual (Virtual Private Network, VPN) segura
Ayude a evitar que personas y empresas vean y recopilen sus datos.
Administrador de contraseñas
Almacene y proteja de forma segura sus inicios de sesión e información de pago en un solo lugar.
Navegador seguro
Reciba alertas de sitios web inseguros, bloquee anuncios y ayude a prevenir el seguimiento de sus datos.
por derechos de autor puede reproducirse, modificarse ni distribuirse de forma alguna sin el permiso previo por escrito de Experian.
©2021 Experian Information Solutions, Inc. Todos los derechos reservados. ©2022 Experian Information Solutions, Inc. Todos los derechos reservados. Experian y las marcas de Experian mencionadas en el presente documento son marcas comerciales o marcas comerciales registradas de Experian Information Solutions, Inc. Los demás nombres de compañías y productos mencionados en el presente documento son marcas comerciales de sus respectivos dueños. Ninguna parte de esta obra protegida — Robo de identidad en EE. UU.: La cruda realidad, Aite Group, marzo de 2021Un Plan de Cafetería le permite ahorrar dinero en seguro de grupo, gastos relativos a la salud y gastos de cuidado de dependientes. Sus contribuciones se deducen de su paga antes de la retención de impuestos. Debido a que es gravado sobre un monto inferior de paga, paga menos en impuestos y tiene más para gastar. ¡Puede ahorrar tanto como un 35% en el costo de cada opción de beneficio!
• Copagos y deducibles médicos, dentales y de visión
• Medicamentos recetados
• Terapia Física
• Quiropráctico
• Suministros de Primeros Auxilios
• Tarifas de Laboratorio
• Psiquiatra/psicólogo
• Vacunas
• Trabajo dental, incluso ortodoncia

• Exámenes oculares
• Cirugía láser de ojos
• Anteojos, lentes de contacto, soluciones para lentes
• Medicamentos recetados de venta libre
Consulte la lista completa en www.nbsbenefits.com
• Cuenta de Gastos de Atención de la Salud
Su cuenta de gastos de atención de la salud le permite ahorrar dinero al pagar gastos relativos a la salud del propio bolsillo con dólares antes de impuestos. Durante su inscripción de beneficio anual, debe decidir si participa en esta cuenta y cuánto desea contribuir.
en gastos de cuidado de dependientes y salud
-$3,000 Salario neto $14,700 $13,800 Salario neto aumentado $900 $0
*Los ahorros federales y estatales pueden variar. Puede encontrar un calculador de ahorros en nuestro sitio en Internet: NBSbenefits.com para averiguar cuánto podría ahorrar.
• Cuenta de Cuidado de Dependiente (Gastos de Cuidado por día)
Este plan opcional le permite usar los dólares antes de impuestos para pagar por los gastos de cuidado de dependientes mientras usted y su cónyuge (si está casado) están en el trabajo. Durante su inscripción de beneficio anual, debe decidir si participa en esta cuenta y cuánto desea contribuir. La cuenta de cuidado de dependiente no está financiada previamente. Usted es elegible para el reembolso una vez que haya incurrido en un reclamo y se haya deducido dinero de su nómina de pago.
Usted nombra una elección anual de dólares antes de impuestos a ser depositados en sus cuentas de gasto de salud y cuidado de dependientes. Su elección total se divide por el número de períodos de pago en el año del Plan y se deduce de igual manera de cada nómina de pago antes de calcular los impuestos. Al final del año del Plan, su elección total se depositará por completo.
No obstante, puede hacer un reclamo por gastos elegibles tan pronto como los incurra durante el año del Plan. Los reclamos elegibles se pagarán hasta el total de su elección anual, incluso si aún no ha contribuido esa cantidad a su cuenta.
1. Complete y firme un formulario de reclamo (disponible en su sitio en Internet) o en un reclamo en Internet en línea.
2. Adjunte la documentación; como una factura desglosada o una Explicación de los Beneficios (EOB) declaración de un proveedor de seguro de salud.
3. Envíe por fax o por correo el formulario firmado y la documentación a NBS.
4. Reciba su reembolso no tributable después de que su reclamo se procesa, ya sea por cheque o depósito directo.

Su empleador puede patrocinar el uso de la NBS Flexcard, al realizar el acceso a sus dólares es más fácil que nunca. Puede usar esta tarjeta para pagar a comerciantes o proveedores de servicio que aceptan tarjetas de crédito, por lo que no hay necesidad de pagar en efectivo por anticipado y luego esperar el reembolso.
Los participantes pueden llamar a NBS y hablar con un representante durante nuestros horas comerciales habituales, de lunes a viernes, de 8 a.m. a 5 p.m. Hora de la Montaña. Los participantes también pueden obtener la información de la cuenta al usar la Unidad de Respuesta de Voz Automática, las 24 horas del día, los 7 días de la semana al (801) 838-7324 o en forma gratuita (888) 353-9125. Para el acceso inmediato a la información de su cuenta en cualquier momento, inicie sesión en nuestro sitio en Internet NBSbenefits.com. La información incluye:
• Historial de reclamo detallado y estado de procesamiento
• Saldos de la cuenta de cuidado de Dependientes y Atención de Salud
• Formularios de reclamo, hojas de trabajo, etc.
• Preguntas frecuentes
Después de finalizado el período de inscripción, puede aumentar, disminuir o detener su contribución solo cuando experimente un “cambio de estado” calificador (estado de matrimonio, cambio de empleo, cambio de dependiente). Sea conservador en la suma total que elija para evitar la confiscación de su dinero que pueda quedar en su cuenta al final del año. Su empleador puede permitir un breve período de gracia después de finalizar el año del Plan para que pueda presentar reclamos calificados por cualquier fondo no usado.

• Acupuntura
• Programas de adicción
• Adopción (gastos médicos por nacímíento de bebé)
• Tarifas alternativas de sanador
• Ambulancia
• Escaneos corporales
• Bomba extractora de leche
• El cuidado de mentalmente descapacitado
• Quiropráctico
• Copagos
• Muletas
• Diabetes (insulina, monitoreo de glucosa)
• Dientes artificiales
• Co-pagos
• Deducible
• Trabajo dental
• Parches oculares
• Tratamiento de fertilidad
• Primeros auxilios (es decir, vendas, gasas)
• Audífonos y baterías
• Hipnosis (para el tratamiento de enfermedades)
• Productos para la incontinencia (es decir, Depends, Serene)

• Vendajes y medias para soporte articular
• Honorarios de labotorio
• Productos menstruales*
• Dispositivo de monitoreo (presión sanguínea, colesterol)
• Silla de ruedas
• Medicamentos o medicamentos sin receta (las vitaminas/suplementos sin receta no son elegibles)*
• Exámenes físicos
• Pruebas de embarazo
• Medicamentos con recta médica
• Psiquiatra/ psicólogo (para enfermedad mental)
• Terapia física
• Terapia del lenguaje
• Vacunas
• Vaporizadores o humidificadores
• Tarifas del programa de pérdido de peso (si es prescrito por un médico)
• Dentadura postiza
• Gastos de Ortodoncia
• Cuidado preventiva en el consultorio del dentista
• Puentes, corona, etc.
• Braille- libros y revistas
• Lentes de contactos
• Solucciones de lentes de contactos
• Exámenes de la vista
• Higiene personal (desodorante, jabón, polvo corporal, productos sanitarios. No incluye productos menstruales)
• Productos de adicción**
• Cirugía cosmética**
• Productos Cosméticos (es decir, maquillaje, lápiz labial, bolas de algodón, aceite para bebés)
• Asesoramíento (es decir, matrimonio /familia)
• Cuidado dental- rutina (esdecir, pasta de dientes, cepillos de dientes, hilo dental, enjuagues bucales antibacterianos, enjuages con flúor, blanqueamiento dental/ blanqueamiento)**
• Equipo de erjecicio**
• Cuidado del cabello (es decir, color de cabello, champú, acondicionador, cepillos, productos para la caida de pelo)
• Tarifa del club de salud o del programa de ejercicios**
• Suplemento homeopático o hierbas**
• Ayuda en casa o ayuda doméstica
• La depilación láser
• Terapia de masajes**
• Los anteojos
• Cirugía laser
• Honorarios de oficina
• Perro guía y mantenimiento/ otra ayuda animal
• Suplementos nutriconales y dietéticos (es decir, barras, batidos, bebidas energéticas, pedialyte)**
• Cuidado de la piel (es decir, bloqueador solar, loción hidratante, bálsamo labial)
• Suplementos de ayuda para dormir (es decir, medicamentos orales, tiras para ronquidos)**
• Vitaminas**
• Ayudas para la reducción de peso (es decir, Slimfast, supresor del apetito)**
**Partes de estos gastos pueden ser elegibles para reembolso si un profesional médico con licencia los recomienda como médicamente necesarios para el tratamiento de una afección médica específica
Inicio de sesión por primera vez

Registrarse e iniciar sesión en su cuenta en línea es fácil. Sólo tiene que seguir las siguientes instrucciones.
Ingresar al sitio web
Con su navegador de Internet, visite: http://my.nbsbenefits.com
Haga clic en "Register" (Registrarse) en la página de inicio. (Resaltado a continuación en rojo)

Nombre de usuario y contraseña
Información personal: nombre y dirección de correo electrónico
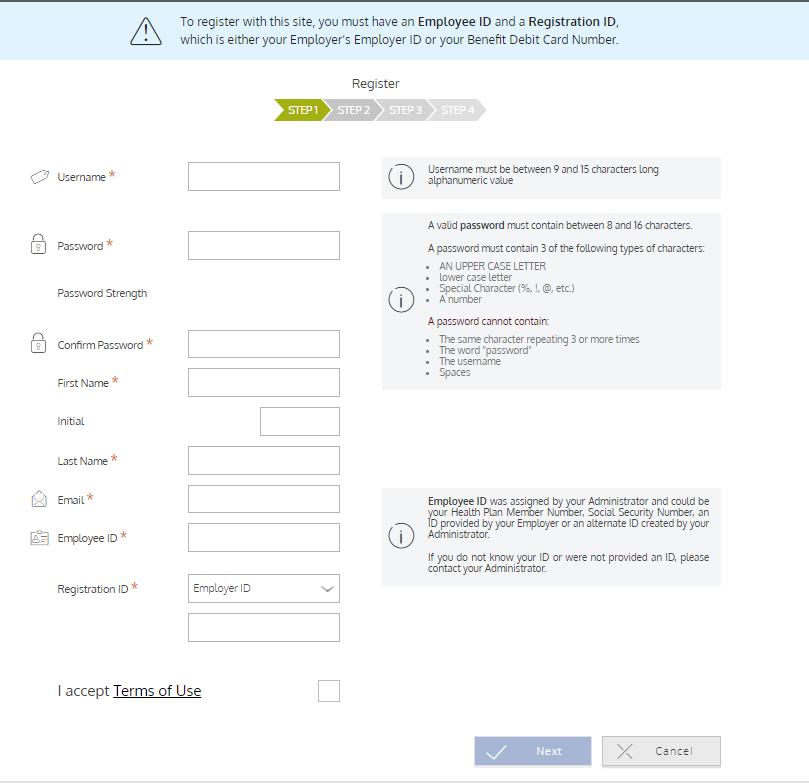
Identificación del empleado: Ingrese su número de seguro social.
Identificación del empleado o número de la tarjeta de beneficios de NBS.
La identificación del empleado es un código de 9 dígitos que se le proporciona en el correo electrónico de bienvenida de NBS, o que puede obtenerlo a través de su empleador o comunicándose con NBS al (855) 399-3035.
Acepte los términos de uso.
Después de completar todos los campos obligatorios, haga clic en "Register" (Registrarse).


Seleccione "Método de reembolso" en el Panel de información personal y elija "Depósito directo".
Ingrese los datos en los campos obligatorios, incluida la cuenta y el número de ruta bancaria.
Haga clic en la casilla de verificación para que NBS deposite fondos en su cuenta.
Haga clic en "Guardar".

Guía de inscripción Descargo de responsabilidad general este resumen de prestaciones para empleados sólo pretende ser una breve descripción de algunos de los programas a los que pueden optar los empleados. Este resumen no incluye detalles específicos del plan. Usted debe referirse a la documentación específica del plan para detalles específicos del plan tales como gastos de cobertura, limitaciones, exclusiones, y otros términos del plan, que se pueden encontrar en el sitio Web de Beneficios de Cedar Hill ISD. Este resumen no sustituye ni modifica la documentación del plan subyacente. En caso de discrepancia entre este resumen y la documentación del plan, prevalecerá la documentación del plan. Todos los planes y beneficios descritos en este resumen pueden ser descontinuados, aumentados, disminuidos o alterados en cualquier momento con o sin aviso.

Descargo de responsabilidad general de la hoja de tarifas: La información de tarifas proporcionada en esta guía está sujeta a cambios en cualquier momento por su empleador y/o el proveedor del plan. La información de tarifas incluida en este documento no garantiza la cobertura ni cambia o interpreta de otra manera los términos de la documentación específica del plan, disponible en el sitio web de beneficios del Cedar Hill ISD, que puede incluir exclusiones y limitaciones adicionales y puede requerir una solicitud de cobertura para determinar la elegibilidad para el plan de beneficios de salud. En la medida en que la información proporcionada en este resumen sea inconsistente con la documentación específica del plan, las disposiciones de la documentación específica del plan regirán en todos los casos.
