6 minute read
Câncer do Colo do Útero e HPV
Olá!
Já manifesto minha alegria em poder me apresentar às leitoras dessa revista que, traz a todas nós brasileiras, um pouco de apoio, carinho, atenção, cultura e educação continuada. Meu nome é Claudia Regina Cinti C. Porto, sou casada, tenho dois filhos maravilhosos e vivo em Orlando há quase seis anos. Como muitas de nós, o que seria “passar só um ano em Orlando” se tornou efetivo, com direito a diplomas validados nos Estados Unidos e uma carreira profissional que a cada dia se torna mais prazerosa e promissora. Sou Biomédica Citologista, Mestre e Doutora em Ciências pelo Departamento de Ginecologia da Universidade Federal de São Paulo-Escola Paulista de Medicina. Também tenho especialização em Ozonioterapia, minha mais nova paixão. Associar conhecimentos à resultados e poder compartilhar com vocês é maravilhoso, afinal, conhecimento guardado não gera energia. Então, vamos gerar energia e passar adiante o que iremos aprender aqui para que muitas outras mulheres sejam beneficiadas por esse aprendizado
Durante 25 anos da minha vida profissional, me dediquei aos exames de rastreio do câncer do colo do útero e, consequentemente, à pesquisa do Papilomavirus humano, o HPV.
Durante esses anos fui questionada por mulheres de diferentes tipos de cultura e classe social com as mesmas dúvidas em relação a infecção pelo HPV. Acho importantíssimo que, a partir de agora, você que terá a oportunidade de ler e acompanhar esses artigos, clareie sua mente sobre o que é o câncer do colo do útero, o que é HPV, qual a relação entre o vírus e a doença, métodos de prevenção e de rastreio, além de muitas outras dúvidas que virão no decorrer desse tempo que teremos juntas, principalmente se você faz parte dos quase 80 % da população que tem ou terá HPV em algum momento da sua vida. Isso mesmo! Essa infecção viral é muito mais comum do que você imagina e ser portadora do vírus não é o fim do mundo!
Para compreender melhor esse universo, vamos entender a relação entre Câncer do Colo Uterino e HPV.
De acordo com dados da Organização Mundial da Saúde, o Câncer de Colo do Útero ou Câncer Cervical, é o quarto tipo de câncer que mais acomete as mulheres em todo o mundo, seguido de câncer de pele, de mama e cólon retal.
O câncer cervical tem como precursor o Papilomavirus humano. O HPV é o vírus responsável pela infecção sexualmente transmissível (IST) mais comum no mundo. Pode infectar homens e mulheres, com uma estimativa de 75% de seres humanos infectados em algum momento da vida.
Esse vírus pode ficar latente por décadas e vir a se manifestar em alguma fase em que o sistema imune apresenta uma queda. Sendo assim, fica muito difícil saber em que momento o HPV foi adquirido e encontrar um “culpado” pode ser missão injusta. Existem mais de 200 tipos de HPV e, aproximadamente 40 deles estão relacionados a infecções genitais. Esses vírus estão classificados em dois tipos, os HPV de alto risco oncogênico que estão fortemente associados ao aparecimento de lesões precursoras do câncer. Os tipos 16 e 18, por exemplo, aparecem em 70% destes casos.
Por outro lado, estão os de baixo risco oncogênico e os principais são os tipos 6 e 11, que estão presentes em 90% dos condilomas, ou verrugas genitais, e papilomas laríngeos. Esses não são oncogênicos, ou seja, sem potencial para malignidade.
A infecção persistente pelo HPV de alto risco oncogênico é necessária para que ocorra a progressão do câncer cervical. Ainda assim, são necessários fatores relacionados ao hospedeiro como alterações genéticas relacionadas às respostas do sistema imune e fatores exógenos como o tabagismo, uso de anticoncepcionais orais, presença de outras IST, dentre outros.
A maioria das exposições ao HPV resulta no seu desaparecimento espontâneo, sem manifestações clínicas, ocasião em que o sistema imune elimina o vírus. Somente uma pequena fração de pessoas infectadas por HPV de alto risco podem desenvolver a doença.

A infecção por HPV apresenta dois picos de maior prevalência. O primeiro grupo é constituído por mulheres jovens entre 18 e 25 anos, que adquirem o HPV logo após o início da atividade sexual. Esse grupo, em sua grande maioria, elimina o vírus espontaneamente. Por essa razão, o exame de rastreio deixou de ser indicado nessa faixa etária. O segundo grupo se trata de mulheres entre 40 a 50 anos de idade, por aquisição de um novo tipo de HPV. Espera-se que o carcinoma cervical surja após muitos anos ou décadas da infecção por HPV, o que demonstra que a infecção pode ser iniciada, mas não progredir necessariamente para carcinoma cervical. O desenvolvimento do câncer cervical invasivo se dá a partir da segunda década após a infecção pelo HPV. Homens também podem desenvolver câncer por HPV e o vírus pode ser encontrado não somente na região do pênis e uretra, como também no escroto, região perianal, anal, e no sistema reprodutivo, como testículos, epidídimo e ductos deferentes. Estudos recentes mostram a presença de HPV no sêmen, neste caso, prejudicando o tratamento de mulheres que buscam fertilização in vitro. Em outros sítios do organismo como cavidade oral, o HPV está associado a aproximadamente 25% dos carcinomas.
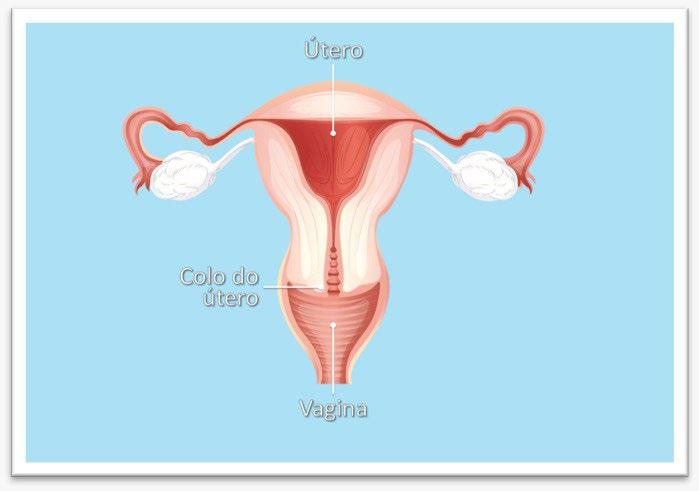
O colo do útero é revestido por várias camadas de células epiteliais, arranjadas de forma bastante ordenada. O vírus entra nesse epitélio através de micro lesões e invade essas células que, começam a sofrer desordem ou alterações progressivas em sua morfologia que vão desde alterações nucleares até figuras atípicas de divisão celular. É no exame de Papanicolaou que essas alterações celulares são detectadas podendo diagnosticar lesões precocemente. O câncer de colo do útero é um tipo de câncer de lenta evolução, o que possibilita o seu diagnóstico em fases iniciais, não invasivas, ocasião em que o tratamento é de baixo custo e com elevado percentual de cura.
Para realizar o exame de Papanicolaou ou Citologia Oncótica, é necessário um raspado das células do colo uterino e do canal endocervical. Esse raspado é feito com uma espátula chamada espátula de Ayres e uma escovinha endocervical e o material é depositado em uma lâmina de vidro. No laboratório, essa lâmina passa por uma bateria de coloração específica para dar cor ao núcleo, citoplasma, flora bacteriana e agentes infecciosos que podem estar presentes. Após isso, o material é observado ao microscópio onde fica possível a visualização das células. Essas células podem estar normais, apresentarem alterações correspondentes a inflamação, alterações pertinentes a infecção pelo HPV e atipias que, de acordo com o grau serão colocadas em uma nomenclatura utilizada mundialmente para graduar lesões neoplásicas. Atualmente, graças às técnicas mais avançadas da biologia molecular, é possível detectar se existe DNA de HPV na amostra colhida. Além da busca pelo DNA viral, também é possível identificar os tipos mais frequentes de HPV de alto risco oncogênico.

Mas sobre isso, falaremos no próximo mês!
Daremos sequência a esse artigo trazendo mais informações e curiosidades para você sobre esse tema!
Você também pode enviar perguntas por email para crcinti@hotmail.com com o assunto “Revista Mulher Brasil”
Até próximo mês!
Dra. Claudia Cinti C. Porto MSc, PhD




