Omvårdnad i vardagen
Arbetet inom vård och omsorg är ett spännande arbete. I ditt framtida yrke kommer du att arbeta med människor som har olika behov och du kommer därför behöva ha en bred kompetens om olika omvårdnadsuppgifter. Du behöver bland annat kunna hjälpa och stötta personer i deras personliga vård, nutrition och aktivitet, men också kunna arbeta förebyggande mot komplikationer som kan uppstå och åtgärda dessa.
I detta kapitel får du möjlighet att utveckla följande från ämnets syfte: förmåga att utföra arbete nära patienter och brukare inom vård och omsorg.
Centralt innehåll
Genomgång och utförande av personlig hygien, munvård och stimulerad matsituation. Betydelsen av kost, vätska, elimination, vila och sömn.
Förstoppning och inkontinens samt deras orsaker, kännetecken och åtgärder.
Olika typer av riskfaktorer och komplikationer samt åtgärder för att förhindra eller minimera risken för komplikationer, däribland åtgärder vid långvarigt sängläge.
Centrala begrepp inom omvårdnad och omsorg.
Detta kommer du att läsa om i Omvårdnad nivå 2
> Normalt och onormalt ätbeteende.
> Mobilisering, dess betydelse och effekter samt åtgärder som minskar risken för komplikationer.
Karin, 78 år, har diabetes och reumatism. Hon bor på ett äldreboende och har nedsatt känsel i fötterna samt svårt att själv sköta sin hand- och fotvård. En morgon när du hjälper Karin med hennes dagliga hygien, märker du att hennes fötter är torra och rodnade mellan tårna. Hennes naglar är långa och skivade, det vill säga ser ut att vara uppdelade i flera lager. Din kollega, undersköterskan Hassan, förbereder
hand- och fotvården genom att fylla ett fotkar med ljummet vatten och ber Karin känna på vattnet. Hon säger att det känns bra.
Hassan låter Karins fötter ligga i fotbadet i 10 minuter medan han tvättar och smörjer in hennes händer. Efter fotbadet tvättar Hassan hennes fötter, torkar noggrant mellan tårna och inspekterar dem. Han avslutar med att dokumentera sina observationer.
reflektera
Hur skulle du hantera situationen om Karin uttryckte obehag eller smärta under fotvården?
centrala begrepp
De här orden är viktiga för det du nu ska lära dig. Fundera över vad orden betyder innan du börjar läsa.
personlig vård – omhändertagande av kroppens hygieniska behov.
delaktighet – här: när vårdtagaren får vara med och fatta beslut om sin vård.
integritet – respekt för vårdtagarens personliga sfär och självbestämmande.
gott bemötande – respektfullt och vänligt förhållningssätt.
basala hygienrutiner – grundläggande åtgärder för att förebygga smittspridning, till exempel handtvätt.
munvård – skötsel av munhygien, inklusive tandborstning och rengöring av tandprotes.
elimination – här: processen att avlägsna urin och avföring från kroppen.
inkontinens – ofrivilligt läckage av urin eller avföring.
basalmetabolism – den energi kroppen behöver i vila för att upprätthålla livsnödvändiga funktioner.
inaktivitet – att vara stilla och inte göra någonting.
nutrition – tillförsel av näring, till exempel genom mat och dryck.
allsidig kost – när det man äter och dricker innehåller alla nödvändiga näringsämnen.
energibalans – balans mellan energiintag och energiförbrukning.
matsituation – miljö, rutiner och vanor kring måltider.
viktnedgång – minskning av kroppsvikt, hur mycket man väger.
1.1 Personlig vård
Att vårda är att ta hand om, att sköta om någonting eller någon. Personlig vård handlar om att ta hand om kroppen på olika sätt, till exempel att duscha, tvätta sig, borsta tänderna och raka sig. När du hjälper en person med personlig vård är det viktigt att ta reda på vad personen behöver och hur personen önskar att det ska vara. Du ska ta hänsyn till personens vanor, så att hen kan känna sig bekväm i situationen. Det är viktigt att personen får fortsätta göra som hen alltid har gjort och inte behöver ändra sig efter vad som passar vård- och omsorgspersonalen. Tänk på att all personlig vård, som duschning och tvätt, ska dokumenteras.
Här går vi igenom:
• delaktighet, integritet och gott bemötande
• personlig hygien
• handvård och fotvård
• vårdtagare med hörapparat
• munhälsa
• elimination
• klädsel
Förstod du?
Vad innebär personlig vård?
• vila och sömn
• långvarigt sängläge – risker och komplikationer.
reflektera
Hur skulle du känna dig om någon annan tog hand om din personliga vård? Hur kan den känslan påverka ditt arbete?
kommunicera
Du ska hjälpa en vårdtagare med hens personliga vård. Fråga vårdtagaren om hens vanor och önskemål.
1.1.1 Delaktighet, integritet och gott bemötande
Om det är möjligt är det önskvärt att vårdtagaren medverkar och är delaktig i sin vård. Det är funktionsbevarande för vårdtagaren att få klara av saker själv och att bevara de förmågor som hen har. För att underlätta kan du använda olika hjälpmedel, som stödhandtag i duschen eller en duschstol.
Det är viktigt att respektera vårdtagarens personliga integritet, det vill säga personens personliga sfär, eller utrymme. Det kan du göra genom att hela tiden informera vårdtagaren om vad du gör, men också att ge vårdtagaren möjlighet att medverka, till exempel genom att kunna säga till om något önskas, sätta gränser och påverka. Omvårdnadssituationen ska genomsyras av ett gott bemötande Om man är flera personer ska man vara noggrann med att inkludera vårdtagaren i samtal och ta hänsyn till personens önskemål. Vårdtagaren ska också få vara delaktig i olika beslut, till exempel att bestämma vilka kläder hen vill sätta på sig efter duschen.
reflektera
Varför är det viktigt att respektera vårdtagarens integritet? Hur kan du göra det i praktiken?
funktionsbevarande – att främja individens hälsa genom att ge individen möjligheter att behålla sin funktionsförmåga fysiskt, psykiskt och socialt
genomsyra – fullständigt uppfylla
Förstod du?
Hur kan du främja vårdtagarens delaktighet och integritet i sin vård?
Förstod du?
Vilka uppgifter ingår i att hjälpa vårdtagare med personlig hygien?
1.1.2 Personlig hygien
I ditt kommande arbete kommer en del av dina arbetsuppgifter vara att hjälpa vårdtagare med personlig hygien. Vårdtagare som är svaga eller begränsade av sjukdom eller ålder behöver din hjälp med att:
• tvätta sig
• smörja in sig
• gå på toaletten
• hålla hår och naglar i gott skick.
Du kommer nu att få läsa mer om dessa arbetsuppgifter och vad som är viktigt att tänka på.
HUDEN
Huden är kroppens största organ. Den skyddar oss mot skadliga ämnen som bakterier och virus, men också mot extrem kyla och värme. Dessutom medverkar den i regleringen av vätskebalansen. Talgkörtlarna i huden hjälper till att hålla huden mjuk och elastisk genom sin produktion av talg, som är ett naturligt smörjmedel.
tvättkräm – ett milt och återfuktande alternativ till tvål
Förstod du?
Vilken funktion har huden?
Därför är det viktigt att hjälpa huden, till exempel genom att använda tvättkräm under duschningen. Efter duschen är det bra att tillföra fukt med hjälp av en fuktighetsbevarande produkt, som lotion, salva eller kräm.
Den personliga vårdsituationen är ett bra tillfälle för dig att inspektera vårdtagarens hud för att upptäcka hudförändringar. Det ger också möjlighet att observera vårdtagarens aktivitetsförmåga och generella hälsotillstånd. Under samtliga moment ska personalen tillämpa basala hygienrutiner, som användning av förkläde och handskar.
Det är viktigt att ta hand om huden eftersom den skyddar oss mot skadliga ämnen samt mot kyla och värme.
Basala hygienrutiner är grundläggande regler om hygien för att förhindra smittspridning inom vården. De innebär till exempel att personalen alltid ska tvätta och desinficera händerna före och efter kontakt med en vårdtagare, använda skyddskläder som handskar och förkläde vid behov, men också hantera rena och smutsiga material på rätt sätt.
reflektera
Hur kan du identifiera och förebygga vanliga hudproblem som kan uppstå hos äldre vårdtagare?
kommunicera
Du har observerat att en vårdtagare har torr hud och ska hjälpa hen att smörja in huden med lotion. Hur förklarar du vad du gör och varför det är viktigt för hen?
DUSCHNING
I vården av en annan person ingår ofta att hjälpa hen med att hålla en god personlig hygien. Det förutsätter ett gott samarbete och respekt för personens integritet. Många vårdtagare tycker att det är svårt att vara beroende av hjälp och att vara naken framför en person som hen inte själv har valt eller känner så bra. Du har därför ansvar att vara försiktig och respektfull samt göra duschningen så bra som möjligt för vårdtagaren. Se till att vårdtagaren medverkar där det är möjligt under duschningen.
Gör så här:
• Se till att ha med allt du behöver för duschningen – som handduk, tvättlappar, schampo, tvättkräm samt eventuella hjälpmedel som exempelvis duschstol och hygienartiklar – och att det finns inom räckhåll i duschrummet. Minimera risken för att halka, till exempel genom att använda en halkmatta. Placera föremålen så som vårdtagaren är van vid, om det går.
• Kontrollera att rummet har lagom temperatur och inte är för kallt.
• Vårdtagare som inte kan eller orkar stå kan med fördel få sitta bekvämt på en duschpall, duschbräda, duschstol med låsbara hjul, eller duschvagn. Se till att hjälpmedlet är rent och att det inte är för kallt.
• Skydda sår men också håret om det inte ska tvättas.
lyhörd – uppmärksamma, lyssna på
lagom – något som är precis rätt – varken för mycket eller för lite, för kallt eller för varmt
varsamt – försiktigt, mjukt
skyla – täcka, dölja
Förstod du?
Varför är det viktigt att skyla vårdtagarens kropp vid dusch och tvätt?
• Informera vårdtagaren om allt du gör. ”Nu kommer jag tvåla in ryggen och skölja av den med vatten.” Var lyhörd för frågor eller önskemål från vårdtagaren.
• Känn först på vattnet för att kontrollera att det är lagom varmt och att vattenstrålen är lagom stark. Låt sedan vårdtagaren få känna på vattnet genom att rikta vattenstrålen mot insidan av underbenet eller underarmen. Anpassa temperaturen och vattenstrålens kraft tills vårdtagaren är nöjd.
• Börja med att duscha av kroppen varsamt så att vårdtagaren vänjer sig vid vattentemperaturen.
• Duscha huvudet försiktigt. Många kan uppleva detta som obehagligt.
• Tvätta uppifrån och ned i följande ordning: håret och ansiktet, övre delen av kroppen och slutligen nedre delen av kroppen samt underlivet. Skölj noggrant bort allt schampo och tvättkräm innan du fortsätter till nästa kroppsdel.
• Se till att vårdtagaren inte fryser när du når nedre delen av kroppen genom att skyla vårdtagarens kropp. Du kan till exempel lägga en handduk över axlarna för att hålla värmen.
• Torka torrt, var noggrann i hudveck, under brösten, naveln, skinkorna och mellan tår så att vårdtagaren inte får svampinfektioner. Det här är ett bra tillfälle att inspektera huden.
• Smörj in torr hud med en fuktighetsbevarande produkt, till exempel hudlotion, kräm eller salva.
• Hjälp vårdtagaren att klä på sig och kamma håret.
• Städa undan i badrummet genom att till exempel rengöra hjälpmedlen, byta handduk. Avsluta med att dokumentera.
kommunicera
En vårdtagare visar att hen inte är nöjd med temperaturen på vattnet, hur pratar du med hen om detta?
Fallbeskrivning
Boriana är en 78-årig kvinna som nyligen har flyttat till ett äldreboende. Hon har alltid skött sin personliga hygien själv och
känner sig obekväm med att någon annan ska hjälpa henne med duschning och tvätt.
reflektera
Hur kan du som personal hjälpa Boriana att känna sig trygg och respekterad i denna nya situation?
TVÄTT AV ÖVERKROPP
Tvätt av överkropp som kallas övre toalett, kan göras när vårdtagaren sitter vid handfatet eller i sängen. Det beror på om vårdtagaren klarar av att gå in till duschrummet, eller att sitta upprätt på en duschstol.
Tänk på det här:
• Se till att ha med allt som behövs – till exempel handduk, badlakan, tvättlappar för engångsbruk och tvättkräm – och ha det inom räckhåll. Vid handfatet används rinnande vatten och vid sängen används tvättfat med vatten.
• Se till att rummet har en behaglig temperatur och att handduk och badlakan är varma. Se även till att övriga hjälpmedel är rena och inte är kalla.
• Vid tvätt i sängen, höj sängens huvudända om det är möjligt.
• Låt vårdtagaren medverka genom att få göra så mycket som möjligt själv.
behaglig – något som är trevligt, komfortabelt eller tillfredsställande
ljummet – lagom, inte för kallt och inte för varmt
blottad – sårbar, känslig och oskyddad
Förstod du?
1. Vilka hjälpmedel kan behövas till duschning och tvätt?
2. Hur ska man tvätta vårdtagarens ögon?
• Vid tvätt vid handfatet, anpassa temperaturen på vattnet så att vårdtagaren är nöjd. Vid tvätt i sängen, fyll tvättfatet med ljummet vatten, eller den temperatur som vårdtagaren föredrar. Tänk på att vattnet snabbt kallnar och kan behöva bytas ut.
• Informera vårdtagaren om allt du gör och var lyhörd för frågor och önskemål.
• Ta av vårdtagaren på överkroppen och lägg en handduk över ryggen, eller bröstet vid sängliggande. Vårdtagaren ska inte behöva känna sig blottad eller frusen under tvättens gång.
• Ta en ny tvättlapp efter varje moment och släng de som använts, återanvänd inte. Var noga med att skölja bort alla rester av tvättkräm och att du torkar riktigt torrt i alla hudveck och hudområden under tvättens gång.
• Tvätta ögonen endast med vatten, från yttre ögonvrån in till inre ögonvrån. Tvätta ett öga i taget och byt tvättlapp när du ska tvätta nästa öga. För att undvika irritation i ögonen så ska de vara stängda vid tvätt.
• Tvätta ansiktet, det vill säga panna, kinder, näsvingar och runt munnen. Tvätta sedan öronen, dess veck och bakom öronen. Torka torrt i ansiktet och på halsen.
• Tvätta nacke, hals, rygg, armar och armhålor med tvättkräm. Vid tvätt i sängen, hjälp vårdtagaren att sitta upp eller vända sig på sidan för att komma åt ryggen. Se till att vattnet inte rinner ner på andra delar av kroppen genom att använda handduk, till exempel så kan du lägga en handduk under en arm i taget när du tvättar arm och armhåla. Torka torrt.
• Tvätta sedan brösten, under brösten, magen, hudveck och naveln försiktigt. Torka torrt och var noggrann.
• Glöm inte att tvätta vårdtagarens händer och torka torrt.
• Smörj in ansikte och hals med hudlotion om huden är torr eller om vårdtagaren önskar det.
• Städa undan genom att till exempel rengöra hjälpmedlen och byta handduk. Dokumentera.
kommunicera
Vad säger du till en vårdtagare när du duschar eller tvättar hen?
TVÄTT AV NEDRE KROPP
En god personlig hygien inkluderar också att hjälpa vårdtagaren med underlivshygien, eller nedre toalett. Om du ska tvätta både nedre och övre kropp vid samma tillfälle så ska du inte använda samma tvättfat med vatten. Använd ett nytt tvättfat. Ofta finns det tvättfat som är avsedda för underlivshygien. Fyll tvättfatet med ljummet vatten. Tänk på att vattnet snabbt kallnar och kan behöva bytas ut.
Gör så här när du tvättar vårdtagarens nedre kropp
• Se till att ha med allt som behövs för nedre toalett – till exempel handduk, badlakan, tvättlappar och tvättfat med ljummet vatten – och ha det inom räckhåll. Underlivet tvättas med vatten, eventuellt även tvättkräm eller intimolja avsedd för underlivet och som inte behöver sköljas bort.
• För att underlätta tvätten och lättare komma åt så kan du be vårdtagaren att hålla ihop hälarna och låta knäna falla utåt, om detta är möjligt.
• Informera vårdtagaren om allt du gör och var lyhörd för vårdtagaren under tvättens gång.
• Lägg ett plastat hygienunderlägg under vårdtagaren.
För kvinnor
• Byt tvättlapp mellan varje tag. Doppa inte använd tvättlapp i tvättfatet för då blir vattnet smutsigt och måste bytas ut.
• Tvätta alltid underlivet framifrån och bakåt för att undvika att bakterier från ändtarmen kommer i kontakt med urinröret och orsakar en infektion.
• Tvätta sedan inifrån och ut. Börja med urinrörsmynningen, slidöppningen, blygdläpparna och mellan de veck som bildar de inre och yttre blygdläpparna.
• Tvätta rent i ljumskarna och klapptorka försiktigt torrt.
nedre toalett – skötsel av hygien på nedre delen av kroppen, alltså underliv, ben och fötter
Klapptorka
Klapptorka
innebär att man torkar rent huden med handduk genom att varsamt och mjukt klappa, stryka eller badda på huden. Man ska inte gnida eller dra i huden som kan vara känslig, då detta kan orsaka skada.
Förstod du?
1. Varför är det viktigt att tvätta och torka noggrant i hudveck?
2. Varför ska man tvätta från underlivet och bakåt och inte tvärtom?
För män
• Börja med att dra tillbaka penisens förhud. Tvätta sedan försiktigt på ollonet och där förhuden fäster, vilket är hudvecket mellan förhud och ollon. Tvätta penisskaftet från toppen till penisbasen. För sedan tillbaka förhuden. Tvätta sedan pungen från penisbasen och bakåt mot ändtarmsmynningen. Detta förhindrar att bakterier från ändtarmsmynningen kommer i kontakt med urinrörsmynningen och orsakar infektioner.
• Tvätta rent ljumskarna och torka torrt varsamt.
Därefter – för både kvinnor och män
• Hjälp vårdtagaren att vända sig på sidan.
• Tvätta ryggen, skinkorna och avsluta med ändtarmsmynningen. Klapptorka torrt.
• Inspektera huden och smörj in torra områden, till exempel skinkor och höfter med fuktighetsbevarande produkt, till exempel hudlotion.
• Hjälp vårdtagaren att klä på sig. Städa undan och dokumentera.
kommunicera
Vad säger du till vårdtagaren under tvätt av den nedre kroppen för att säkerställa hens komfort och medverkan? Ge konkreta förslag.
HÅRVÅRD OCH RAKNING
I personlig vård ingår också att hjälpa vårdtagaren att sköta håret och att raka sig. Det är bra att kamma håret varje dag, det ger vårdtagaren en känsla av välbefinnande. Det är däremot individuellt hur ofta hen vill tvätta håret. Därför är det bra att fråga varje vårdtagare hur just den personen vill göra. Det är lättast att hjälpa vårdtagaren att tvätta håret under duschning, men för att kunna hjälpa även de som inte klarar av att ta sig till duschrummet finns det hjälpmedel som kan användas för att tvätta håret liggandes, till exempel uppblåsbara
tvättställ som kan placeras under vårdtagarens huvud, eller flergångstvättfat. Dessutom kan en handduk rullas ihop och användas som stöd under nacken under tvättens gång och sängen kan skyddas från att bli blöt med hjälp av plastunderlägg. Torka alltid håret ordentligt efter hårtvätten så att vårdtagaren inte behöver frysa.
Tänk på
• Vid rakning med rakapparat ska vårdtagarens hud vara torr. Efteråt sköljer du huden med vatten och baddar med rakvatten, om vårdtagaren vill det. Rengör rakapparaten efter att du har använt den.
• Vid rakning med rakhyvel ska du antingen använda vårdtagarens privata rakhyvel eller en engångsrakhyvel.
• Smörj in huden med raklödder, raktvål eller gel för att mjuka upp hårstråna.
• Sträck huden och raka i hårstrånas riktning med raka tag för att minska risken för hudirritation eller sår.
• Börja med kinderna och fortsätt sedan till hudområdet mellan näsa och överlapp och avsluta med halsen.
• Skölj huden med vatten, badda torrt och fråga vårdtagaren om den önskar att du smörjer in med rakbalsam eller liknande.
Förstod du?
Varför är det viktigt att a) torka håret torrt ordentligt?
b) sträcka huden vid rakning?
c) raka i hårstrånas riktning?
reflektera
1. Hur kan vårdtagarens önskemål när det gäller hårvård och rakning påverka ditt sätt att arbeta?
2. Vilka tips och tricks kan ni komma på för att underlätta hårvård och rakning för vårdtagare som har svårt att röra sig? Ge förslag.
kommunicera
Vilka frågor ställer du till vårdtagaren för att få information om hur hen vill ha sin hårvård och rakning?
1.1.3 Handvård och fotvård
I samband med dusch eller tvätt ska du inspektera händerna, fötterna samt naglarna. Du ska också ge regelbunden hand- och fotvård. Det innebär att du ska tvätta rent händerna och fötterna, klippa och fila naglar, samt smörja in händerna och fötterna. Vid handvård tvättas händerna under rinnande vatten, i ett fyllt tvättfat, eller med tvättlappar. De torkas torrt och smörjs in med mjukgörande kräm. Vid behov så klipps naglarna rakt av. Sedan filas naglarna för att runda av kanterna. Smuts under naglarna petas försiktigt bort.
Vid fotvård, gör så här
• Fyll ett fotkar med ljummet vatten. Fråga gärna vårdtagaren om vattnet är lagom varmt och anpassa därefter temperaturen.
• Se till att vårdtagaren sitter bekvämt.
• Lägg fötterna i fotbad i 5–10 minuter för att mjuka upp huden och naglarna.
• Tvätta fötterna med tvättkräm, skölj rent och torka torrt. Torka noggrant mellan tårna.
• Vid behov klipps tånaglarna rakt över, men inte för kort.
• Använd en fotfil för att försiktigt fila kanterna på naglarna.
• Peta varsamt bort smuts under tånaglarna.
• Kontrollera huden på fötterna och runt tånaglarna, glöm inte hälarna.
• Vid förhårdnader på hälarna så kan dessa filas mjukt.
• Smörj in fötterna med mjukgörande salva eller kräm.
När vårdtagaren har nedsatt känsel eller en cirkulationsrubbning, till exempel på grund av diabetes eller reumatism, så behövs daglig inspektion av fötterna. Den är viktig eftersom eventuella känselbortfall gör att vårdtagaren inte alltid märker eller känner att de fått sår eller skav från skor som sitter illa. Såren kan också ta lång tid att läka. Fotvården kan utföras av vård- och omsorgspersonal, eller också av en fotvårdsspecialist inom medicinsk fotvård.
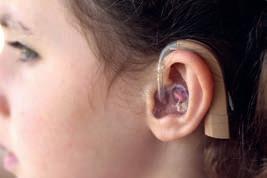
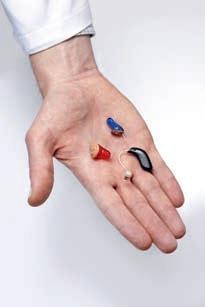
1.1.4 Vårdtagare med hörapparat
Det är vanligt att äldre får svårt att höra och det påverkar både uppfattningsförmågan och möjligheten att få vara social. Personer med nedsatt hörsel får svårt att delta i sociala sammanhang, till exempel diskussioner kring middagsbordet. Därför har äldre vårdtagare ofta hörapparat. Hörapparaten är viktig för vårdtagarens livskvalitet och på samma sätt som kroppen behöver en hörapparat rengöras regelbundet. Det finns många olika modeller av hörapparater och det är därför alltid viktigt att följa tillverkarens bruksanvisning för just den specifika hörapparaten. Eftersom hörapparaten är en elektrisk utrustning så får vissa modeller inte läggas i vatten alls, medan andra har delar som tål vatten. Hörapparater har ofta en del som sätts in i hörselgången och som är individuellt tillverkad för sin användare. Denna del leder in ljudet till användarens trumhinna. Det är viktigt att den sitter bekvämt i örat eftersom den annars kan skava. Denna del behöver hållas fri från öronvax, fukt och vatten för att den ska fungera bra.
UNDERHÅLL AV HÖRAPPARAT
När en vårdtagare har använt sin hörapparat ett tag och den börjar bli gammal så kan vissa delar behöva bytas ut. Ett tecken på det är att hörapparaten börjar pipa när den sätts in i örat. Den kan också
Förstod du?
1. Vad ingår i handvård och fotvård?
2. Varför behövs daglig inspektion av fötterna hos personer med nedsatt känsel eller cirkulationsrubbning?
Det finns många olika varianter av hörapparater och det är viktigt att den del som sitter i örat rengörs ordentligt.
Förstod du?
1. Varför är det viktigt att följa tillverkarens bruksanvisning för en hörapparat?
2. Vad kan hända när hörapparaten blir gammal?
börja pipa om apparaten sitter fel eller om det finns något hinder i örat, till exempel en vaxpropp. Om vårdtagaren börjar klaga på att hen inte hör trots att hörapparaten är i, eller inte svarar på tilltal så kan det betyda att batterierna börjar ta slut.
kommunicera
Berätta för en vårdtagare hur hen regelbundet kan rengöra sin hörapparat. Utgå gärna från texten, eller leta upp information om en specifik hörapparat och utgå från bruksanvisningen.
1.1.5 Munhälsa
Munnen är en del av kroppen och när vi har dålig munhälsa påverkas hela vår kropp och vår sinnesstämning. Munnen och tänderna är en del av ens personliga utseende. När vi har dåliga tänder vill vi inte gärna le, skratta eller prata, vilket påverkar vår relation med andra människor.
Förstod du?
1. Hur påverkas munnen i takt med att vi åldras?
2. Vilka fördelar ger god munhälsa?
Munnen påverkas också av åldrandet. En viktig aspekt är att slemhinnorna blir torra och känsliga. Detta gör att de lätt kan bli irriterade av exempelvis starka smaker och läkemedel. Men det är inte bara hög ålder i sig som gör slemhinnorna sköra, det är även en biverkning av flera olika läkemedel som äldre personer ofta tar.
Det är viktigt att se till att munnen sköts om för att vårdtagaren ska kunna bibehålla en god munhälsa och goda funktioner som att tugga, svälja och känna smak.
reflektera
Hur kan vi som vård- och omsorgspersonal bidra till att upprätthålla en god munhälsa hos vårdtagarna? Vad kan konsekvenserna bli om vårdtagarna inte får stöd för att upprätthålla en god munhälsa?
kommunicera
Du träffar en vårdtagare som klagar på smärta i munnen i samband med måltid. Vilka frågor ställer du för att få mer information om smärtan och därmed göra en bedömning om vilken slags hjälp som vårdtagaren kan behöva?
MUNTORRHET
Åldrandet medför bland annat att slemhinnorna blir sköra och känsliga på grund av muntorrhet, xerostomi. Muntorrheten beror på minskad salivproduktion, hyposalivation, och bidrar till försämrad munhälsa.
Salivproduktionen sker i tre par spottkörtlar som styrs av det autonoma nervsystemet. Det finns flera möjliga anledningar till att en vårdtagare kan ha minskad salivproduktion. Salivproduktionen påverkas negativt av åldrande men även av vissa läkemedel, exempelvis sådana mot högt blodtryck, stroke, kroniska sjukdomar som diabetes och reumatism, antidepressiva samt strålbehandling mot huvud, hals och nacke. Även personer som sondmatas har nedsatt salivproduktion. En annan vanlig orsak till muntorrhet är att individen andas genom munnen, exempelvis på grund av förträngningar i näsan eller oro och ångest.
Spottkörtlar
Salivproduktionen sker i spotkörtlarna. Om salivproduktionen inte fungerar som den ska blir munnen torr och det kan göra ont.
näshåla
munhåla
tungspottkörtlar
underkäksspottkörtlar
luftstrupe
kronisk – långvarig sondmata – ett sätt att ge näring direkt till magen när en person inte kan äta eller svälja själv
öronspottkörtlar
struplock tunga matstrupe
svalg
Förstod du?
1. Vad betyder xerostomi?
2. Var sker salivproduktionen?
3. Vilka är orsakerna till muntorrhet?
Muntorrhet kan göra mycket ont och ska alltid utredas, eftersom det kan bero på någon sjukdom eller ett tillstånd som inte diagnostiserats ännu.
Torra slemhinnor är sköra, vilket kan leda till infektioner orsakade av bakterier och svamp. En torr mun leder också till ökad risk för hål i tänderna, karies; tandköttsinflammation, gingivit; dålig andedräkt; nedsatt smaksinne samt svårigheter att tala, tugga och svälja. I en torr mun får tandproteser sämre passform och kan skava. Torrhet i munnen kan leda till undernäring, då vårdtagaren inte klarar av att få i sig all näring via maten. Saliv hjälper till att sönderdela maten när den tuggas, därför kan muntorrhet också öka risken för att sätta mat i halsen.
Enkla råd vid muntorrhet
• Fukta slemhinnan med saliversättningsmedel eller oljor som är smörjande.
• Använd salivstimulerande medel som pastiller eller sprayer.
• Skölj munnen med vatten innan måltid, eller tillsätt ett par droppar matolja på tungan.
• Undvik stark kryddning eftersom den kan orsaka irritation på redan sköra slemhinnor.
konsistens – visar hur fast eller mjukt något är
Citron stimulerar salivproduktionen.
• Undvik klibbig mat som exempelvis russin och kolor eftersom de klibbar fast på tänderna och ökar risken för karies.
• Servera gärna mat med lösare konsistens, som soppor, grytor och stuvningar.
• Servera livsmedel som stimulerar salivproduktionen, som lingondricka, ättiksgurka och pressad citron i vattnet. Observera att dessa livsmedel är sura och vid upprepade intag dagligen så fräter de på tandytan och försvagar tanden.
• Undvik sockerhaltiga drycker.
• Fråga gärna vårdtagaren om hen vill skölja munnen med vatten innan hen tar sin medicin, eller vill ha lite vatten att skölja ner det med.
reflektera
Vad har maten för betydelse för munhälsan? Hur påverkas du i munnen av olika slags mat?
Du har en vårdtagare som har muntorrhet. Ge vårdtagaren tips och råd om vad hen kan göra för att muntorrheten ska minska.
Fallbeskrivning
Stig, 70 år, har nyligen fått diagnosen diabetes och har börjat märka av muntorrhet och dålig andedräkt. Han tar flera olika
reflektera
Vilka råd och stöd kan du som vård- och omsorgspersonal ge Stig för att han ska kunna hantera sin muntorrhet och bibehålla en god munhälsa trots sin nya diagnos?
KARIES
Sedan införandet av tandvårdsförsäkringarna och upptäckten av att fluor kan ge skydd mot karies har tandhälsan blivit allt bättre. Det har lett till att många äldre har kvar fler av sina tänder. Tänderna de har kvar har använts under många år, så emaljen är tunnare, tandhalsarna kan vara blottade, det vill säga synliga, och det finns lagningar och andra ersättningar som gör att tänderna är svagare. Detta i kombination med den minskade salivproduktionen leder till en ökad risk för karies, vilket också kallas tandröta eller hål i tänderna. Dessutom har kommunicera
läkemedel och känner sig osäker på hur han bäst kan ta hand om sin munhälsa nu när hans situation har förändrats.
emalj – tandens yttre skyddande lager tandhals – övre delen av tandroten som ej är täckt av emalj
Förstod du?
1. Vad är karies?
2. Vad ökar risken för karies?
äldre ofta svårt att hålla rent i munnen, vilket ytterligare ökar risken för karies. För att minska risken är god munhygien mycket viktigt. Om vårdtagaren inte klarar av att sköta munhygienen själv är det vård- och omsorgspersonalens skyldighet att hjälpa till.
3. Vad minskar risken för karies? kommunicera
Du vårdar en vårdtagare som inte sköter sin tandborstning. Hur motiverar du personen att borsta tänderna? Vilka argument använder du för att övertyga vårdtagaren att borsta sina tänder?
PARODONTIT
mikrocirkulation –blodflödet i de allra minsta kärlen
tandköttsficka –mellanrum mellan tand och tandkött som är 1–3 mm djupt i en frisk mun
Förstod du?
1. Vad är parodontit?
2. Vad kan förvärra eller påskynda parodontit?
3. Hur kan man förebygga parodontit?
Tandlossning, eller parodontit, innebär att tänderna förlorar sitt fäste i käkbenet och slutligen lossnar. Parodontit är ofta en följd av tandköttsinflammation, gingivit. När gingiviten pågått länge resulterar den i att käkbenet som ligger under tandköttet blir inflammerat och bryts ner. Inflammationer kan orsakas av beläggningar på tanden, det vill säga plack och tandsten, som i sin tur orsakas av bristfällig eller obefintlig tandborstning. Även rökning förvärrar tandlossningen, dels för att det orsakar tandsten, dels för att mikrocirkulationen minskar vilket i sin tur leder till försämrad läkningsförmåga.
Den torra miljön i munnen hos äldre personer kan påskynda inflammationsprocessen. Du märker av en inflammation när tandköttet är rött, svullet och lätt blöder vid tandborstning. Till skillnad från många andra typer av inflammation brukar tandköttsinflammation inte göra ont. Så småningom bildas tandköttsfickor mellan tänderna och tandköttet. Detta öppnar vägar för bakterierna att komma ner till käkbenet som håller upp tanden.
Tandlossning kan förebyggas genom god tandborstning två gånger per dag samt användning av tandtråd. Ibland kan en tandhygienist hjälpa att skrapa bort tandsten och plack. Den näst vanligaste orsaken till tandlossning är rökning, men även sjukdomar och ärftlighet kan spela in.
MUNVÅRD
Munvård är viktig för alla människor – inte minst för den äldre och muntorra vårdtagaren. Munvård består av kontroll av munhälsan, tandborstning, rengöring av munhålan och tandprotesen samt behandling av torra slemhinnor. Munnen är ett känsligt och privat område som tillhör den intima zonen. Den intima zonen är områden på kroppen som känns extra privata och där vi vill att andra respekterar vårt utrymme och integritet. Vårdtagare ska därför få sköta munhälsan själv så länge de kan. Om vårdtagaren inte kan sköta sin munhälsa själv ska du vara varsam när du hjälper till. Det är viktigt att hela tiden informera om vad du gör för att vårdtagaren inte ska uppleva det som obehagligt eller integritetskränkande. Basala hygienrutiner tillämpas vid samtliga moment. Så här gör du när du ska hjälpa vårdtagare att borsta tänderna och när du kontrollerar munhälsan i samband med munvården:
Tandborstning
• Informera vårdtagaren om vad du ska göra.
• Låt vårdtagaren få vara så delaktig som möjligt i momentet.
• Se till att allt du behöver, till exempel handduk, rondskål, mugg med vatten, spatel, tandborste, tandkräm med fluor eller specialtandkräm för känsliga slemhinnor, finns inom räckhåll.
• Om vårdtagaren är sängliggande, höj huvudändan så att vårdtagaren är halvsittande.
• Avlägsna eventuella tandproteser och lägg dessa i rondskålen.
• Placera en handduk under hakan på bröstet. Placera sedan en rondskål på handduken under hakan. Om möjligt, låt vårdtagaren hålla i rondskålen.
• Låt vårdtagaren skölja munnen och spotta ut i rondskålen.
• Vårdtagaren behöver inte gapa maximalt för att du ska komma åt tänderna. Om vårdtagaren gapar maximalt spänns kinderna så att du inte kommer åt kindtänderna.
spatel – plant, spadformat redskap av metall, gummi eller trä
Inspektera tunga för att se om det finns sår eller beläggningar.
beläggning – täckande lager
• Stå vid sidan om vårdtagaren och stötta vårdtagarens huvud mot din kropp med den arm och hand som är fri under tandborstningen.
• Börja tandborstningen i övre tandraden på utsidan, längs med tandköttskanten. Fortsätt sedan med att borsta insidan av tandraden och avsluta med att borsta tuggytan.
• Fortsätt tandborstningen på nedre tandraden på samma sätt med start på utsidan, sedan insidan och sist tuggytan. Använd en spatel för att hålla ut kinderna och hålla bort tungan för att lättare komma åt tandraden. Har du ingen spatel kan du använda ett finger för att se bättre.
• Låt vårdtagaren få möjlighet att spotta ut överskottssaliv i rondskålen under borstningen.
• Kontrollera munhålan efter tandborstningen.
Kontroll av munhälsan
• Informera vårdtagaren om vad du ska göra.
• Ha tillgång till god belysning.
• För en god översikt av munhåla och tänder, kan du försiktigt hålla ut överläpp och underläpp, men också använda en spatel eller ett finger för att hålla undan tunga och kinder.
• Inspektera tänder, tandproteser, slemhinna och tunga efter sår och skador. Inspektera även slemhinnan, gommen och svalget för förändringar såsom sår, rodnader och beläggningar. Tänk på att genomföra inspektionen varsamt. Titta efter tecken på svampinfektion, det vill säga vita beläggningar, rodnad slemhinna, sveda och förändrad smak. Inspektera också mungipan efter sprickor och sår.
• Om vårdtagaren har en tandprotes ska du kontrollera att den fortfarande passar bra
• Dokumentera i journalen. Rapportera till sjuksköterskan
Munvård när vårdtagaren är svårt sjuk eller medvetslös
• När vårdtagaren är medvetslös eller svårt sjuk krävs två vårdare – en som rengör och en som stöttar vårdtagarens huvud och torkar eller suger rent från slem och saliv.
• Informera vårdtagaren om allt som sker.
• Se till att ha allt ni behöver, till exempel handduk, rondskål, mugg med vatten, spatel, sug, tandborste, skaftad skumgummitork eller peang med tork, saliversättningsmedel och cerat eller vitt vaselin, inom räckhåll.
• Lägg vårdtagaren med huvudet åt sidan. Placera handduken under hakan.
• Om det behövs kan du använda fingerskydd för att hjälpa vårdtagaren att gapa tillräckligt stort för munvård. Vårdtagarens tänder får vila i hopbitet läge mot fingerskyddet samtidigt som det skapas tillräckligt utrymme för att sköta munhygienen.
• Fukta skumgummitorken i ljummet vatten och torka bort slem och matrester från munhålan, utrymmet mellan tänder och kind och under tungan. Skölj torken efter varje tag. Om du använder peang med tork ska du ta en ny fuktad tork efter varje tag. Räkna torken så att ingen blir kvar i munnen.
• Rengör även tungan och gommen genom att borsta försiktigt med en mjuk tandborste eller en torr skaftad skumgummitork.
• Smörj slemhinnorna med saliversättningsmedel och läpparna med cerat eller vaselin.
Vårdtagare med tandprotes
• Informera vårdtagaren om vad du ska göra.
• Se till att alla föremål som behövs, till exempel handduk, rondskålar, tandborste och tandkräm, finns inom räckhåll.
• Inför rengöring behöver vårdtagarens protes tas ut. Om vårdtagaren inte själv klarar av att ta ut sin protes ska hen få hjälp av personalen.
peang – kirurgiskt instrument med spärranordning som hjälper till att hålla kvar ett föremål eller klämma ihop ett blodkärl för att stoppa blödning tork – en liten kompress
Peang.
En protes behöver förvaras fuktigt, vattnet behöver bytas regelbundet.
Förstod du?
1. Vad består munvård av?
2. Vilka tecken ses vid svampinfektion i munnen?
3. Vad ingår i en kontroll av tandprotesen?
• Lägg handduken under vårdtagarens haka. Låt vårdtagaren skölja munnen och börja med att ta ut protesen i underkäken. Placera den i rondskålen.
• Ta sedan ut protesen i överkäken och lägg den i rondskålen.
• Hjälp vårdtagaren att borsta kvarvarande tänder i munnen och torka rent slemhinnan. Skölj med vatten och låt vårdtagaren spotta ut i en rondskål.
• Även om rengöringen av proteserna sker utanför vårdtagarens mun ska du informera om allt du gör för att vårdtagaren ska känna sig delaktig. Rengör proteserna så att personen ser det.
• Om vårdtagaren använt protesklister ska du ta bort det innan du rengör.
• Borsta protesen med en mjuk borste med speciell protestandkräm, om du inte har det kan du använda mild handtvål eller diskmedel. Skölj noga. Har protesen beläggningar ska protesen läggas i protesrengöringsmedel.
• Om protesen inte ska användas under en tid ska den förvaras fuktigt, eller till exempel i en proteskopp med vatten. Annars finns risk att materialet torkar vilket leder till att det bildas små porer där bakterier kan samlas eller att passformen förändras. Observera att vattnet måste bytas ut regelbundet.
• Om vårdtagaren ska använda protesen direkt ska du eller vårdtagaren börja med att sätta protesen i överkäken och sedan protesen i underkäken. Kontrollera samtidigt att protesen passar bra. Protesen ska vara märkt med namn och personnummer, något som alltid ska kontrolleras. Om en vårdtagare har fått protesen utomlands är detta ofta inte gjort. Då behöver protesen märkas med namn och personnummer när vårdtagaren ligger inne på sjukhus eller i annan vårdverksamhet.
reflektera
1. Varför är det viktigt att vårdtagaren får sköta sin munhälsa själv så länge de kan?
2. Hur kan vård- och omsorgspersonal bidra till att minska obehag och integritetskränkningar vid munvård?
kommunicera
Du assisterar en vårdtagare med rengöring av en tandprotes. Hur förklarar du varje steg för vårdtagaren för att göra processen så bekväm och förståelig som möjligt?
1.1.6 Elimination
Elimination är kroppens process för att producera och göra sig av med urin och avföring. När eliminationen inte fungerar som den ska finns det en tarm- och blåsdysfunktion. Det kan betyda att det finns svårigheter med att hålla tätt, tömma blåsa och tarm, täta trängningar eller behov av att gå på toaletten. När det finns svårigheter med att tömma tarmen så kallas det förstoppning. Om det finns svårigheter med att tömma urinblåsan, eller att hålla sig från att tömma urinblåsan eller tarmen så kallas det för inkontinens. Du kommer nu att få läsa om förstoppning, urininkontinens och avföringsinkontinens, om orsaker till dessa, vilka typer det finns, behandlingar, hjälpmedel, samt råd till vårdtagare.
FÖRSTOPPNING
Avföringsvanor varierar mellan olika personer. En del tömmer tarmen en till tre gånger per dag, medan andra tömmer tarmen tre gånger per vecka. Förstoppning handlar om att avföringsvanorna förändras, till exempel så kan det gå längre tid än vanligt mellan avföringarna. Det kan också innebära att det är svårt att tömma tarmen, vilket kan visas genom att:
• avföringen är hård
• det tar lång tid att tömma tarmen
• tarmtömningen kräver överdrivet krystande
• tarmen blir inte helt tömd.
Förstoppning kan bland annat bero på:
• att maten förflyttar sig långsamt genom mag-tarmkanalen
• fiber- och vätskefattig kost
dysfunktion – störd, icke fungerande funktion trängning – frekventa eller plötsliga behov av att urinera krysta – pressa fram, spänna bukmuskler vid tarmtömning eller förlossning
Förstod du?
1. Vad betyder tarmdysfunktion och blåsdysfunktion?
2. Vad är förstoppning?
3. Vad betyder inkontinens?
Fallbeskrivning
• bristande funktion hos musklerna i bäckenbotten
• nedsatt känsel i ändtarmen, vilket påverkar signalerna att tömma tarmen
• sjukdomar
• läkemedel
• att man ignorerar signaler om att tömma tarmen, till exempel för att man är stressad, eller inte känner sig bekväm med att gå till en annan toalett än den hemma hos sig.
Ju längre tid avföringen stannar i tjocktarmen, desto mer vätska sugs upp och desto hårdare blir avföringen. Förstoppning kan ge ont i magen, göra så att magen känns spänd, ge minskad aptit och illamående.
När en vårdtagare har förstoppning görs först en utredning om toalettvanor, kostvanor, aktivitet, läkemedel och andra delar av livssituationen. Sedan sätts en passande behandling in. Det kan vara laxerande medel som stimulerar tarmtömningen, men också förändring av vad man äter, dricker och hur mycket man rör sig. Det finns också andra behandlingar som handlar om att träna eller stimulera de muskler som används för att tömma tarmen. En sista utväg är operation för att få ut avföring eller för att åtgärda en funktionsstörning i bäckenbotten.
kommunicera
Du ska ge information till en vårdtagare om förstoppning. Berätta om orsaker till förstoppning och om olika behandlingsalternativ.
Lawen, 86 år, har nyligen flyttat till ett äldreboende. Hon har haft problem med förstoppning sedan flytten och känner sig ofta uppblåst och obekväm. Hon nämner för personalen att hon undviker att gå till toaletten eftersom hon tycker att det är
svårt att gå på toaletten själv och behöver stöd. Lawen har också minskat sitt vätskeintag för att hon inte vill behöva gå på toaletten så ofta. Hon äter en fiberfattig kost och är inte fysiskt aktiv på grund av smärtor i knäna.
reflektera
1. Vilka faktorer i Lawens livssituation kan bidra till hennes förstoppning?
2. Hur kan personalen på äldreboendet hjälpa Lawen att förbättra sina toalettvanor och förebygga förstoppning?
URININKONTINENS
Urininkontinens är ett ofrivilligt läckage av urin hos vuxna, det vill säga en oförmåga att hålla urin. Det kan vara i samband med ansträngning, eller vid urinträngning. Det kan vara stora eller små urinläckage och ske några eller flera gånger per dag. Urininkontinens finns hos både män och kvinnor, men är vanligare hos kvinnor och ökar med stigande ålder. Kvinnor drabbas tidigare i livet än män av urininkontinens, vilket kan bero förändringar i stödjande vävnad och muskler i bäckenbotten efter graviditet. Vid 75 års ålder är det lika vanligt hos både män och kvinnor med urininkontinens. Orsaker till urininkontinens kan vara förstoppning, brist på könshormonet östrogen, förändringar i urinrör och urinblåsa, neurologiska skador eller tumörer. En urinvägsinfektion kan också vara orsak till tillfällig urininkontinens som försvinner efter behandling. Urininkontinens kan vara en av orsakerna till att äldre inte klarar av att bo kvar hemma och måste flytta till ett särskilt boende. Personer med urininkontinens besväras av sin inkontinens vid olika situationer under dagen, till exempel när de är uppe och går, eller sitter ner. Inkontinens kan även bidra till att man dricker mindre vätska för att slippa besvären. Detta kan leda till uttorkning och förvirring hos äldre personer.
TYPER AV URININKONTINENS
Först görs en utredning för att ta reda på orsaken till urininkontinensen, för att därefter kunna ge rätt behandling. Det görs en grundlig genomgång av vårdtagarens bakgrund, till exempel sjukdomar, tidigare operationer och social situation. Kunskap om vårdtagarens sociala situation hjälper vårdgivaren att förstå faktorer som livsstil, psykisk hälsa, stödnätverk och ekonomi, vilket gör det lättare
urinträngning – att känna tryck på urinblåsa, vara kissnödig
urinläckage –urin som läcker ut ofrivilligt
subjektiv – personlig, baserat på egna känslor och erfarenheter
att ställa rätt diagnos och ge rätt stöd. Man kontrollerar medicinlistan, eftersom inkontinens också kan orsakas av vissa mediciner. Vårdtagaren kan få i uppgift att föra vätskelista under en period så att man får en bild av vätskeintaget. Den subjektiva upplevelsen av inkontinensen är viktig i bedömningen och vid behandlingen. Nedan redovisas fem huvudsakliga typer av urininkontinens.
Ansträngningsinkontinens
Ansträngningsinkontinens kallas också för stressinkontinens och beror på en försvagning av muskler i bäckenbotten och urinrörets slutmuskel. Vid ökat buktryck stiger även trycket i urinblåsan och muskeln klarar inte av att stå emot. Inkontinensen visar sig till exempel vid hosta, nysningar, skratt, löpning eller tunga lyft.
Orsaken till ansträngningsinkontinens kan exempelvis vara graviditet, förlossning, övervikt, samt förstoppning. Det går dock att förebygga och till viss del behandla genom systematisk träning med knipövningar som stärker bäckenbotten.
Trängningsinkontinens
När en person har trängningsinkontinens drar blåsan ihop sig och tömmer sig innan den är full. Blåsan är med andra ord överaktiv. Tömningsreflexen reagerar på små stimuli, det vill säga på små mängder i urinblåsan. Det leder till täta tömningar med små urinmängder, att man kissar ofta men lite. Orsaker till trängningsinkontinens är ålder, neurologiska sjukdomar eller skador, prostataförstoring, urinvägsinfektion och vissa läkemedel.
Blandinkontinens
Blandinkontinens är en kombination av ansträngningsinkontinens och trängningsinkontinens. Det är den vanligaste typen hos äldre kvinnor.
Överrinningsinkontinens
livmoderframfall –
när livmodern sjunker ner i slidan
Överrinningsinkontinens kallas också för överfyllnadsinkontinens och beror oftast på något som hindrar urinen från att rinna ut, till exempel prostataförstoring och livmoderframfall. En del urin
blir kvar i blåsan på grund av att hindret förhindrar en ordentlig tömning av blåsan. Behandlingen går ut på att ta bort hindret. En annan orsak kan vara att musklerna i urinblåsan inte drar ihop sig tillräckligt efter uttänjning. Även diabetes och ryggmärgsskador kan ge denna typ av inkontinens.
Funktionell inkontinens
Funktionell inkontinens är vanlig hos äldre och är vårdbetingad. Urinorganen har normal funktion, men på grund av sjukdom, till exempel stroke, demens eller nedsatt syn, hinner man inte till toaletten i tid. Även faktorer i miljön kan inverka, som avstånd till toaletten, svårighet att hitta till toaletten eller kläder som är svåra att ta av på grund av nedsatt rörlighet.
kommunicera
En vårdtagare har precis fått diagnosen ansträngningsinkontinens. Hur beskriver du för personen vad som utmärker den typen av inkontinens?
Fallbeskrivning
Farah, 35 år, har nyligen fått diagnosen trängningsinkontinens. Hon upplever frekventa och brådskande behov att urinera, ofta utan förvarning, vilket har lett till flera pinsamma situationer på jobbet och när hon är ute med vänner. Farah är orolig för att delta i sociala
reflektera
vårdbetingad – något som har orsakats av vården, till exempel en skada eller infektion som uppkommit under behandling eller sjukhusvistelse
Förstod du?
1. Vad betyder urininkontinens?
2. Vad kan orsaka urininkontinens?
3. Vad finns det för olika typer av urininkontinens?
aktiviteter och har börjat dra sig tillbaka från sina vanliga fritidsintressen. Hon har också minskat sitt vätskeintag för att försöka minska antalet toalettbesök, vilket har lett till att hon känner sig trött och har börjat få huvudvärk.
1. Vilka konsekvenser har Farahs trängningsinkontinens
a) på hennes livskvalitet? b) på hennes hälsa?
BEHANDLING AV INKONTINENS
Inkontinens kan behandlas med olika sorters träning och hjälpmedel. I andra hand kan det också behandlas med läkemedel och kirurgi. Innan man börjar någon behandling ska personens toalettvanor kartläggas. Vätskeintaget kontrolleras med hjälp av en vätskelista. Vårdtagaren får föra toalettdagbok för att anteckna frekvens och urinmängd. Därefter planeras behandlingen tillsammans med vårdtagaren.
Beteendeträning
Beteendeträning, kallas även för toaletträning och blåsträning. Det innebär att vårdtagaren får träna på att gå på toaletten vid förbestämda tider, med hjälp av schemalagda toalettbesök. Det kan till exempel vara på morgonen när man vaknat, före och efter måltider, före aktiviteter och innan man går och lägger sig på kvällen. Vid trängningskänslor kan blåsträningen kombineras med bäckenbottenträning.
Bäckenbottenträning
Bäckenbottenträning syftar till att träna bäckenbottenmuskulaturen för att öka styrkan och uthålligheten. Träningen består av knipövningar. Ibland görs knipövningar i kombination med östrogentillskott. Denna träning ges vid ansträngningsinkontinens, trängningsinkontinens och blandinkontinens. Många personer kvinnor uppnår goda resultat med hjälp av bäckenbottenträning som också kallas för knipträning.
Bäckenbottenträningen sker genom knipövningar där man börjar med att knipa ihop slutmuskeln runt ändtarmen för att sedan knipa uppåt och framåt kring urinrörets mynning. Man fokuserar på att suga in och lyfta upp hela bäckenbotten som omfattar urinrör, och ändtarm. Lyftet ska kännas underifrån i riktning mot naveln. Rörelsen görs med liten kraft, en kort stund, det vill säga att man kniper och lyfter i två sekunder och sedan slappnar av lika länge. Allteftersom man lär sig aktivera rätt muskler så ökar man kraftet i knipet och håller kvar längre tid. Övningen upprepas ett antal gånger, stående som liggande. Sedan använder man knipövningar vid de situationer man vanligen får urinläckage.
frekvens – hur ofta, antal förekomster
Läkemedelsbehandling
Om träningen inte fungerar som man önskar så kan personen få behandling med läkemedel. Det finns olika alternativ för kvinnor och män, med olika funktion. Det kan vara till exempel att lindra besvär i samband med urininkontinens, eller att styra när på dagen man kissar mer eller mindre. Det finns även läkemedel mot överaktiv urinblåsa och som har en avslappande effekt. Läkemedel kan ges till exempel vid ansträngningsinkontinens.
Elektrisk stimulering
Elektrisk stimulering innebär att man stimulerar musklerna i bäckenbotten och med hjälp av elektriska impulser. Denna metod används vid och trängningsinkontinens och blandinkontinens.
Operation
Genom operation kan funktionen hos slutmuskeln förstärkas och trängningarna lindras eller dämpas. Det kan vara ett alternativ vid ansträngningsinkontinens och överrinningsinkontinens.
HJÄLPMEDEL
En uroterapeut vid en uroterapimottagning eller en distriktssköterska vid en vårdcentral kan ge råd och stöd gällande de olika hjälpmedel som finns mot urininkontinens. De har även förskrivningsrätt och ansvarar för att individanpassa hjälpmedel. De ska också följa upp och utvärdera hur hjälpmedlen fungerar. En vanlig typ av hjälpmedel är inkontinensskydd som suger upp urin. Dessutom finns det andra hjälpmedel för att hantera urinering, det vill säga inkontinenshjälpmedel. För män finns till exempel urinflaskor och urindroppssamlare, även kallade uridom, som samlar upp urin och leder den till en urinuppsamlingspåse. För kvinnor finns kisstrattar, som gör det möjligt att stå upp och kissa samt leda urinstrålen ner i toaletten. Andra hjälpmedel inkluderar engångskatetrar för att tömma urinblåsan, uretraklämmor som fästs runt penis för att förhindra läckage, samt underlägg och skydd till sängen.
En urinflaska är ett hjälpmedel för män. Flaskan samlar upp urin och leder den till en urinuppsamlingspåse.
uroterapeut – en person med kompetens att hjälpa människor som har problem med bland annat inkontinens och svårigheter att tömma blåsan
förskrivningsrätt – rätt att skriva ut recept för till exempel mediciner
Ett inkontinensskydd suger upp urin.
Förstod du?
1. Vad finns det för olika behandlingsalternativ till urininkontinens?
2. Vad är knipövningar?
3. Vilka hjälpmedel finns vid inkontinens?
kommunicera
1. En vårdtagare har fått diagnosen överrinningsinkontinens på grund av en prostataförstoring. Vårdtagaren undrar hur hans prostataförstoring orsakat urininkontinensen. Hur förklarar du kopplingen mellan prostataförstoring och överrinningsinkontinens?
2. Du ska instruera en vårdtagare med ansträngningsinkontinens att göra knipövningar. Berätta vad du säger till vårdtagaren. Skiljer sig den här beskrivningen mot hur du hade beskrivit samma sak för en kollega? På vilka sätt? Varför?
AVFÖRINGSINKONTINENS
Avföringsinkontinens innebär en okontrollerad tömning av tarmen. Det kan orsakas av:
• ålder
• förlossningsskador
• operationer
• skador i hjärnan eller sjukdomar som påverkar hjärnan.
Några sjukdomar som kan orsaka avföringsinkontinens är till exempel stroke, demens och Parkinsons sjukdom. Dessa sjukdomar påverkar hjärnans kontroll av reflexen för tarmtömning.
Vid avföringsinkontinens är det viktigt att hålla god hygien för att undvika hudinflammationer. Efter tarmtömning så ska inkontinenshjälpmedel bytas ut så snart det är möjligt. Vissa inkontinenshjälpmedel för avföring har ett kolfilterskydd som förhindrar lukt.
Förstod du?
Vad är avföringsinkontinens?
Ett annat hjälpmedel som kan användas vid avföringsinkontinens är analpropp, eller analplugg som förs in i ändtarmen och förhindrar avföringsläckage.
Råd till vårdtagare med urin- och avföringsproblematik En vårdtagare kan ha olika typer av urin- och avföringsproblematik. Det kan vara att vårdtagaren har svårt att urinera, tömma tarmen eller har problem med inkontinens. Du kan hjälpa dessa vårdtagare med sina besvär genom att:
• Märka ut toalettdörren så att vårdtagaren hittar dit.
• Märka larmknappen så att vårdtagaren lätt kan hitta den.
• Visa respekt för vårdtagarens integritet genom att inte diskutera urin- och avföringsvanor framför andra personer.
• Kartlägga vårdtagarens toalettvanor och hjälpa denne att gå på toaletten på bestämda tider.
• Hjälpa vårdtagaren till en bekväm sittande ställning för att underlätta tömningen, exempelvis med hjälp av en fotpall.
• Skapa avskildhet och inte stressa vårdtagaren.
• Ge vårdtagaren en tidning att bläddra i vid behov.
• Vrida på vattenkranen vid behov för att stimulera vårdtagaren att kissa.
• Uppmuntra personen att röra på sig för tarmrörelsens skull.
• Observera att vårdtagaren får i sig tillräckligt med vätska, grönsaker och fibrer.
• Hjälpa vårdtagaren med den personliga hygienen genom att hålla huden ren och torr för att undvika hudinflammationer.
• Hjälpa vårdtagaren att byta inkontinensskydd och underkläder.
• Rapportera avvikelser – till exempel buksmärta, viktnedgång, förändringar i lukt och utseende på urin och avföring eller andra förändringar i beteende kring toalettbesök – till sjuksköterskan.
• Vid kognitiv svikt, ta bort eller täcka över spegeln i badrummet eftersom vårdtagaren kan oroas av sin spegelbild om hen inte känner igen sig.
kommunicera
Ni har fått in en ny vårdtagare till avdelningen och hen hittar inte till toaletten, vilket resulterat i att hen kissat på sig vid flera tillfällen. Ge vårdtagaren råd och tips om hur hen snabbt kan hitta fram till toaletten. Kan i fördel göras två och två där man turas om i rollerna.
1.1.7 Klädsel
I en vårdmiljö är klädseln viktig på flera olika sätt. Kläder för vårdtagare och personal ska vara bekväma, praktiska och hygieniska.
Fallbeskrivning
Leila har nyligen börjat arbeta som undersköterska på ett äldreboende. På hennes nya arbetsplats finns det tydliga riktlinjer kring användningen av arbetskläder. Arbetsgivaren tillhandahåller arbetskläder som antingen hyrs in, eller köps in och dessa byts ut regelbundet för att säkerställa god hygien. När Leila började blev hon informerad om hur
viktigt det är att arbetskläderna alltid är rena under arbetspassen och att de aldrig ska bäras utanför arbetsplatsen. Hon märker dock att några av hennes kollegor ibland tar hem sina arbetskläder, trots riktlinjerna. Leila funderar på hur hon ska förhålla sig till detta och vad som är det bästa sättet att hantera situationen.
reflektera
1. Varför är det viktigt att personal inom vård och omsorg enbart bär arbetskläder på arbetsplatsen och inte tar med dem hem?
2. Hur kan Leila ta upp frågan om arbetskläderna med sina kollegor på ett professionellt sätt?
VÅRDTAGARENS KLÄDSEL
Påklädning och avklädning är en grundläggande uppgift som vårdtagaren kan behöva hjälp med. Beroende på vårdmiljön får vårdtagaren antingen bära patientkläder eller privata kläder. Patientkläderna har oftast en bestämd utformning för att de ska vara praktiska, det vill säga lätta att ta av och på, men också för vårdtagarnas bekvämlighet. Om vårdtagaren har privata kläder kan det ibland ge en större känsla av trygghet, personlighet och integritet. De privata kläderna är inte alltid praktiska utan kan vara svåra att ta av och sätta på. När det är möjligt för vårdtagaren att använda privata kläder är det viktigt att vårdtagaren får frihet och möjlighet att välja ut sina kläder
själv. Vid påklädning och avklädning är det också av betydelse att vårdtagaren får vara med och hjälpa till så mycket som möjligt. Det krävs en god kommunikation mellan vårdtagare och personal så att momentet blir bekvämt och positivt. Så som vid all personlig vård ska basala hygienrutiner även följas för momentet på- och avklädning.
Gör så här
• Det är bra att använda förkläde och ha tvättat eller desinficerat händerna innan du hjälper en vårdtagare.
• Se till att rummet inte är för kallt.
• Underlätta för vårdtagaren genom att förbereda plaggen, till exempel genom att lägga tröjan i knät på vårdtagaren med ryggsidan uppåt och halsöppningen längst ut från vårdtagarens kropp.
• Se till att vårdtagaren får vara i fred och att ingen ser på när du tar på och av kläder. Om vårdtagaren är i delat patientrum kan du dra för rumsavskiljaren eller gardinen.
• På- och avklädning bör ske gradvis. Det innebär att kläder tas på eller av lite i taget så att vårdtagaren inte blir helt blottad och naken. Koncentrera på- och avklädningen till övre kropp och sedan nedre kropp eller tvärtom. Kommunicera med vårdtagaren och börja med den delen av kroppen som hen känner sig mer bekväm med.
• Om vårdtagaren är förlamad i någon kroppsdel så ska denna del kläs på först. Om den fungerande kroppsdelen kläs på först så finns det risk för att plagget förhindrar vårdtagaren att ta ut rörelserna tillräckligt mycket för att klä på den förlamade sidan.
Använd gärna olika hjälpmedel om de gör det lättare för vårdtagaren att vara aktiv och klä på och av sig själv. Hjälpmedlen kan vara stödhandtag, sitthjälpmedel, griptång, strumppådragare, knappknäppare, påklädningskrokar och blixtlåshjälp.
Med en knappknäppare blir det lättare för vårdtagaren att klä på och av sig själv.
En strumppådragare gör det lättare för en vårdtagare att sätta på sig strumporna själv.
Vila och sömn är viktigt för att vi ska må bra.
kommunicera
Du träffar en vårdtagare som använder sina privata kläder som hen kom in till sjukhuset med för en vecka sedan. Hen vill inte byta om till de patientkläder ni erbjuder. Förklara för vårdtagaren varför det är viktigt att byta kläder och vilka konsekvenser det kan få om hen inte byter kläder.
1.1.8 Vila och sömn
Kroppen behöver en balans mellan aktivitet och vila. Om man är inaktiv är det svårt att sova. Sömnen hjälper kroppen att återhämta sig. Under sömnen aktiveras immunförsvaret och celldelningen blir mer aktiv. Vi har alla olika sömnbehov. En vuxen person behöver 7–8 timmars sömn per dygn, medan en äldre person sover ungefär 5–7 timmar per dygn. Brist på sömn gör oss fysiskt och psykiskt svaga. Det ökar risken för diabetes, högt blodtryck och viktökning. Dessutom påverkas nervsystemet av sömnbrist så att man lättare blir irriterad och orolig. Faktorer som stress och oro kan påverka sömnen negativt. Även vissa läkemedel och alkohol kan ha negativ inverkan på sömnen. Det kan vara svårt för personer som ligger på sjukhus att sova. Det finns många störande faktorer, som till exempel att ha andra vårdtagare i samma rum och att personalen utför arbetsuppgifter

under natten som individen lägger märke till. Det kan också finnas andra saker som stör, som att dörren lämnas på glänt så att belysningen i korridoren lyser in i vårdtagarens rum. Det är viktigt att vårdtagaren får sova ostört så att hen kan bli frisk. Rummet bör vara svalt eftersom detta förbättrar sömnkvaliteten.
reflektera
Vad betyder en god natts sömn för livskvaliteten, det vill säga för den fysiska och psykiska hälsan och hur man upplever sin vardag?
Förstod du?
Vilka konsekvenser kan dålig sömn ge?
En morgon träffar du en vårdtagare som berättar att hen knappt sovit något under natten och är väldigt trött. Vilka frågor ställer du för att ta reda på vad som orsakat hens trötthet och vad du kan göra för att hjälpa hen att sova bättre i framtiden?
1.1.9 Långvarigt sängläge –risker och komplikationer
Långvarigt sängläge har risker för hälsan och kan ge komplikationer. Den inaktivitet som långvarigt sängläge innebär kan drabba olika delar av kroppen, som cirkulationen, andningen, tarmar och urinvägar, skelett, muskler och leder, men också den psykiska hälsan. Det finns dock åtgärder som kan förebygga risker och komplikationer, eller motarbeta dessa när de väl inträffat.
INAKTIVITET: CIRKULATION
Vid varaktig inaktivitet, till exempel vid långvarigt sängliggande, minskar hjärtats prestationsförmåga och blodcirkulation. Man kan uppleva yrsel när man ställer sig upp hastigt eftersom blodet inte hinner upp till hjärnan. Detta kallas för blodtrycksfall. Symtom på blodtrycksfall är blekhet, yrsel och ökad hjärtfrekvens. Vid blodtrycksfall finns det risk för svimning. För att förebygga blodtrycksfall kommunicera
inaktivitet – att vara stilla eller rör sig mycket lite under en längre tid
varaktig – som pågår länge prestationsförmåga –effektivitet, uthållighet, arbetskapacitet, arbetsförmåga
Förstod du?
1. Vad är blodtrycksfall?
2. Vad är trombos och emboli?
kan vårdtagare uppmanas att trampa kraftigt med fötterna innan de långsamt reser sig, både från liggande och sittande ställning. Vid långvarig inaktivitet försämras benmusklernas förmåga att pressa tillbaka blodet till hjärtat vilket medför att blodet samlas i venerna. Det finns därför risk för blodpropp, som vanligen uppkommer i underbenens vener, till exempel i vadmusklerna. Symtom på blodpropp i benen, trombos, är:
• svullnad
• tyngdkänsla
• rodnad
• värmeökning i vadmuskeln
• lätt förhöjd kroppstemperatur
• ömhet
• smärta vid rörelse.
När en blodpropp förflyttar sig med blodströmmen och fastnar i hjärtat, hjärnan eller i lungorna kallas det emboli. Risken för blodpropp ökar vid till exempel operationer. För att förebygga detta bör vårdtagare uppmuntras till aktivitet, som till exempel att ”trampa symaskin”, det vill säga att utföra tramprörelser med benen för att öka cirkulationen. De bör också böja och sträcka på knälederna ofta. Stödstrumpor kan användas i förebyggande syfte.
kommunicera
Du möter en vårdtagare som är orolig för att få blodpropp. Hur skulle du förklara vikten av att röra på sig och hur hen kan göra det på ett säkert sätt?
Fallbeskrivning
Asha, 78 år, har legat till sängs i tre veckor efter en höftoperation. Hon bor på ett äldreboende där personalen hjälper henne med dagliga aktiviteter. Asha har svullna ben och upplever yrsel när hon försöker
ställa sig upp. Hon har också börjat klaga på en känsla av tyngd i underbenen och har svårt att röra sig. Personalen har noterat att hennes högra ben är rodnat och varmt vid beröring.
i vardagen
reflektera
1. Hur kan långvarigt sängliggande påverka Ashas cirkulation och hjärtats prestationsförmåga?
2. Vilka åtgärder kan vård- och omsorgspersonalen vidta för att förebygga blodproppar hos Asha?
INAKTIVITET: ANDNING
När en vårdtagare har legat i sängen eller suttit ihopsjunken under en längre tid påverkas andningen genom att den blir ytlig. Lungblåsorna i lungan sjunker ihop när de inte fylls med luft – ett tillstånd som kallas atelektaser, hopsjunkna lungblåsor. Vid ytlig andning använder man sig inte av andningsmusklerna. Därför kan andningsmusklerna försvagas. Även övriga muskler i kroppen kan försvagas, till exempel som när vi får en förkylning och måste ta en längre tids uppehåll från aktiviteter som träning.
Andningsmusklerna hjälper till vid upphostning av slem. När dessa inte har kraft nog att hjälpa till vid upphostning så blir slemmet kvar i luftvägarna. I slemmet kan mikroorganismer växa till sig, vilket kan leda till lunginflammation. För att förebygga lunginflammation ska vårdtagaren regelbundet ändra läge i sängen genom att vrida på kroppen från den ena sidan till den andra. Det är bra att ibland ligga på mage och ibland sitta upp i sängen med höjd huvudända. Vårdtagaren bör djupandas vid ett tillfälle varje timme under den tiden på dygnet då hen är vaken. En fysioterapeut kan instruera vård- och omsorgspersonal och vårdtagare om andningsgymnastik. Rosslig andning är tecken på att det finns slem i luftvägarna. En person som är för svag för att hosta upp slemmet ska sitta upp och uppmanas att ta djupa och långa andetag så att andningsmusklerna får arbeta. Denna ställning underlättar upphostningen av slem. Personen bör även få något varmt att dricka eftersom det hjälper till att lösa upp slemmet.
kommunicera
Förstod du?
1. Vad är atelektaser?
2. Varför är det viktigt att en vårdtagare djupandas regelbundet?
Du möter en vårdtagare som har rosslig andning. Hur skulle du förklara vikten av att sitta upp och ta djupa andetag för att underlätta andningen?
förstärka bukpressen –man spänner musklerna i magen för att öka trycket i magen
INAKTIVITET: TARMAR OCH URINVÄGAR
Vid inaktivitet blir tarmrörelserna långsammare. Då stannar avföringen en längre tid i tarmarna och vårdtagaren kan bli förstoppad. Andra symtom på förändrad tarmfunktion är illamående och aptitlöshet.
Det är viktigt att ha regelbundna avföringsvanor, helst på toaletten med möjlighet till avskildhet. Du kan även behöva hjälpa till med att förstärka bukpressen genom att varsamt trycka på vårdtagarens mage. Vårdtagaren ska uppmuntras till aktivitet, att dricka mycket och serveras fiberrik kost.
blåstrakt – området kring urinblåsan
elektrolyter – näringssalter som finns i kroppen vätskor, till exempel natrium, kalium och klor
reglera – anpassa, justera, ställa in
Förstod du?
Vad är förstoppning och vilka är dess symtom?
kontraktur – skada som uppstår när en led inte används normalt, gör kroppsdelen stel och svår att röra på
irreversibel – omöjlig att ändra tillbaka
Njurarnas funktion påverkas också vid inaktivitet. Det samlas mer vätska i överkroppen, vilket ger en ökad utsöndring av urin och natrium genom njurarna. Det leder till en förändring av vätskeoch elektrolytbalansen. Detta ökar risken för urinvägsinfektion, stenbildning i njuren och urinblåsan, samt blod i urinen, hematuri. Äldre har ofta svårare att känna hunger och törst, därför äter och dricker de ofta mindre. Urinen blir då koncentrerad och det finns risk för uttorkning.
Vårdtagaren bör få möjlighet att tömma blåsan i avskildhet på en toalett. Om vårdtagaren behöver använda hjälpmedel som bäcken eller urinflaska ska denne få hjälp med att sitta så upprätt som möjligt. Tömningen av blåsan kan underlättas genom att personalen varsamt trycker eller masserar över blåstrakten, samt med en god sittposition.
INAKTIVITET: SKELETT, MUSKLER OCH LEDER
Benvävnaden byggs upp vid rörelse och belastning. Vid sängliggande och stillasittande en längre tid börjar benvävnaden i stället att brytas ner. Nedbrytning av benvävnad leder till benskörhet. Vid inaktivitet atrofierar musklerna. Det betyder att de minskar i storlek – de blir kortare och svagare. Detta har också konsekvenser för lederna. När musklerna inte längre kan stötta lederna, blir lederna stela. Risken för kontrakturer eller felställningar ökar – främst i leder där man utför böjrörelser, till exempel knä-, höft-, fot-, axelleder och händer. En led som drabbats av kontraktur kan aldrig återgå till normalställning. Det är irreversibelt. Kontrakturer ger minskad
Att träna balans med olika balansövningar är viktigt för skelett, muskler och leder. Förstod du?
rörelseförmåga och är dessutom ofta smärtsamma. Kontrakturer kan förebyggas och behandlas genom så kallade aktiva och passiva åtgärder. De aktiva åtgärderna innebär att bibehålla rörligheten genom att vårdtagaren deltar i vardagens aktiviteter och förflyttningar, till exempel att duscha och sträcka sig efter föremål. De passiva åtgärderna är användning av olika hjälpmedel, till exempel ortos, ett hjälpmedel som stöttar leder och rättar till felställningar.
Man kan också träna på att stå med till exempel en tippbräda, eller så kan personalen hjälpa vårdtagaren med olika rörelser.
kommunicera
Du möter en sängliggande vårdtagare som är rädd för att bli svagare i musklerna. Hur skulle du förklara vikten av dagliga aktiviteter och ge exempel på enkla övningar hen kan göra?
1. Vad är atrofiering av muskler och hur kan det förebyggas?
2. Vad är kontrakturer?
Förstod du?
1. Hur kan inaktivitet påverka den psykiska hälsan?
2. Vilka är symtomen på att en vårdtagare är påverkad psykiskt av inaktivitet?
Fallbeskrivning
INAKTIVITET: PSYKISK HÄLSA
Inaktivitet påverkar även vårdtagaren psykiskt, eftersom det minskar möjligheten till känslomässig och social stimulans. Det kan ta sig uttryck i trötthet, oro, rastlöshet och känslomässig instabilitet. Vårdtagaren bör uppmuntras till olika typer av fysisk och social aktivitet, som till exempel individanpassad motion och kontakt med familj, vänner och personal.
Salim, 85 år, har varit sängliggande i flera veckor på grund av influensa. Han bor på ett äldreboende och har fått begränsad kontakt med sin familj och vänner på grund av smittorisken. Salim känner sig alltmer nedstämd och uttrycker att han känner sig ensam och isolerad. Han har börjat äta mindre och visar mindre intresse för aktiviteter som han tidigare uppskattade.
reflektera
1. Hur kan Salim psykiska hälsa påverkas av den långvariga inaktiviteten och isoleringen?
2. Vilka strategier kan vård- och omsorgspersonalen använda för att förbättra Salim psykiska välbefinnande under hans återhämtning?
FÖREBYGGANDE ARBETE OCH
ÅTGÄRDER VID LÅNGVARIGT SÄNGLÄGE
Inaktivitet påverkar personen både fysiskt och psykiskt. Det beror på att alla delar av kroppen samarbetar och är beroende av varandra för en god funktion och hälsa. När en del av kroppen, till exempel cirkulationen, försämras så påverkar det bland annat andningen, muskler och skelett. Detta betyder också att de åtgärder som kan förebygga och motarbeta komplikationer vid långvarigt sängläge är bra för hela kroppen. Oavsett om det är lägesändringar eller träningsaktiviteter så är det en god idé att arbeta med detta vid
naturliga tillfällen, till exempel i samband med måltid. Det kan underlätta för vårdtagaren att genomföra aktiviteterna när det är motiverat. Allteftersom vårdtagaren blir starkare så kan man göra övningarna vid fler tillfällen. Det är också viktigt att planera och genomföra dessa åtgärder med vårdtagarens förutsättningar som utgångspunkt och anpassa efter vad personen klarar av.
Det viktigt att uppmuntra vårdtagaren att ändra läge, till exempel från liggande, till sittande, till stående. Detta kan vara en utmaning till en början när kroppen är försvagad, men det främjar alla funktioner, till exempel cirkulationen och andningen. För att underlätta så kan man använda hjälpmedel, till exempel rollator eller annat stöd.
Det finns många träningsaktiviteter som kan utföras vid sängliggande. En del av dessa aktiviteter använder kroppsvikten, medan andra behöver enklare hjälpmedel som gummiband. Exempel på aktiviteter är bäckenlyft, situps, raka benlyft, böja och sträcka armarna med gummiband. Det är bra om vårdtagaren genomför aktiviteterna så självständigt som möjligt, eftersom hen då arbetar med en större del av den egna kroppen. Om det inte är möjligt, är det bra att ge vårdtagaren stöd för att sedan få arbeta mer och mer självständigt. Självständigheten kan också främja det psykiska välmående och stärka självkänslan.
reflektera
Hur kan du som personal inom vård och omsorg naturligt aktivera vårdtagaren i vardagen? Ge exempel.
Genom att hjälpa vårdtagaren att bli mer självständig främjas hens psykiska välmående.
Förstod du?
kommunicera
En vårdtagare känner sig omotiverad att delta i fysiska aktiviteter trots långvarigt sängläge. Hur skulle du motivera och stödja hen för att öka deltagandet i dessa aktiviteter?
1. Varför är det viktigt att ändra kroppsställning regelbundet vid långvarigt sängläge?
2. Hur kan lägesändringar och träningsaktiviteter påverka hela kroppens hälsa positivt?
Förstod du?
1. Vad är basalmetabolism?
2. Varför behöver kroppen näring?
3. Vad påverkas det totala energibehovet av?
omsättning –förändring i mängd genom att ett utbyte sker
1.2 Nutritionslära
Du kommer nu att få läsa om nutrition, vilket är den näring vi får genom den kosten vi äter, men också vätskan vi får genom det vi dricker. Du får också läsa om den stimulerade matsituationen och hur du kan främja aptiten hos vårdtagaren.
Här går vi igenom:
• mat – vår energikälla
• vätska
• vätskebrist
• uttorkning
• stimulerad matsituation.
1.2.1 Mat – vår energikälla
Mat ger kroppen den energi den behöver så att kroppens organ ska kunna arbeta. Kroppen behöver energi även under vila, men energibehovet ökar vid fysisk aktivitet eftersom energiåtgången blir större. Energin som kroppen förbrukar vid vila kallas för basalmetabolism.
Det totala energibehovet påverkas av flera faktorer, som kön, ålder, kroppsstorlek, aktivitetsgrad, men också av hormoner som sköldkörtelhormon och adrenalin. Män har oftast större muskelmassa än kvinnor och behöver därför mer energi. Äldre har ofta ett lägre energibehov på grund av en minskad aktivitetsnivå och muskelmassa, men kan också få ökat energibehov vid sjukdomar som kräver mycket energi.
Man bör alltid försöka nå en energibalans så att energiomsättningen är jämn, det vill säga att energiintaget är lika stort som energibehovet.
Det pågår ständigt forskning och debatt om nutrition, till exempel hur ofta man bör äta och ifall det är bra eller dåligt med vissa näringsämnen.
De rekommendationer som du kommer att läsa om här är desamma som Livsmedelsverkets, vilka utgår ifrån Nordiska näringsrekommendationer,
NNR. Det är dock bra att komma ihåg att många vårdtagare behöver en kostplan som är gjord för just dem och deras behov.
ALLSIDIG KOST OCH REGELBUNDNA MÅLTIDER
Kosten bidrar med näring till kroppens organ så att de klarar av att utföra sina uppgifter. Livsmedelsverket rekommenderar därför alla att äta en allsidig kost så att kroppen får den energi och de näringsämnen den behöver. En allsidig kost innehåller alla näringsämnen, det vill säga kolhydrater, fetter och proteiner samt vitaminer, mineraler, kostfibrer och antioxidanter.
Det är också viktigt att äta regelbundet. Då ser man till att få tillräckligt med energi och näring under dagen. Det betyder att man äter tre huvudmål, frukost, lunch och middag, samt ett till tre mellanmål per dag. Regelbundna måltider hjälper kroppen att lättare känna hunger och mättnad.
Fallbeskrivning
Katinka, 72 år, bor ensam och har nyligen gått ner i vikt. Hon har tappat aptiten och äter bara små portioner, oftast smörgåsar.
reflektera
Förstod du? Vad är en allsidig kost?
Hennes dotter är orolig eftersom Katinka verkar ha mindre energi och har blivit mer trött och irriterad.
1. Hur kan Katinkas nuvarande kostvanor påverka hennes hälsa och välbefinnande?
2. Vilka åtgärder kan du som personal vidta för att hjälpa Katinka att få tillbaka sin aptit och äta en mer balanserad kost?
KOLHYDRATER
För många är kolhydrater en stor energikälla. Enligt Livsmedelsverket bör den dagliga kosten bestå av cirka 45–60 % kolhydrater. Kolhydrater delas in i sockerarter, stärkelse och kostfibrer. De bryts ner i kroppen till glukos, vilket behövs som energi för cellerna. Glukos lagras även i levern och musklerna som energireserv.
Det finns kolhydrater som bryts ned och tas upp av kroppen olika snabbt. För att beskriva det så talar man ibland om långsamma och glukos – typ av socker
Förstod du?
1. Vad är kolhydrater och varför är de viktiga för kroppen?
2. Vad är skillnaden mellan snabba och långsamma kolhydrater?
snabba kolhydrater. Det syftar på hur blodsockret påverkas efter att man har ätit ett visst livsmedel. Påverkan på blodsockret uttrycks genom glykemiskt index som förkortas GI. Till exempel betyder ett högt GI att blodsockret stigit snabbt. De långsamma kolhydraterna finns exempelvis i bönor, rotfrukter, grönsaker, råris, fullkornspasta, potatis och grovt bröd. De snabba kolhydraterna finns i sockerrika matvaror som godis, vitt bröd, läsk och kakor. De gör så att blodsockret i blodet stiger snabbt, vilket i sin tur leder till att man får ett ökat insulinpåslag, med följden att man snabbt känner sig hungrig igen. De långsamma kolhydraterna innehåller stärkelse som tar längre tid för kroppen att bryta ner, vilket gör att det tar längre tid innan man blir hungrig igen.
reflektera
Hur kan vårt mående påverkas av att äta olika typer av kolhydrater?
PROTEINER
enzym – proteiner som hjälper till när kemiska reaktioner ska ske i kroppen aminosyra – kemiska föreningar som bygger upp proteiner essentiell – väsentlig, livsnödvändig
Förstod du?
1. Varför är proteiner viktiga för kroppen?
2. Vad är essentiella aminosyror och varför behöver vi få dem via kosten?
Proteiner är kroppens byggnadsmaterial och används för cellernas uppbyggnad. De används också för att reparera vävnader och organ samt för att bilda enzymer, hormoner och delar av immunförsvaret. Proteiner kan bestå av tjugo olika aminosyror. Nio av dessa är essentiella aminosyror. Detta innebär att man måste få i sig dem via maten eftersom kroppen själv inte kan producera dem. Enligt Livsmedelsverket bör ca 10–20% av den energi man äter dagligen komma från protein. Protein finns bland annat i ägg, mjölk, kött, fisk, bönor och linser. Om vi får i oss för lite fett och kolhydrater används proteinet som energikälla.
FETT
Fett är en koncentrerad energikälla som lagras i ett reservlager i fettväven. Fettväven är värmeisolerande och skyddar de inre organen. Fettet är nödvändigt för uppbyggnad och reparation av celler samt för produktion av hormoner. Fettet ser även till att vi får i oss de fettlösliga vitaminerna A, D, E och K och de essentiella
fettsyror som kroppen inte kan producera själv. Fettsyrorna reglerar blodtrycket, blodets levringsförmåga samt immunförsvaret. Enligt Livsmedelsverket bör fett utgöra en tredjedel av den energi man får i sig dagligen.
Det finns olika typer av fett – mättat, enkelomättat och fleromättat fett. Mättat fett kan ge ökad risk för hjärt- och kärlsjukdomar. Enkelomättat och fleromättat fett kan i sin tur minska risken att få dessa sjukdomar. Mättat fett finns i smör, ost, korv, bacon, grädde och choklad, medan enkelomättat fett finns i olivolja, avokado och kyckling. Fleromättat fett finns bland annat i fet fisk, valnötter, sesamfrö och rapsolja.
levring – koagulation, blodet stelnar
Förstod du?
1. Vad är fettets huvudsakliga funktion i kroppen?
2. Vilka typer av fett finns det och hur påverkar de vår hälsa?
Fleromättat fett finns bland annat i fet fisk som till exempel lax.
reflektera
1. Hur kan ditt eget intag av fett påverka din hälsa på lång sikt?
2. Vad kan du göra för att hjälpa vårdtagare att förstå vikten av att välja rätt typ av fett i sin kost?
kommunicera
Förklara för en vårdtagare hur olika typer av fett påverkar hälsan och vad man bör tänka på vid val av livsmedel.
vitamin – livsnödvändiga ämnen som ibland måste tillföras kroppen i mycket små mängder
VITAMINER
Vitaminer delas in i två grupper – fettlösliga vitaminer och vattenlösliga vitaminer. Bland de fettlösliga finns vitamin A, D, E och K och bland de vattenlösliga finns vitamin C och åtta olika B-vitaminer. Alla dessa vitaminer, förutom vitamin D och K, är essentiella. Det innebär att kroppen själv inte kan producera dessa utan behöver få i sig dem via maten. Vitamin D bildas i huden med hjälp av solljus medan vitamin K bildas i tarmen av tarmbakterier.
Fettlösliga vitaminer
Vitamin A finns i mjölk, ost, fil, ägg, matfett samt i inälvsmat som lever. Dessutom är den svenska mjölken berikad med vitamin A. Det behövs för normalfunktion av syn, hud och slemhinnor.
spannmål – sädesslag som vete, havre, korn och råg
vegetabilisk – som kommer från växter
bentäthet – ett mått på hur tätt packat skelettet är, alltså hur mycket mineraler som finns i benet
Förstod du?
1. Vilka grupper delas vitaminer in i?
2. Var i kroppen
bildas vitamin D?
3. Var i kroppen
bildas vitamin K?
Vitamin D finns i spannmålsprodukter, kött och lever samt i fet fisk som lax, sill och makrill. Dessutom omvandlar huden solljus till D-vitamin. D-vitamin behövs för ett bra immunförsvar och för att kroppen ska kunna justera kalkhalten i skelettet.
Vitamin E finns i vegetabiliska oljor, vetegroddar, nötter, avokado, ägg och mjölk. Det behövs för att skydda de fleromättade fettsyrorna i vävnaderna så att de inte bryts ner. Det förstärker också effekten av vitamin A, förbättrar syreförsörjningen i musklerna och har betydelse för de röda blodkropparnas stabilitet.
Vitamin K finns i gröna bladgrönsaker, men bildas också normalt i tarmen av tarmbakterier. Det behövs för blodets koagulering och bentätheten.
Vattenlösliga vitaminer
Vitamin C finns i frukt, bär och grönsaker. Det är värmekänsligt, vilket innebär att mat som hettas upp flera gånger kan förlora allt vitamin C. Vitamin C behövs för uppbyggnaden av brosk- och benvävnad. Vitamin C behövs också för upptag av järn, som hjälper till med syretransporten från lungorna till kroppen via hemoglobinet i de röda blodkropparna.
Vitamin B delas upp i 8 sorter och finns bland annat i mjölk, fil, kött, fågel, fisk, bönor, ärtor och spannmål. Vitamin B behövs för att ämnesomsättningen ska fungera.
MINERALER OCH ANTIOXIDANTER
Äter man en allsidig kost får man också i sig mineralämnen. Några viktiga mineraler är:
fluor
koppar
selen
mangan
jod
molybden
krom
fosfor
kalium
kalcium
natrium
järn
Mineraler behövs för nervsystemet, musklerna, immunsystemet, ämnesomsättningen och blodet. Till exempel så hjälper zink och magnesium, i kombination med vitamin C, till vid sårläkning. Kalcium och fosfor behövs för benuppbyggnad och förebyggande av benskörhet.
Genom ämnesomsättningen och via kosten och får man även antioxidanter. De kommer från olika slags näringsämnen, till exempel vitamin C och E, men också mineralerna zink, mangan och koppar. De finns bland annat i bär, frukt och grönsaker. Antioxidanter förhindrar bildningen av reaktiva ämnen och skador på exempelvis kroppens celler. Dessa reaktiva ämnen kallas fria radikaler
kommunicera
magnesium
zink.
Bär med yoghurt eller grädde är en nyttig favorit som passar de flesta.
reaktiv – benägen att reagera
En vårdtagare förstår inte vad det spelar för roll med en allsidig kost. Du berättar att en allsidig kost är viktig för att få i sig de vitaminer, mineraler och antioxidanter vi behöver. Förklara hur dessa fungerar och vad de bidrar med till hälsan.
Fallbeskrivning
Maja, 75 år, har fått diagnosen osteoporos, benskörhet. Hon har hört att vitamin D och kalcium är viktiga för skelettet, men är
osäker på hur hon ska få i sig tillräckligt av dessa näringsämnen genom kosten.
Förstod du?
1. Vilken nytta har antioxidanter för kroppen?
2. Vilken nytta har mineraler för kroppen?
reflektera
1. Hur kan Maja säkerställa att hon får tillräckligt med vitamin D och kalcium för att stärka sitt skelett?
2. Vilka livsmedel och andra åtgärder kan du rekommendera till Maja för att förbättra hennes skeletts hälsa?
1.2.2 Vätska
Basbehovet av vätska för en frisk vuxen person är cirka 30 ml/kg normal kroppsvikt och dygn. Under vila utsöndras cirka 800 ml vätska per dygn – detta kallas perspiratio insensibilis, eller omärklig svettning. Man ska dock komma ihåg att det är väldigt individuellt hur mycket vätska en person behöver. Det beror bland annat på om personen har kräkningar eller diarré. En del sjukdomar kan också göra att en person behöver mer eller mindre vätska. Eftersom äldre inte alltid känner av hunger och törst finns det risk för uttorkning.
Kroppen får i sig vätska via mat och dryck. Den förlorar vätska genom svettning, utandningsluft, urin och avföring. Vuxna individer bör få i sig cirka 1,5–2 liter vätska per dygn. Ett sätt att kontrollera vätskeintaget är att registrera hur mycket personen dricker och vid
Det är individuellt hur mycket en person behöver dricka men om man dricker för lite kan det leda till vätskebrist.
vilken tidpunkt under dagen. Det gör man på en så kallad vätskelista. I slutet av dagen ska personalen summera all mängd vätska och kontrollera den totala mängden. Kontrollera också blodtryck, puls och andning eftersom det ger information om vårdtagaren har druckit tillräckligt under dagen.
1.2.3 Vätskebrist
Det går att upptäcka vätskebrist på olika sätt. Om en person har gått ned i vikt under en eller flera dagar kan det bero på vätskeförlust. Ett sätt att testa om någon lider av vätskebrist är genom att undersöka hudturgor; nyp varsamt tag i huden på handens ovansida och lyft. Släpp taget om huden och notera hur lång tid det tar för huden att återgå till sin naturliga plats. Normalt ska huden återgå snabbt. Dröjer det kan vårdtagaren lida av vätskebrist.
reflektera
1. Hur mycket dricker du per dag och vad blir det i jämförelse med basbehovet av vätska? Vad betyder basbehovet av vätska och vad har det för betydelse för hälsan?
2. Varför är det viktigt att övervaka vätskeintaget hos äldre personer särskilt noggrant?
Fallbeskrivning
Khadija, 85 år, bor på ett äldreboende och har nyligen blivit diagnostiserad med demens. Personalen har märkt att Khadija ofta glömmer att dricka tillräckligt under dagen. Hon har också minskat sitt matintag och klagar på muntorrhet. Vid en
summera – lägga ihop, hur mycket det blir totalt
Förstod du?
1. Hur mycket vätska behöver en frisk vuxen person varje dag?
2. Vilka symtom kan tyda på uttorkning hos en äldre person?
turgor – spänning och elasticitet som finns i en vävnad, vanligen huden
rutinmässig kontroll av hennes hudturgor märkte personalen att hennes hud återgår långsamt till sin naturliga plats efter att den lyfts. Khadija har också visat tecken på trötthet och huvudvärk.
Påminn vårdtagaren om att dricka så att hen inte blir uttorkad.
reflektera
1. Vilka tecken på vätskebrist visar Khadija?
2. Hur kan personalen hjälpa Khadija att upprätthålla en god vätskebalans?
1.2.4 Uttorkning
Förmågan att känna törst avtar med ökad ålder. När en person blir äldre blir njurarna sämre på att spara på vatten. Om en person också har en sjukdom kan detta leda till allvarlig vätskebrist. Äldre är känsligare för uttorkning. Tillståndet kan bli livshotande och personen kan behöva läggas in på sjukhus för att få vätska via ett intravenöst dropp.
Symtom på uttorkning, dehydrering, är:
• törst, torra slemhinnor och torra läppar
• varm och torr hud med nedsatt elasticitet
• trötthet och slöhet
• förhöjd kroppstemperatur
• koncentrerad urin med mörkgul färg, små urinmängder
• förstoppning
• illamående och kräkning
• viktminskning
• huvudvärk, yrsel och förvirring
• snabb, svag puls samt lågt blodtryck
• muskelkramper och medvetslöshet.
Som personal kan du använda små enkla knep för att få vårdtagaren att dricka mer vid tecken på vätskebrist eller uttorkning, som till exempel att:
• påminna vårdtagaren om att dricka
• ge dricksglaset direkt i handen i stället för att ställa det på bordet
• hjälpa den som inte kan dricka själv
• använda olika hjälpmedel som kan underlätta för den äldre att dricka själv, till exempel en pipmugg
• ha tillbringare och glas framme och väl synliga
• erbjuda olika sorters dryck, ofta och regelbundet under dagen
• ta reda på vilken temperatur som föredras (varm, kall eller rumstempererad)
• servera drycken med något tilltugg.
ÖVERVÄTSKNING
Övervätskning kallas hyperhydrering. Det uppstår när vätsketillförseln är större än kroppen kan göra sig av med, det vill säga att kroppen får in mer vätska än som kommer ut. Detta kan uppstå vid nedsatt njurfunktion eller vid cirkulationsrubbningar, till exempel hjärtoch kärlsjukdomar som hjärtsvikt. Symtomen på övervätskning är:
• uppsvälld kropp
• ödem i fötter, vader, ansikte och händer
• viktökning
• huvudvärk
• illamående och kräkning.
När övervätskning uppstår så kan vård- och omsorgspersonalen till exempel föra en vätskelista. Vätskelistan kan påvisa när och hur mycket vårdtagaren dricker och kan sen ligga till grund och stöd för både personalen och vårdtagaren. För vårdtagaren blir den ett stöd i att kunna reglera den mängd vätska som intas och för personalen ett verktyg för att påminna vårdtagaren om hur mycket vätska hen får i sig.
1.2.5 Stimulerad matsituation
Matsituationen handlar om rutiner, matvanor och miljön för måltiden. Det kan till exempel handla om hur ofta och hur mycket en vårdtagare äter, om det är lagad eller färdig mat, om vårdtagaren äter ensam eller med sällskap, om vårdtagaren har speciella tider för
ödem – svullnad, vätskeansamling
Förstod du?
Hur kan man förstå att man fått i sig för mycket vätska?
motorisk nedsättning – att man har svårigheter att kontrollera sina rörelser
måltiden, eller om vårdtagaren vill ha en speciell dukning eller sitta vid ett visst bord. Måltiden handlar inte bara om att få i sig näring, det bör också vara en trevlig och social stund där vårdtagaren får uppleva olika smaker. En del vårdtagare har svårt att äta och sitta. Dessa vårdtagare behöver stöd och uppmuntran för att få en god upplevelse av måltiden och matsituationen.
SVÅRIGHETER MED MATSITUATIONEN
Det finns många anledningar till att personer har svårt att äta ordentligt eller behålla en god matsituation. Matsituationen kan förändras under livets gång, till exempel så kan pensionering ge förändrade matvanor, speciellt om man blivit ensam i hushållet. Då har man inte längre några rutiner att följa eller arbetskollegor att umgås med under måltiderna.
En del personer blir inaktiva på grund av social isolering eller funktionsnedsättning och det kan ge förändrade matvanor. En del personer blir beroende av hjälp från andra för måltidssituationen på grund av en motorisk nedsättning. För en person som är svag i armar och händer, kanske darrar eller ser dåligt kan det vara svårt att handla mat, laga den eller att äta på egen hand.
Undervikt är ett vanligt problem hos äldre. Äldre orkar inte äta lika stora portioner som tidigare och behöver därför mindre men näringstätare portioner. En näringsrik kost är särskilt viktigt för äldre med sjukdomar som diabetes, benskörhet eller hjärt- och kärlsjukdomar.
Fallbeskrivning
Mauricio, 78 år, bor hemma och får hemtjänst två gånger om dagen. Han har nyligen förlorat sin make och känner sig väldigt ensam, vilket har påverkat hans aptit negativt. Han har blivit mer inaktiv och äter sällan lagad mat, i stället föredrar han smörgåsar och kaffe. Hemtjänstpersonalen märker att Mauricio har gått ner i vikt och ofta lämnar större delen av sin mat oäten.
reflektera
1. Vilka faktorer bidrar till Mauricios svårigheter med matsituationen?
2. Hur kan hemtjänstpersonalen hjälpa Mauricio att få tillbaka sin aptit och få en bättre måltidssituation?
ÅTGÄRDER SOM STÖDJER ÄTANDET
En viktig del av ditt kommande arbete är att underlätta för vårdtagaren att äta och ha en god måltidssituation. Det förutsätter också att du känner till eventuella svårigheter med aptiten och att äta, som näringsbehov och medicinska diagnoser, men också önskemål hos vårdtagaren. Det handlar inte bara om att underlätta matsituationen för vårdtagaren, utan också om en god patientsäkerhet. Som personal finns det olika åtgärder för att underlätta ätandet, till exempel att vårdtagaren får:
• hjälp med att hälla upp dryck
• hjälp med att lägga upp mat på tallriken
• tillgång till hjälpmedel för ätandet
• uppmuntran eller guidning till att äta
• hjälp med matning.
Genom att personalen håller vårdtagarna sällskap vid bordet så kan de samtidigt kontrollera att vårdtagarna äter lagom stora portioner.
STÖD VID SYNNEDSÄTTNING
För att hjälpa vårdtagare med synnedsättning att kunna se maten ordentligt på tallriken kan man till exempel använda sig av kontrasterande färger. Servera vit mat på en mörk tallrik och färgrik mat på en vit tallrik. Dessutom kan matens placering beskrivas med hjälp av klockan och klockans visare. Personalen kan då berätta att fisken ligger vid klockan tre på tallriken, grönsakerna vid klockan nio och potatisen ligger vid klockan tolv. Då blir det lättare för vårdtagaren att klara sig själv vid måltidssituationen.
Förstod du?
1. Vilka aspekter ingår i matsituationen?
2. Vad kan det finnas för svårigheter vid matsituationen?
3. Vilka åtgärder kan användas för en god matsituation?
Ett sätt att hjälpa en vårdtagare med synnedsättning är att placera maten utifrån en klocka och klockans visare.
Signalfärger är färger som rött, gult och grönt används för att ge oss signaler om maten. Till exempel:
• Grönt kan visa att något är nyttigt eller hälsosamt, som grönsaker och frukt.
• Gult och orange kan ge energi och locka vår aptit, som för frukter som bananer och apelsiner, och vissa snacks.
• Rött drar till sig uppmärksamhet och kan öka aptiten, vilket ofta används för att göra mat mer attraktiv.
VACKER SERVERING OCH GOD MAT
aptitligt – något som ser gott ut och får den som ska äta att vilja äta med god aptit
skirat smör – smält smör
Många äldre personer är vana vid att dricka kaffe ur en kaffekopp med fat.
Det finns många små knep för att öka en persons aptit, till exempel att servera salivstimulerande och färgglad mat som inlagd gurka, rödbetor, lingonsylt och oliver samt genom att pressa citron i dricksvattnet. Små portioner ska läggas upp på ett aptitligt sätt. Mat med signalfärger, till exempel en klick lingonsylt, rödbetor eller morötter, bidrar till att maten ser mer aptitlig ut.
Äldre vårdtagare har ofta nedsatt smak- och luktsinne. Därför kan maten behöva extra krydda för att vårdtagaren ska känna smaken ordentligt. Söta mellanmål, som bär med grädde kan höja matlusten. Ge gärna personen hens favoritmat, det kan också öka aptiten. Äldre personer vill gärna ha mat som den minns från sin uppväxt och känner igen, till exempel kroppkakor med skirat smör och kåldolmar med lingonsylt. Det är viktigt att ta hänsyn till religiösa,
kulturella och etiska önskemål kring kost. Det kan vara att man inte blandar olika sorters mat vid tillagningen, eller att man inte vill äta viss mat, till exempel kött.
Inredningen och serveringen, till exempel av kaffet, ska ske i en stil som vårdtagarna känner igen. Många äldre är främmande för att kaffe serveras i en mugg utan handtag. De är i stället vana vid att dricka kaffe ur en kaffekopp med fat.
EN BRA SITTSTÄLLNING
En del vårdtagare kan ha svårt att svälja maten, det vill säga de har en nedsatt sväljningsfunktion. Du kan hjälpa till genom att titta på hur vårdtagaren sitter. Om vårdtagaren sitter bra kan det bli lättare att svälja maten.
Gör så här
• Stöd för fötter och armar: Vårdtagaren ska sitta på en stol med fötterna på golvet och så nära bordet att armarna kan vila på bordsskivan. Då blir det lättare att nå maten och undvika spill.
• Armstöd: Använd en stol med armstöd om det finns risk för att vårdtagaren ramlar ur stolen. Det finns både korta och långa armstöd, det gör att vårdtagaren kan välja hur nära bordet stolen ska vara.
• Rullstol: Om vårdtagaren sitter i en rullstol ska du ta bort fotstöden. Då kan vårdtagaren sätta i fötterna i golvet och känna stabilitet.
• Sitta rakt: Om vårdtagaren ofta sjunker ihop kan du placera ett stöd bakom ryggen för att räta upp ryggen. Det är alltid bra att be en arbetsterapeut eller en fysioterapeut om råd angående sittställningar.
LUGN MILJÖ
Alla mår bra av en lugn och behaglig miljö när man ska äta. Det hjälper vårdtagarna att njuta av maten och av sällskapet. Dukningen ska ge känslan av att vårdtagaren är välkommen till bords och maten ska vara fint upplagd.
Förstod du?
1. Hur kan man anpassa maten så att det passar den äldre?
2. Vad är en bra sittställning?
3. Hur kan man skapa en lugn miljö för vårdtagaren?
Radion ska helst inte vara på, eftersom störande ljud kan vara stressande. Det går dock bra om vårdtagaren själv vill ha bakgrundsmusik till måltiden.
Om vårdtagaren inte vill äta tillsammans med andra ska detta respekteras.
reflektera
Vad tror du kan hända om vårdtagaren inte har en god matsituation?
kommunicera
En vårdtagare klagar på att maten inte smakar någonting och att det är alldeles för stökigt runt matbordet. Hur gör du för att hjälpa vårdtagaren att få en god matsituation och vilket samtal för du med hen?
Viktigt för ditt arbete inom vård och omsorg
> När du arbetar inom vård och omsorg är det viktigt att visa respekt för vårdtagarens integritet och självbestämmande. Det innebär att anpassa vården efter varje individs behov och önskemål samt att hela tiden informera och inkludera vårdtagaren i vårdprocessen. Ett gott bemötande, där vårdtagaren känner sig sedd och hörd, är grundläggande för att skapa förtroende och trygghet.
> En annan del är att hjälpa vårdtagare att ha en god personlig hygien. Det innebär att hjälpa till med dagliga aktiviteter som duschning, tandborstning och hudvård, samt att vara uppmärksam på tecken på förändringar i vårdtagarens hälsa.
> En god nutrition och vätskebalans är avgörande för vårdtagarens välmående. Att erbjuda en näringsrik och anpassad kost samt att övervaka vätskeintaget är viktiga uppgifter. En trivsam och stödjande matsituation bidrar till att vårdtagarna får i sig den energi och näring de behöver för att bibehålla sin hälsa och livskvalitet.
Ord att öva på
Personlig vård
vårda – att ta hand om någon eller något, exempelvis genom att hjälpa med hygien. personlig vård – skötsel av kroppen, som att duscha, tvätta sig, borsta tänderna och raka sig. dokumentera – att skriva ner vad som har gjorts, till exempel duschning eller rakning.
ett behov – det man behöver, något nödvändigt. en vana – hur man brukar göra saker och ting. delaktighet – här : när vårdtagaren får vara med och fatta beslut om sin vård.
rehabilitering – återhämtning och träning för att återfå funktioner. integritet – rätten till självbestämmande och en personlig sfär.
ett bemötande – hur man beter sig och behandlar någon. hygien – att hålla kroppen ren och fräsch.
hudvård – att ta hand om huden, exempelvis genom att smörja in med lotion eller kräm. nagelvård – att klippa och fila naglarna.
basala hygienrutiner – grundläggande regler för att hålla sig ren och minska smittspridning. fuktighetsbevarande – produkter som lotion eller kräm som hjälper till att hålla huden mjuk. inspektera – att noggrant titta efter förändringar eller problem. ett eksem – en hudsjukdom som orsakar klåda och rodnad.
torr hud – en hud som saknar fukt.
en duschstol – en stol som används vid dusch för att underlätta för vårdtagaren. en temperatur – hur varmt eller kallt något är.
lyhörd – att vara uppmärksam och lyssna på någons behov och önskemål.
skydda – att förhindra skada eller obehag.
hårvård – skötsel av hår, som att kamma, tvätta och torka håret.
rakning – att använda rakapparat eller rakhyvel för att ta bort hår. komfort – bekvämlighet.
handvård – skötsel av händer och naglar.
fotvård – skötsel av fötter och tånaglar.
fotbad – att blötlägga fötterna i vatten för att mjuka upp huden.
Öva på att uttala orden högt.
Förklara innebörden av orden för varandra och sätt in dem i meningar.
en hörapparat – ett redskap som hjälper personer med hörselnedsättning att höra bättre. en bruksanvisning – instruktioner från tillverkaren om hur något ska användas.
munhälsa – tillståndet i munnen, inklusive tänder och slemhinnor.
tandborstning – en rengöring av tänder med tandborste för att förhindra karies och tandlossning.
en slemhinna – det tunna fuktiga skiktet som bland annat täcker insidan av munnen och halsen.
en svampinfektion – en infektion som till exempel kan ge vita beläggningar i munnen. en tandprotes – en konstgjord ersättning för förlorade tänder.
urininkontinens – oförmåga att kontrollera och hålla urin.
avföringsinkontinens – oförmåga att kontrollera tarmtömning.
ett inkontinensskydd – hjälpmedel mot inkontinens.
blåsträning – träning för att förbättra kontrollen över blåsan.
arbetskläder – kläder som personal bär för att hålla hygien och igenkänning.
patientkläder – kläder som vårdtagare kan bära i vårdmiljöer, ofta praktiska och bekväma.
återhämtning – processen där kroppen reparerar sig själv.
ett sömnbehov – hur mycket sömn en person behöver.
stress – påfrestande situationer.
inaktivitet – att vara stilla och inte göra någonting.
en blodpropp – en blockering av blodkärl.
en lunginflammation – en infektion i lungorna.
en kontraktur – en stelhet i leder på grund av inaktivitet.
atrofiering – en minskning av muskelmassa på grund av inaktivitet.
andningsgymnastik – övningar för att förbättra lungfunktionen.
Nutritionslära
nutrition – näring.
näring – ämnen som kroppen behöver för att fungera, som proteiner, kolhydrater och fetter.
basalmetabolism – energin som kroppen förbrukar vid vila.
ett energibehov – mängden energi kroppen behöver för att fungera. en allsidig kost – mat som innehåller alla viktiga näringsämnen.
vätskebalans – att dricka rätt mängd vätska för att hålla kroppen i balans.
regelbundenhet – att återkommande följa en bestämmelse, exempelvis gällande tid eller utförande.
vätskebrist – när kroppen får för lite vätska.
uttorkning – en allvarlig form av vätskebrist som kan vara livshotande. övervätskning – när kroppen har för mycket vätska.
en vätskelista – en lista för att registrera hur mycket vätska en vårdtagare dricker.
turgor – hudens elasticitet, ett sätt att kontrollera vätskebalansen. en måltidsmiljö – omgivningen där måltiden intas.
en matsituation – hur måltiderna ordnas och genomförs. aptit – lust att äta.
i vardagen
Sammanfattning
• Personlig vård innebär att ta hand om kroppen genom att bland annat duscha, tvätta sig, borsta tänderna och raka sig. Det är viktigt att personalen anpassar vården efter individens behov och vanor, så att personen känner sig bekväm. All personlig vård ska dokumenteras noggrant.
• Vårdtagaren bör vara delaktig i sin vård för att främja rehabilitering. Det är viktigt att respektera vårdtagarens integritet genom att informera om vad som sker och ge möjlighet att påverka vården. Ett gott bemötande innebär att inkludera vårdtagaren i samtal och beslut, vilket förbättrar personens välbefinnande.
• I arbetet ingår att hjälpa vårdtagare med personlig hygien, som att tvätta sig, smörja in sig, gå på toaletten och hålla hår och naglar i gott skick. Vårdsituationen ska vara säker och respektfull, med användning av hjälpmedel och anpassning till vårdtagarens behov och önskemål.
• I arbetet ingår att hjälpa vårdtagare med hudvård. Huden är särskilt känslig hos äldre, vilket gör det viktigt att använda fuktighetsbevarande produkter efter dusch. Inspektion av huden är viktigt för att upptäcka förändringar och bibehålla hälsan.
• Duschning ska genomföras med hänsyn till vårdtagarens integritet och bekvämlighet. Anpassning av vattentemperatur, användning av hjälpmedel som duschstol, och skydd av sår är viktiga åtgärder. Dokumentation efter duschning är nödvändig.
• Daglig hårvård bidrar till vårdtagarens välbefinnande. Vissa vill även ha hjälp med rakning. Användning av personliga rakapparater eller rakhyvlar är viktig för att undvika smitta. Det är viktigt att följa vårdtagarens önskemål om hur ofta och på vilket sätt de vill sköta sitt hår och sin rakning.
• Regelbunden hand- och fotvård innebär att tvätta, klippa och fila naglar samt smörja in med mjukgörande kräm. För personer med nedsatt känsel eller cirkulationsrubbningar krävs daglig inspektion för att upptäcka sår och förhindra infektioner.
• Hörapparater är viktiga för personer med nedsatt hörsel. Regelbunden rengöring och underhåll av hörapparaten enligt tillverkarens instruktioner är nödvändigt för att den ska fungera korrekt.
• God munhälsa är viktig för hela kroppens välmående. Äldre personer kan ha torra och känsliga slemhinnor, vilket gör munvård extra viktig. Regelbunden tandborstning och rengöring av tandproteser, samt behandling av torra slemhinnor är nödvändig för att förebygga infektioner och bibehålla god munfunktion.
• Inkontinens innebär ofrivilligt läckage av urin eller avföring. Behandling kan innefatta träning, läkemedel, operation eller hjälpmedel. Det är viktigt att stödja vårdtagaren i att hantera inkontinensen på ett sätt som respekterar personens integritet.
• Vårdtagare och vård- och omsorgspersonal har olika klädsel. Arbetskläder ska vara hygieniska och praktiska. Vårdtagarens kan antingen ha privata kläder eller patientkläder, beroende på vårdmiljön. Hjälpmedel kan användas för att underlätta på- och avklädning och vårdtagaren bör vara delaktig i valet av kläder.
• Vila och sömn är viktig för kroppens återhämtning och hälsa. Brist på sömn kan leda till fysiska och psykiska problem. Det är viktigt att skapa en lugn och behaglig miljö för att vårdtagaren ska kunna sova ostört.
• Långvarigt sängläge och inaktivitet kan leda till komplikationer som blodproppar, lunginflammation, muskelsvaghet och psykiska problem. Förebyggande åtgärder inkluderar lägesändringar, fysisk aktivitet och andningsgymnastik.
• God nutrition, det vill säga en allsidig kost med regelbundna måltider, är viktig för att kroppen ska få den energi och näring den behöver. Personer med särskilda behov kan behöva individuellt anpassad kost eller specialkost.
• Vätskeintaget är viktigt för kroppens funktion. Uttorkning och övervätskning kan ha allvarliga konsekvenser. Vätskeintaget bör registreras och övervakas för att säkerställa att vårdtagaren får rätt mängd vätska.
• Matsituationen bör vara trivsam och anpassad till vårdtagarens behov. Måltiden är ett viktigt tillfälle för näringsintag och social samvaro. Anpassningar kan behövas för personer med svårigheter att äta eller dricka.
i vardagen