6 minute read
5 Infeção de ferida cirúrgica
4. Aloenxerto: sem morbilidade de zona dadora; maior tempo de incorporação; maior risco de reação imunológica; mais dispendioso; risco de transmissão de doenças; maior risco de re-rotura; útil em cirurgia de revisão (figura 31.5). Reabilitação pós-cirúrgica: carga imediata, crioterapia, extensão passiva completa; – Proteção do enxerto: exercícios isométricos iniciais; progressão para exercícios em cadeia fechada; evitar exercícios em cadeia aberta na fase inicial da recuperação (maior tensão no enxerto) (figura 31.6); – Retorno à competição: função completa recuperada em testes funcionais simuladores de atividade praticada; avaliação psicológica essencial; período mínimo de 9 meses desde cirurgia; prevenção de re-rotura: protocolos específicos para cada desporto.
A
B
© Lidel – Edições Técnicas Figura 31.4 – Técnica de reconstrução do ligamento cruzado anterior transtibial (A) e “anatómica” (B).
Figura 31.5 – Tipos de enxerto para reconstrução do ligamento cruzado anterior.

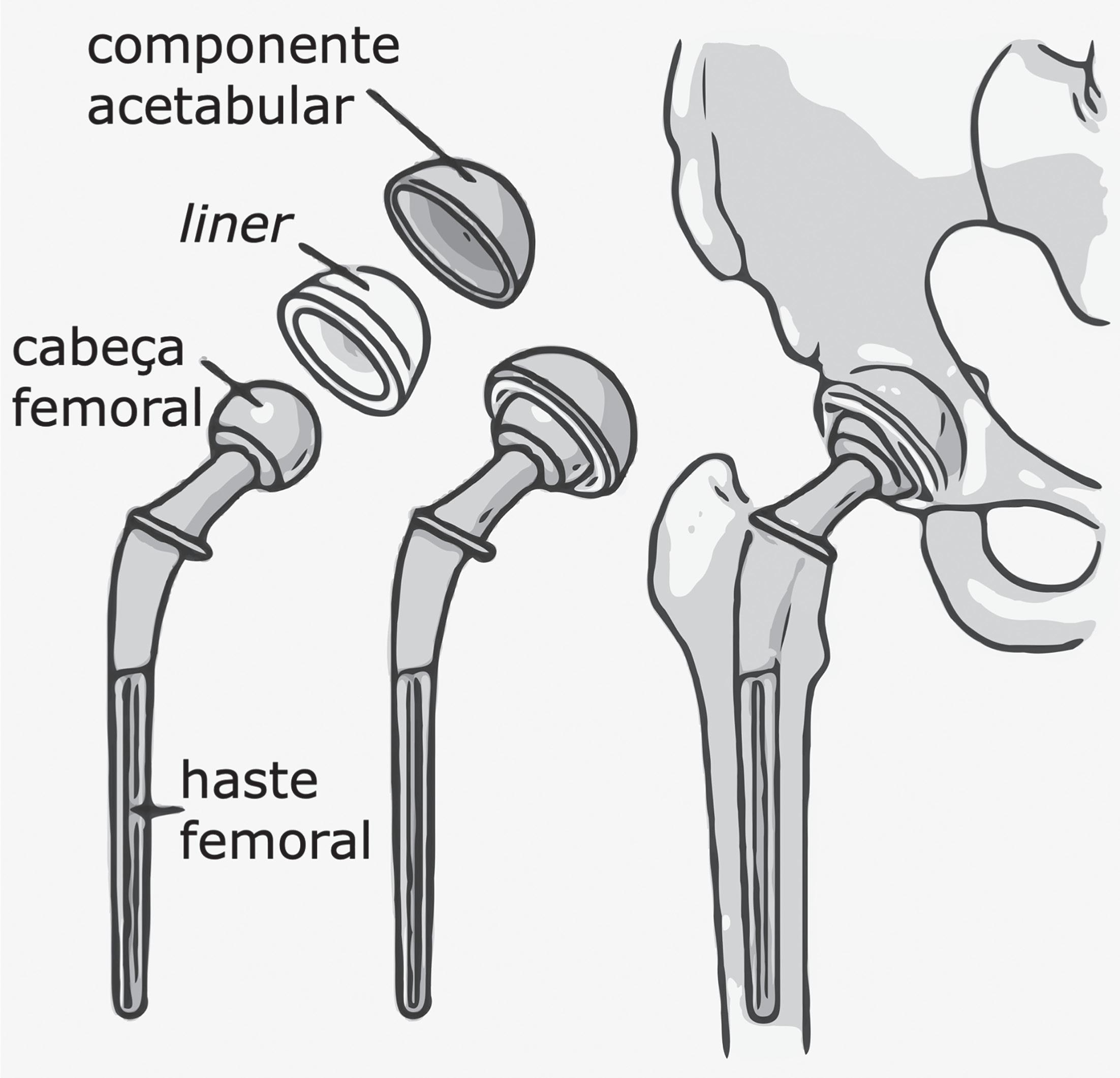
41
Pé diabético
João Lixa, Ricardo São Simão
1.1 introdução
Conjunto de alterações multifatoriais que coloca o pé diabético em risco de lesão; Representa uma das complicações mais graves da diabetes, com 25% dos diabéticos em risco de lesão.[1]
1.2 fisioPatoLogia
A neuropatia e a angiopatia são os dois fatores que predispõem ao aparecimento de lesões no pé diabético; A neuropatia periférica está presente em mais de 90% dos casos[2] e é o fator mais importante. É simétrica e tem um padrão de evolução ascendente: – A neuropatia sensitiva origina um défice na proteção do próprio, em resposta ao microtrauma; – A neuropatia autonómica origina disfunção das glândulas e da regulação vascular, o que leva à pele seca e abertura de shunts arteriovenosos, com fissuras e hiperqueratose, aumentando o risco de infeção;[2,3] – A neuropatia motora causa uma atrofia da musculatura do pé e perda de mobilidade articular, com o aparecimento dos dedos em garra e outras alterações osteoarticulares características, como o pé de Charcot. A angiopatia tem um efeito menos importante, mas induz um estado de isquemia crónica que torna os tecidos mais suscetíveis à ulceração, podendo estar presente em 50% dos doentes;[3] A infeção é uma causa de descompensação da patologia já instalada.
1.3 aPresentação cLínica
Pé neuropático: diminuição da sensibilidade, com pulsos palpáveis, pele seca e descamativa, e hiperqueratose. Por vezes, encontra-se quente, pelas alterações do sistema autónomo. Úlceras, geralmente indolores, ocorrem na face plantar do pé ou em zonas de deformidade óssea. Podem apresentar queixas de hipersensibilidade; Pé isquémico: pulsos geralmente ausentes ou diminuídos, pele fria e fina. Úlceras dolorosas, de difícil cicatrização, com halo eritematoso, sem hiperqueratose, ocorrem geralmente nas pontas dos dedos ou nos bordos laterais. A dor agrava com o decúbito e alivia com o pé pendente; Pé de Charcot: doença crónica e progressiva, originada pela neuropatia, com destruição das estruturas osteoarticulares pelo microtrauma e ativação de vias inflamatórias. Pode apresentar uma deformidade marcada, e a principal causa é a neuropatia diabética, mas apresenta outros fatores de risco:[4] – Fase aguda: apresenta sinais inflamatórios, como edema, calor (mais quente do que o contralateral 2-3 °C) e rubor, que se podem confundir com diagnóstico
No entanto, são também fraturas que devem alertar para uma potencial situação de abuso físico, podendo ocorrer, nessas circunstâncias, em cerca de 80% das crianças abaixo da idade de marcha e em 30% das crianças abaixo dos 4 anos de idade.[1] Ou seja, antes da idade da marcha, o abuso físico é a principal causa de fratura da diáfise do fémur.[3]
O tratamento escolhido vai depender de múltiplos fatores, começando pela idade. A imobilização gessada pelvipodálica (precedida, ou não, por um período de tração cutânea no leito) é geralmente a opção escolhida abaixo dos 4 anos de idade, e mantém-se até seis semanas (figura 42.2.3).

Figura 42.2.3 – Imobilização gessada pelvipodálica, ou espica gessada.
Em crianças acima dos 4 anos de idade, a preferência geralmente vai para varetas elásticas intramedulares (figura 42.2.4), ou osteossíntese com placa. Em adolescentes próximos da maturidade esquelética, o encavilhamento endomedular com vareta aparafusada será, sempre que possível, a opção ideal. O fixador externo poderá ser uma opção no politrauma e em fraturas expostas.
Figura 42.2.4 – Encavilhamento endomedular retrógrado do fémur, com varetas elásticas flexíveis de titânio.
A complicação mais frequente das fraturas da diáfise femoral é a dismetria, havendo um hipercrescimento do fémur fraturado entre os 2-10 anos de idade. Este hipercrescimento ocorre geralmente nos dois anos após a fratura, e varia entre 5-25 mm.[1] Outras complicações frequentes incluem a deformidade angular, a deformidade rotacional, lesão neurovascular e síndrome do compartimento.
© Lidel – Edições Técnicas crescimento a nível do membro maior. Uma correção de deformidade articular ou de retração de tecidos deve ser feita previamente ao início do alongamento.
Em dismetrias abaixo dos 5-6 cm, o encurtamento ou travagem de crescimento poderão ser as melhores opções, dada a morbilidade e os riscos associados aos alongamentos; Existem múltiplos métodos de alongamento, que levam a uma osteogénese de distração. O alongamento por osteotaxia, historicamente, pode ser feito com osteotaxia por anéis (método de Ilizarov) ou através de distração por pinos em barra monoplanar (método de DeBastiani, figura 44.5.3).
Figura 44.5.3 – Alongamento por osteotaxia, com fixador externo monoplanar.
Mais recentemente, foi criada uma técnica para fazer o alongamento através de vareta endomedular aparafusada, que alonga através de ondas eletromagnéticas aplicadas externamente à pele do paciente (figura 44.5.4). Para correção de deformidades complexas existem sistemas de osteotaxia guiados por computador, geralmente com seis braços (hexapodais), como o Taylor Spatial Frame®, que permitem uma mobilização do fragmento a corrigir na direção que for necessária.
Figura 44.5.4 – Alongamento por vareta eletromagnética aparafusada.
Em geral, a velocidade de alongamento anda à volta de 1 mm por dia, que pode variar tendo em conta diversos fatores (idade, osso, zona óssea de alongamento, cirurgias prévias, infeção, etc.);
Ortopedia Básica
em Medicina Geral e Familiar
A Ortopedia e a Traumatologia abrangem, na sua área de conhecimento, toda a patologia associada ao sistema locomotor e osteoarticular. Nas últimas décadas, com os avanços cientí cos e tecnológicos, novas metodologias de diagnóstico e tratamento são constantemente colocadas à prova, num campo de pesquisa em que a investigação cientí ca de carácter mais “clínico” se alia à investigação em áreas de “ciências básicas”, como os biomateriais ou a engenharia tecidular. A elevada incidência deste tipo de patologia na população geral torna inevitável a necessidade de o seu tratamento ser multidisciplinar: é neste contexto que surge esta publicação. A cuidada seleção dos autores teve como objetivo, mais do que representar uma “Escola de Pensamento”, reunir os conceitos mais atuais sobre cada tema, com o intuito de disponibilizar de forma sucinta e clara as informações mais pertinentes. Assim, todos os interessados na temática – médicos de Medicina Geral e Familiar, internos da especialidade, médicos de outras especialidades, estudantes e outros pro ssionais de saúde – poderão encontrar respostas para muitas das dúvidas que vão aparecendo no decorrer da prática clínica, numa consulta rápida ou numa leitura contínua. Esta obra também se destina a alunos, servindo como livro de apoio para o curso de Medicina, na disciplina de Ortopedia, para a fase clínica.

João Torres Especialista em Ortopedia e Traumatologia no Centro Hospitalar Universitário de São João, EPE (CHUSJ); Docente da Unidade Curricular “Ortopedia, Traumatologia e Cirurgia Plástica” na Faculdade de Medicina da Universidade do Porto (FMUP); Cocoordenador do Internato de Formação Especí ca de Ortopedia e Traumatologia do CHUSJ; Regente das Unidades Curriculares “Artroscopia” e “Ortopedia e Traumatologia – Prática Clínica” na FMUP; Fellow e Examinador do European Board of Orthopaedics and Traumatology; Fellowship “Shoulder Surgery” – Alps Surgery Institute, Annecy – France; Fellowship “Sports Medicine and Knee Surgery” – University Pittsburgh Medical Center, Pittsburgh – USA; Fellowship “Orthopaedics and Traumatology” – Mayo Clinic, Rochester – USA; Editor-Chefe da Revista Portuguesa de Ortopedia e Traumatologia.
ISBN 978-989-752-580-3
9 789897 525803 www.lidel.pt PPTP1XXXXXXXX RX/XXXXXXXXX