






























4 Role jednotlivých modalit v 1. a 2. linii terapie aneb kam patří kortikosteroidy, IVIG a TPO-RA
6 Přes existenci nových léků stále mnoho českých pacientů s ITP užívá vysoké dávky prednisonu
9 Co může pro pacienta s ITP udělat regionální hematologie?
CZE-531-0324-80001
V polovině ledna 2024 se v hotelu Clarion ve Vysočanech konal 24. ročník Pražských hematologických dnů.
Součástí jejich odborného programu bylo i satelitní sympozium podpořené společností Amgen, které upozornilo na aktuální přístupy v managementu časné imunitní trombocytopenie (ITP).
zpracovala Eva Srbová redakce proLékaře.cz

MeDitorial, s. r. o.
Lékařský dům, Sokolská 31/490
120 26 Praha 2
www.meditorial.cz
Na jaře 2023 vyšla „Doporučení ČHS ČLS JEP pro diagnostiku a léčbu ITP dospělých“ popisující vyšetření nutná ke stanovení správné diagnózy a aktuální léčebné algoritmy. Přednosta Hematologické kliniky 3. LF UK a FN Královské Vinohrady v Praze prof. MUDr. Tomáš Kozák, Ph.D., ve svém sdělení shrnul vše podstatné, co je třeba vědět o léčbě časné ITP.
Platí, že diagnóza ITP je per exclusionem, tzn. neexistuje specifický test a je potřeba vyloučit možná jiná onemocnění, která mohou vést k izolované trombocytopenii, zejména pak ta, jež jsou emergentní a vyžadují okamžitý zásah, neboť pacienta ohrožují na životě. Rozvaze o léčbě má předcházet úvaha o formě ITP – zde profesor Kozák upozornil, že došlo ke změně názvosloví. Pro uznání indikace a hrazení léčby se na straně plátců používá spíše starší názvosloví a rozlišuje se časná ITP (zahrnující akutní + perzistující 3–12 měsíců od doby diagnózy) a chronická ITP. Odborníci se ale v nových doporučeních kloní k rozlišování léčby 1., 2., 3. a dalších linií.
Výběr léčby u pacienta s ITP musí vždy vycházet z rizika krvácení, tzn. jak rychle je potřeba normalizovat počet destiček nebo alespoň zvýšit ho natolik, aby riziko krvácení bylo minimální.
V současnosti jsou z dospělých indikovaní k léčbě všichni s počtem trombocytů (PLT) ≤ 30 × 109/l, eventuálně > 30 × 109/l a před invazivním výkonem, porodem apod. Pacienti starší 60 let z důvodu vyššího rizika krvácení a pacienti s nově stanovenou diagnózou s PLT ≤ 20 × 109/l by měli být léčeni při hospitalizaci.
1. linie
Léčba časné ITP v 1. linii tedy musí být individualizovaná. Zvolit lze kortikosteroidy (KS) nebo intravenózní imunoglobuliny (IVIG). U život ohrožujícího krvácení se používá kombinace IVIG + trombocyty + vysokodávkovaný methylprednisolon, nedoporučuje se aktivovaný koagulační faktor VII (FVIIa).
Kortikosteroidy v léčbě ITP
Základ 1. linie stále tvoří KS, platí ovšem, že pokud nedosahují optimálního efektu, je nutno je během krátké doby (do 6–8 týdnů) vysadit. Jsou známy řadou nežádoucích
účinků a dlouhodobé podávání KS ve vyšších dávkách (např. 20–40 mg prednisonu denně) je pro pacienty jednoznačně škodlivé.
IVIG v léčbě ITP
IVIG v 1. linii by měly být vyhrazeny pro případy s existujícím těžkým krvácením nebo vysokým rizikem (operace, porod, antikoagulační léčba apod.). Ve skutečnosti jsou často používané v 1. linii nehledě na stupeň krvácení. Hlavní výhodu IVIG představuje velký podíl pacientů s odpovědí (60–80 %) a dosažení odpovědi rychle –v řádu hodin až dnů, což s sebou nese i nižší míru hospitalizací. Podává se 0,4 g/kg denně 1.–5. den, za ideální je považována dávka 1 g/kg/den. Dlouhodobý efekt bez následného podání steroidů činí maximálně 5 %.
S IVIG se pojí riziko závažných nežádoucích účinků, a to anafylaxe nebo indukované aseptické meningitidy, která se však při správné analgetické terapii a klidovém režimu dá dobře zvládnout. Dále je potřeba myslet i na možný tzv. pasivní transfer některých protilátek proti určitým virovým onemocněním (např. antiHBV).
2. linii léčby potřebuje 70–80 % pacientů s ITP, řada z nich má časnou ITP. Ve 2. linii jsou upřednostňovány necytostatické modality. Prokazatelně největší efekt mají agonisté trombopoetinového receptoru (romiplostim a eltrombopag od časné ITP, avatrombopag v chronické ITP), které lze s úspěchem vysadit u 10–30 % pacientů, přičemž naději na trvající remisi po vysazení zvyšují brzké dosažení kompletní remise a krátká doba trvání ITP. U rituximabu se dnes odborníci v době postcovidové přiklání spíše pro použití až po selhání TPORA. Ke splenektomii se ve 2. linii přistupuje zcela výjimečně, každopádně je odsunuta do doby minimálně 12–24 měsíců od stanovení diagnózy.
Při volbě terapie hrají roli také preference pacientů. Mohou žádat jednorázovou terapii s velkou pravděpodobností trvalého účinku (SPE – nedoporučuje se u časné ITP), krátkou nechirurgickou léčebnou modalitu s 50% pravděpodobností efektu na několik málo let (rituximab) nebo dlouhodobou, respektive trvalou možnost léčby s vysokou pravděpodobností účinku (TPORA).

Zdroje:
1. Kozák T. Závěry z ITP akademie 2023 pro léčbu časné ITP. 24. pražské hematologické dny, Praha, 18. 1. 2024.
2. Neunert C. et al. American Society of Hematology 2019 guidelines for immune thrombocytopenia. Blood Adv 2019; 3 (23): 3829−3866, doi: 10.1182/ bloodadvances.2019000966.
Jaká je realita používání kortikoidů v léčbě ITP v Česku, nastínil ve své přednášce primář Kliniky hematoonkologie LF OU a FN Ostrava MUDr. Jaromír Gumulec. Vysvětlil také, proč je zapotřebí restartovat starý či postavit nový registr ITP.
Terapie ITP se zahajuje při počtu krevních destiček 20–30 × 109/l, při volbě léčby je potřeba zvážit krvácivý fenotyp, prokrvácivá rizika (věk, pohlaví, užívání antikoagulancií a NSAIDs, komorbidity, stavy predisponující ke krvácení, zaměstnání a životní styl) i rozhodnutí pacienta. Cíle léčby kortikosteroidy (KS) je potřeba individualizovat jak pro konkrétního pacienta, tak podle fáze nemoci. Měla by zabránit epizodám těžkého krvácení, udržet cílový počet destiček na > 20–30 × 109/l alespoň u symptomatických pacientů, mít minimální toxicitu a optimalizovat kvalitu života související se zdravím.
BENEFITY VS. RIZIKA
Od podávání KS (využívají se methylprednisolon, dexamethason, prednison) lze očekávat snížení clearance destiček, zvýšení jejich tvorby i působení na endotel kapilár a venul bez ohledu na počet destiček. Je s ním spojena vysoká míra odpovědi (59––80 %), která se dostavuje poměrně rychle
(medián 3–6 dnů), navíc se jedná o nízkonákladovou léčbu.
Nežádoucí účinky kortikosteroidů se dostavují u > 95 % pacientů. V prvních 3–6 měsících dochází k poklesu kostní denzity o 75 %, u 30–40 % jsou v rámci rentgenového snímku patrné známky fraktur obratlů. V případě kombinace s kyselinou acetylsalicylovou (ASA) nebo nesteroidními protizánětlivými léčivy (NSAIDs) navíc existuje riziko gastrointestinálního krvácení, s dávkou prednisonu > 20 mg denně je také spojeno riziko infekcí.
Přesto KS tvoří celosvětově nejrozšířenější modalitu léčby ITP, a to napříč liniemi (> 80 % pacientů s ITP), a většina (59,5 %) pacientů užívá KS déle než 6 týdnů. Například zmíněný prednison se přitom má užívat v dávce 1 mg/kg denně (max. 80 mg) po dobu 2, max. 3 týdnů. Pokud na něj pacient odpovídá, má se vysadit do uplynutí doby 6–8 týdnů od zahájení léčby. Neodpovíli nemocný do 2 týdnů, má být prednison rychle vysazen v průběhu 1 týdne. Dlouhodobě jej lze užívat jen ve vybraných případech, a to
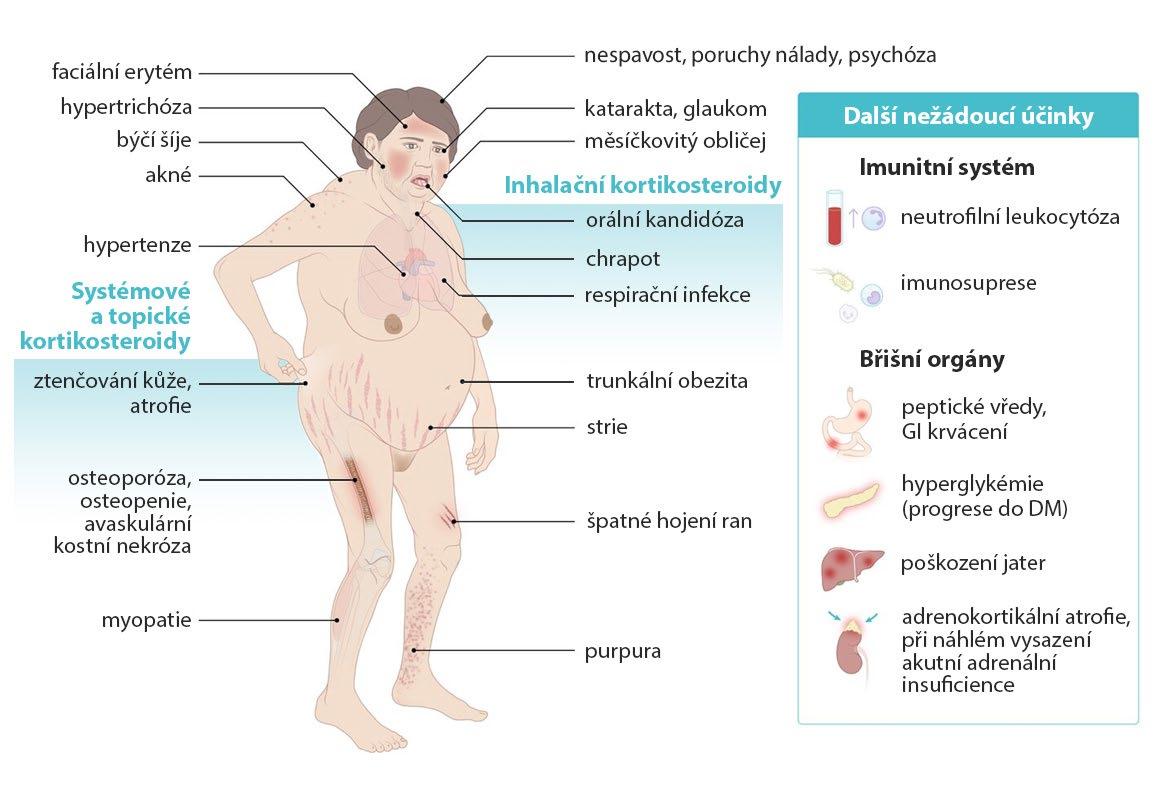
≤ 5 mg/den. Pravidlo délky léčby ITP prednisonem lze shrnout jako „3 + 3 týdny“ (3w + 3w), tedy 3 týdny léčby, 3 týdny vysazování.
Přednášející si postěžoval, že v tuzemsku roky chybí funkční registr ITP a že sběr dat probíhá „na úrovni ústní lidové slovesnosti“, se špatnou spolehlivostí informací. Určitá data sice lze čerpat od zdravotních pojišťoven, primář Gumulec se ovšem vyslovil pro restart starého nebo postavení nového registru ITP.
K přiblížení preskripce prednisonu pacientům s dg. D69.3 (Idiopatická trombocytopenická purpura) použil data pojištěnců VZP z období od roku 2019 do října 2023. Je však potřeba mít na zřeteli, že se jedná o velmi hrubé síto, předepsaný lék nelze vní-
mat automaticky jako podaný, existují možné další indikace kortikoterapie a nejsou k dispozici žádné informace o účinnosti a/nebo toxicitě. Celkem se jedná o údaje 378 pacientů z celé republiky, tj. velkých center i malých hematologických ambulancí.
Z jejich analýzy vyplývá, že v roce 2021 významně stoupl počet nemocných s ITP pravděpodobně v souvislosti s epidemií COVID19. Nejvíce pacientů dostávalo iniciální i udržovací léčbu, řada z nich velmi vysoké kumulativní dávky. Většina pacientů byla léčena 1 rok. Průměrná roční dávka prednisonu byla nejvyšší (statisticky nevýznamně) v roce 2022. Počet pacientů léčených vysokou dávkou prednisonu se během let významně neměnil. Zatím ještě neúplná data z roku 2023 mohou naznačovat trend zvýšení počtu pacientů léčených KS pouze
krátkodobě, přičemž toto může korelovat se vstupem mimetik trombopoetinového receptoru (TPO) do léčby časné fáze ITP. Alarmující je, že většina pacientů, kteří užívali vysokou dávku, byla léčena nepřetržitě ≥ 3 roky, přičemž průměrná roční dávka se v průběhu let zásadně neměnila a převyšovala bezpečnou udržovací dávku (5 mg denně, tj. 1823 mg za rok) u téměř poloviny pacientů. Co se týká toxicity, z analýzy bohužel nelze potřebná data vyčíst.
Primář Gumulec konstatoval, že významný game changer byl COVID19. Aktuálně jsou k dispozici nové léky i zavedené léky v nových indikacích, „přes tyto skutečnosti, veškerou edukaci a dostupná doporučení pro praxi je však významná část pacientů léčena dlouhodobě vysokou dávkou prednisonu“.


Zdroj:
Gumulec J., Demel I. Jaká je realita používání kortikoidů v léčbě ITP v ČR. 24. pražské hematologické dny, Praha, 18. 1. 2024.
Vedoucí lékařka hematologie Interního oddělení Nemocnice Karlovy Vary
MUDr. Dagmar Grančarová nastínila úlohu regionální hematologie v péči o pacienty s ITP a připojila i kazuistiku závažně nemocného.
MÍSTO REGIONÁLNÍHO
HEMATOLOGICKÉHO PRACOVIŠTĚ V SYSTÉMU PÉČE
Úkolem regionální hematologie je především rychlé a zároveň správné určení diagnózy ITP, a to v široké diferenciální diagnostice trombocytopenie. Dále potom minimální léčbou udržet počet trombocytů > 30 × 109/l a redukovat krvácivé projevy při minimálním výskytu nežádoucích účinků zvolené modality. U pacientů užívajících například antikoagulancia je snaha o dosažení počtu trombocytů > 50 × 109/l, a to tak, aby nasazenou terapii bylo možné ponechat. Regionální hematologické pracoviště také připravuje pacienty s ITP k intervenčním výkonům, dispenzarizuje je, kontaktuje vyšší pracoviště při selhání 1. linie terapie a zvažuje nasazení moderních léčiv (agonistů trombopoetinového receptoru /TPORA/).

Doporučené postupy zahrnují pro určení diagnózy: 1. základní vstupní vyšetření, 2. další vyšetření s omezenou vypovídací hodnotou, 3. vyšetření s nejistou vypovídací hodnotou či významem.
Základní vyšetření na regionálním hematologickém pracovišti obnáší odběr komplexní anamnézy pacienta, fyzikální a laboratorní vyšetření. Další vyšetření se již
provádějí podle osobní anamnézy pacienta – mohou se zjišťovat například protilátky proti štítné žláze, antifosfolipidové protilátky (APA), výsledek těhotenského testu u fertilních žen, revmatologický laboratorní soubor, sérologie nebo protilátky proti trombocytům u vybraných pacientů (podle přednášející však pro regionální hematologii nemají větší efekt, jelikož test je málo senzitivní a finančně nákladný).
Zobrazovací vyšetření zahrnuje u každého pacienta rentgen S+P, ultrazvuk břicha, další zobrazovací vyšetření se pak provádějí podle anamnézy a fyzikálního vyšetření (CT, gastrofibroskopie /GFS/ atd.). Zvažovány jsou kontrola okultního krvácení, které má v rámci prevence indikovat praktický lékař, a moč (biochemie + sedimentace).
Vyšetření kostní dřeně regionální hematologie vstupně neprovádí. Zvažováno je u pacientů se suspekcí na myelodysplastický syndrom (MDS) či hematologickou malignitu nereagující na úvodní terapii.
Terapie je zahájena u symptomatické
ITP nebo při počtu trombocytů < 30 × 109/l s ohledem na věk, aktivitu, nežádoucí účinky, závažnost krvácivých projevů a riziko krvácení.
Jako 1. linie se volí kortikosteroidy (KS), a to prednison (v dávce 1 mg/kg po dobu 21 dní, eventuálně se zvyšuje na 1,5–2 mg/ kg, případně prodlužuje léčba na 21–42 dní) nebo dexamethason (v dávce 40 mg denně po dobu 4 dnů, po 2 týdnech se opakuje), dále kombinace KS + intravenózních imunoglobulinů (IVIG) při nutnosti rychlého zvýšení počtu trombocytů, případně IVIG či antiD imunoglobulin při kontraindikaci KS.
Ve 2. linii regionální hematologie nejčastěji doporučuje TPORA, které však může indikovat pouze centrum hematoonkologické péče – v tomto případě autorka sdělení uvedla svoji spolupráci s FN Plzeň. Ke splenektomii se v současné době již nepřikračuje kvůli 40% efektu, benefitu jen pro některé skupiny pacientů (mladí, bez nutnosti užívání chronické terapie, před plánovanou graviditou a pacienti bez komorbidity) a hlavně fakt, že je odebírán zdravý orgán.
Ve 3. linii se používají TPORA u refrakterních pacientů po splenektomii, dále rituximab v upřednostňované dávce 4× 375 mg/m2 (preferována před 2× 1000 mg/m2), který má celkovou odpověď po 5 letech u 20 % pacientů (předepisuje se na §16 a ve spolupráci s vyšším pracovištěm).
Další možnosti představují cyklosporin A jako 2. linie léčby u pacientů, kteří odmítají dojíždět do centra nebo po neakceptování TPORA centrem a při rezistenci na KS, za kontroly hladiny léčiva. Ve vhodných případech se používají i jiná imunosupresiva (např. azathioprin) a vzácně cyklofosfamid.
Přednášející dále s auditoriem sdílela kazuistiku svého pacienta. Jedná se o muže narozeného v roce 1945, starobního důchodce žijícího s rodinou. Rodinnou anamnézu má bezvýznamnou, v osobní anamnéze střevní divertikulózu, jinak bez interní komorbidity, a adenokarcinom prostaty.
Radioterapie byla ukončena v září 2018, pacient dosáhl remise a je v péči urologa. V minulosti byl operován pro frakturu pravého zápěstí. Nekouří, alkohol konzumuje příležitostně.
• 6. 4. 2019 ve 22.00 hod. byl přijat na chirurgii pro enteroragii. Laboratorní vyšetření přineslo následující výsledky – krevní obraz: leukocyty 7,8 × 109/l, hemoglobin (Hb) 75 g/l, trombocyty (Tr) 4 × 109/l, dif. bpn; aktivovaný parciální tromboplastinový čas (aPTT) 24,9 s, INR (mezinárodní normalizovaný poměr) 1,1, fibrinogen (Fbg) 1,6 g/l, trombinový čas (TT) 23 s.
• 7. 4. 2019 se sešlo hematologické konzilium a byla stanovena diagnóza ITP s anémií z důvodu krvácení do gastrointestinálního traktu. Terapie obnášela prednison 1 g/kg a substituci červených krvinek (EBR).
• 9. 4. 2019 pokračovalo krvácení do střev. Pacient měl Hb 59 g/l, Tr 2 × 109/l. Došlo k substituci trombocytů (TAD), EBR, byla provedena sternální punkce, indikovány IVIG a pacient byl přeložen na chirurgickou jednotku intenzivní péče. Sternální punkce potvrdila ITP, byl tedy vyloučen MDS. Urologické konzilium vyloučilo recidivu karcinomu prostaty. Pacient dostal hemostyptika, čerstvou mraženou plazmu (FFP), fibrinogen (pro pokles hladiny Fbg na 1,5 g/l).
• 10. 4. 2019 krvácení do GIT přetrvávalo, opět byly podány IVIG, substituce EBR a TAD, FFP, Fbg, hemostyptika.
• 12. 4. 2019 se sešlo hematologické konzilium. Pacient nereagoval na léčbu, trvala enteroragie s nutností substituce, na léčbě kortikosteroidy byla provedena kolonoskopie jen do 50 cm. GFS ukázala petechie, jinak byl nález bez patologie.
Pracoviště přednášející konzultovalo jeho stav s vyšším pracovištěm (FN Plzeň), myšlenka na překlad nebyla akceptována a bylo rozhodnuto ponechat zavedenou terapii.
• 13. 4. 2019 byl aplikován TPO-RA romiplostim schválený na §16, ponechána terapie kortikosteroidem a substituce. Klinicky stále přetrvávají významné enteroragie s těžkou anémií přes substituci Hb 60 g/l, Tr 1 × 109/l.
• 14. 4. 2019 pokračovalo krvácení do GIT. Přes víkend byly podány celkem 8× EBR, 4× TAD, 3× FFP, ponechány antifibrinolytikum kyselina paraaminobenzoová (PAMBA) a etamsylát, KS 100 g/den (8. den), Fbg s cílem dosáhnout hladiny > 2 g/l. Laboratorní vyšetření v 17 hod. ukázalo hodnoty Hb 59 g/l, Tr 2 × 109/l, Fbg 1,3 g/l, aPTT a INR už byly v normě. PAT neg.
• 15. 4. 2019 pacient dosáhl klinicky uspokojivého stavu, enteroragie se zastavila. V 6 hod. ráno měl hodnoty Hb 63 g/l, Tr 4 × 109/l, v 17 hod. už Hb 75 g/l, Tr 31 × 109/l.
• 16. 4. 2019 v 6 hod. laboratorní vyšetření ukázalo hodnoty Hb 71 g/l, Tr 64 × 109/l.
• 17. 4. 2019 byl pacient přeložen na standardní oddělení. V 6 hod. měl koncentraci Hb 86 g/l a počet Tr 87 × 109/l.
• 18. 4. 2019 v 6 hod. Hb 89 g/l, Tr 105 × 109/l.
• 21. 4. 2019 už nebyla nutná substituce EBR. Laboratoř ukázala Hb 104 g/l, Tr 113 × 109/l, Fbg 2,3 g/l, aPTT a INR v normě.
• 23. 4. 2019 byl pacient dimitován a předán zpět na hematologickou ambulanci, Prednison snížen na 60 mg/den, po 2 měsících byla léčba zcela ukončena.
Pacient chodí na kontroly dodnes, je bez komorbidit, destičky se drží na úrovni 130 × 109/l, hemoglobin je v normě a stran prostaty trvá remise.
Zdroj:
Grančarová D. Pacient s ITP na regionální hematologii. 24. pražské hematologické dny, Praha, 18. 1. 2024.