


























Ben jij een verpleegkundige of verpleegkundig specialist in de directe patiëntenzorg? En vind je het leuk om je vakgenoten in de ouderen en thuiszorg te helpen om hun verpleegkundige kennis te vergroten en tegelijkertijd ook je eigen kennis en netwerk uit te breiden?
Dan zijn wij op zoek naar jou.
Als redactielid ben je de spil in het bedenken en laten schrijven van de artikelen voor Nurse Academy O&T
• Je denkt tijdens de redactievergaderingen actief mee over onderwerpen die geschikt zijn voor NurseAcademy O&T . Deze vergaderingen vinden vier keer per jaar plaats.
• Je gaat op zoek naar geschikte auteurs voor de onderwerpen die door de redactie zijn gekozen. Deze auteurs vind je in je huidige netwerk, in je eigen instelling of erbuiten. Een mooie kans om je netwerk uit te breiden.
• Nadat je de auteur hebt benaderd, begeleid je de auteur bij het schrijven en je beoordeelt het resultaat.
• Ook lees je mee met artikelen die door een van de andere redactieleden worden begeleid.
• Je werkt in een leuk team met de andere redactieleden, de hoofdredacteur, de redactiesecretaris en de uitgever.
• Je levert een belangrijke bijdrage aan de vergroting van de kennis van je collegaverpleegkundigen en van je eigen vakkennis.
• Je werkt mee aan het meest klinisch verpleegkundige blad van Nederland.
• Je krijgt een passende vergoeding.
Ben je geïnteresseerd? Neem dan voor meer informatie of je aanmelding contact op met Paulien Spieker, hoofdredacteur (pspieker@xs4all.nl) of Bianca Zuyderhoff – van de Pol, uitgever (zuyderhoff@prelum.nl). Je kunt ons ook bellen op 030 63 55 077.

www.nurseacademyot.nl

Van een redelijk gezonde oudere was na twee weken in het ziekenhuis met COVID-19 nog maar een schim over. Acht kilo afgevallen, geen eetlust, want smaak en reuk kwijt en erg kortademig. Maar ze wil niet kinderachtig zijn en wijst extra hulp af. Alleen de thuiszorg komt twee keer per dag langs. Ze zegt dat het wel gaat, maar vertelt de thuiszorg dat ze veel in bed blijft en daar alleen voor toiletbezoek of eten uit komt. Dat gaat niet goed dus. In een helder artikel staat het belang beschreven om in zo’n geval andere professionals in te schakelen dan de verzorgenden of verpleegkundigen van de thuiszorg. Een fysiotherapeut kan zich richten op de aanpak van de kortademigheid, de houding en activiteiten en een diëtist gaat aan de slag met voedingsadviezen. Duidelijk wordt ook hoe deze, en waar nodig andere professionals kunnen worden ingeschakeld in de eerste lijn.
Jaarlijks krijgen zo’n 30.000 mensen in ons land de diagnose veneuze trombose en één op de drie per duizend inwoners ontwikkelt diepe veneuze trombose. Diagnostiek is vaak lastig. Er zijn beslisregels die als hulpmiddel bij de diagnostiek gebruikt kunnen worden om onder andere het risico op diepe veneuze trombose of longembolie te beoordelen. Afhankelijk van de score verwijst de huisarts de patiënt naar het ziekenhuis voor beeldvormend en bloedonderzoek. Van de mensen die met COVID-19 op de IC zijn beland ontwikkelt ongeveer de helft een longembolie en waarschijnlijk krijgen veel patiënten ook (tijdelijk) trombose in armen of benen.
De zorg voor mensen met dementie in het verpleeghuis is tegenwoordig steeds meer persoonsgericht. Bij de focus op kwaliteit van leven hoort ook beleving van intimiteit en seksualiteit. Zorgverleners vinden het vaak lastig hierover te beginnen. In steeds meer huizen wordt dit thema bespreekbaar gemaakt. Het is in zo'n geval belangrijk om toestemming te vragen aan bewoner en familie om het erover te hebben: het niet-bespreken ervan is ook een optie.
Alcoholproblematiek komt ook bij ouderen voor. In deze editie een artikel over het lichamelijk onderzoek dat somatische complicaties opspoort en waarbij de ernst ervan wordt beoordeeld om tot adequate behandeling te komen. Iets heel anders: waar wilt u doodgaan? In het ziekenhuis, thuis, in een verpleeghuis, in een hospice? In de rubriek EPB wordt een onderzoek beschreven naar de voorkeursplaats van overlijden.
Verder in dit nummer van Nurse Academy O&T een artikel over het lerend vermogen van mensen met dementie. Er staan mooie voorbeelden in van wat nog wel mogelijk is en wat de stemming en het gedrag kan beïnvloeden. De rubriek Innovatie gaat over de inzet van virtual reality bij pijnbestrijding. De ziekte amyotrofe laterale sclerose (ALS) kan grillig verlopen: de ziekteduur kan variëren van een half tot vijftien jaar. Daarom is het van belang stil te staan bij vragen als: wanneer wordt gestart met 'advance care'-planning en welke zorgmedewerker voert deze gesprekken? Wij sluiten af met een artikel over palliatieve sedatie.
 Paulien Spieker Hoofdredacteur pspieker@xs4all.nl
Paulien Spieker Hoofdredacteur pspieker@xs4all.nl
NURSE ACADEMY O&T
Nascholingstijdschrift voor verpleegkundigen in de ouderenen thuiszorg
Is een uitgave van Prelum Uitgevers BV en verschijnt vier maal per jaar.
www.nurseacademyot.nl
Onder redactie van
Paulien Spieker (hoofdredacteur), E-mail: pspieker@xs4all.nl
Els Hoekman, physician assistant bij SVRZ, locatie Ter Valcke, Goes en wijkverpleegkundige, Buurtzorg
Marjan Maneschijn, verpleegkundig specialist cardiologie, Icare thuiszorg
Marjon van Rijn, senior onderzoeker en docent verpleegkunde, Amsterdam UMC (locatie VUmc) en Hogeschool van Amsterdam
Liesbeth Beaart-van de Voorde, verpleegkundig specialist, Leids Universitair Medisch Centrum en docent master advanced nursing practice, Hogeschool Leiden
Juliet Martinot, verpleegkundig specialist, de Zorggroep, Venlo
Inge Marit Toeter, geriatrie verpleegkundige i.o., Martini Ziekenhuis, Groningen
Nanneke Dorenbos, verpleegkundige, Wondzorg Arnhem
Joyce de Vreede, verpleegkundige geriatrie en gerontologie, Advies- en detacheringsbureau BVNG, Apeldoorn
Redactieadres
Nurse Academy, Zwarte Woud 14, Postbus 24028, 3502 MA
Utrecht
Susanne Roggen (redactiecoördinator)
E-mail: susanneroggen@planet.nl
Uitgever
Bianca Zuyderhoff, e-mail zuyderhoff@prelum.nl
Nurse Academy, Zwarte Woud 14, Postbus 24028, 3502 MA
Utrecht www.prelum.nl, info@prelum.nl
Accreditatie
Accreditatie is aangevraagd bij het Kwaliteitsregister V&V en het RSV.
Basisontwerp Noinoloi.nl
Vormgeving Coco Bookmedia bv, Amersfoort
Medische tekeningen Ron Slagter
Abonnementen
Een abonnement op het nascholingstijdschrift en toegang tot de besloten website www.nurseacademy.nl, het maken van kennistoetsen en een certificaat van gemaakte kennistoetsen kost € 142,50 per jaar. Zie voor meer informatie over het lidmaatschap: www.nurseacademyot.nl. Collectief abonnement voor meerdere deelnemers of instellingsabonnement voor bibliotheken op aanvraag bij de uitgever: klantenservice@ nurseacademy.nl
Adreswijzigingen
Nurse Academy O&T, Postbus 24028, 3502 MA Utrecht
Auteursrecht © Nurse Academy; Prelum Uitgevers BV, Utrecht.
Zie de standaard publicatievoorwaarden op www.nurseacademy.nl. Overname van artikelen uitsluitend met voorafgaande schriftelijke toestemming van Prelum Uitgevers BV.
Disclaimer
Medische kennis is voortdurend aan verandering onderhevig. Wanneer nieuwe informatie beschikbaar komt, zijn veranderingen in behandeling, procedures, materialen, apparatuur en het gebruik van geneesmiddelen nodig. Redactie, auteurs, vertalers en uitgever hebben er zo veel mogelijk voor gezorgd dat de informatie in dit tijdschrift correct is. De lezer wordt echter sterk aangeraden te controleren of de informatie voldoet aan de meest recente wetgeving en behandelingsrichtlijnen. De pers(o)on(en) op de foto's is/zijn op geen enkele manier gerelateerd aan de casus in de artikelen.
ISSN tijdschrift: 2452-0993
ISSN website: 2452-1000
Vanwege de aard van de uitgave wordt de abonnee geacht het abonnement in het kader van zijn beroeps- of bedrijfsuitoefening te ontvangen (met uitzondering van studenten en gepensioneerden). Mocht dit anders zijn, dan is de abonnee gehouden dit binnen één maand na ontvangst van de bevestiging van het abonnement per e-mail, telefonisch of schriftelijk aan de uitgever door te geven.
Ondergewicht en functieverlies liggen op de loer bij een beperkte intake en verminderde activiteit tijdens en/of na ziekenhuisopname. Bij een COVID-19-infectie speelt ook dyspneu (kortademigheid) vaak een grote rol. Welke adviezen kunnen we geven bij dyspneu? Wanneer spreekt men van ondervoeding? Welke rol spelen de fysiotherapeut en de diëtist en hoe kunnen we ze inschakelen?
Babette Boersma
CASUÏSTIEK
32 Lerend vermogen van mensen met dementie Frans Hoogeveen
INNOVATIE
38 Virtual reality als pijnbestrijding

Jelle Reijngoudt
CASUÏSTIEK
42 Advance care planning bij patiënten met ALS Annemarie Mastenbroek
Bij VTE raakt een ader verstopt van waaruit stolsels kunnen losschieten. Een longembolie of trombosebeen kan het gevolg zijn. Sluit een bloedstolsel een slagader af, dan is er sprake van arteriële trombose en kan het gevolg een hartinfarct of herseninfarct zijn. Dit kan ook leiden tot perifeer arterieel vaatlijden (PAV). Juiste diagnostiek en behandeling zijn van groot belang.
Kim Westera
PALLIATIEVE ZORG
47 Indicatie voor palliatieve sedatie bij patiënt in laatste levensfase
Hans Coolen, Henny Rongen
Dilemma

Intimiteit en seksualiteit zijn belangrijke onderdelen van het leven, ook voor mensen met dementie die in het verpleeghuis wonen, en hun partners. Het blijkt echter vaak een taboeonderwerp, waarbij verschillende perspectieven van belang zijn. In dit artikel wordt binnen het biopsychosociaal model gekeken vanuit het perspectief van de bewoner, partner, zorg-, medisch en paramedisch medewerker.
Tineke Roelofs, Karien Waterschoot, Katrien Luijkx
Overmatig alcoholgebruik pleegt een grote aanslag op het menselijk lichaam. Alcohol kan ernstige somatische complicaties geven zoals leverfalen, schade aan het maag-darmstelsel en cardiovasculaire problemen. Bij lichamelijk onderzoek kunnen somatische complicaties worden opgespoord met inschatting van de ernst, om behandeling van alcoholgerelateerde stoornissen integraal uit te voeren. Marieta Verhoeven, Anneke van Heukelum
Een belangrijke pijler voor goede palliatieve zorg is overlijden op de plaats van voorkeur. De voorkeursplaats is echter vaak niet bekend bij zorgverleners en de voorkeur kan veranderen. Inzicht in factoren die samenhangen met de voorkeursplaats en verandering hierin kan zorgverleners helpen inzicht te krijgen bij welke cliënten het belangrijk is om hieraan aandacht te besteden.


Iris van Doorne, Marjon van Rijn
VASTE RUBRIEKEN
1 Hoofdredactioneel
Paulien Spieker
MAKEN!
Als abonnee kunt u op www.nurseacademyot.nl de vragen van de kennistoets maken. Accreditatie is aangevraagd bij het Kwaliteitsregister V&V en het RSV. In totaal kunt u vijf studiepunten per editie halen. Bovenstaande iconen geven aan of het artikel geschikt is voor verpleegkundigen of verpleegkundig specialisten. Deze staan vermeld in de inhoudsopgave en bij het artikel.
Ondergewicht en functieverlies liggen op de loer bij een beperkte intake en verminderde activiteit tijdens en/of na ziekenhuisopname. Bij een COVID-19-infectie speelt ook dyspneu (kortademigheid) vaak een grote rol. Welke adviezen kunnen we geven bij dyspneu? Wanneer spreekt men van ondervoeding? Welke rol spelen de fysiotherapeut en de diëtist en hoe kunnen we ze inschakelen?
LEERDOELEN
Na het lezen van dit artikel:
• kent u de oorzaken, risico’s en behandeling van ondervoeding en functieverlies bij COVID-19;
• weet u wanneer men spreekt over ondervoeding;
• weet u wanneer gesproken wordt van dyspneu;
• weet u waarom voeding en bewegen belangrijk zijn voor herstel;
• kent u technieken voor het verminderen van dyspneu;
• weet u wanneer een fysiotherapeut en/of diëtist in de eerste lijn geïndiceerd zijn.
TREFWOORDEN
dyspneu, 'pursed lip'-ademhaling (PLB), 'active cycle of breathing' (ACB-)techniek, ondervoeding, spierkrachtverlies, COVID-19
Mevrouw Van de Boeg, 83 jaar, heeft twee weken in het ziekenhuis gelegen met op het slechtste moment 8 liter zuurstof vanwege een COVID-19-infectie. Ze heeft vijf dagen alleen maar in bed gelegen. Ze is sinds twee dagen thuis. Ze zag het niet zitten eerst nog naar een herstelplek te gaan. Mevrouw is weduwe, heeft geen kinderen en woont in een eengezinswoning met ook een logeerkamer beneden. Er is geregeld dat ze dagelijks hulp krijgt van de thuiszorg, haar buurvrouw doet de boodschappen.
Mevrouw Van de Boeg was een fitte 83-jarige dame die dagelijks meedeed met Nederland in beweging, driemaal per week een 30-minuten rondje wandelde met haar buurvrouw en zo nu en dan een rondje maakte op haar e-bike. Boodschappen deed ze zelf op de fiets en ze hield van lekker koken voor haar bridgeclub op de vrijdagavond. Helaas kan
ze dat allemaal niet meer. Ze heeft geen zuurstof meer, maar is wel nog heel snel kortademig en dat maakt haar angstig om te bewegen, ze slaapt op de logeerkamer beneden, zodat ze de trap niet op hoeft. Ze ziet het echt niet zitten om met een rollator buiten te gaan lopen. Ze heeft weinig eetlust, ze is haar smaak en reuk nog steeds kwijt en verder kost eten haar veel energie, ze wordt er kortademig van. Ze werd in het ziekenhuis dagelijks gewogen en zo weet ze dat ze wel acht kilo is afgevallen: van 70 naar 62 kg.
Vanuit het ziekenhuis heeft ze informatie gehad en er is een app op haar telefoon geïnstalleerd. Hierin kan ze dagelijks aangeven hoe het met haar gaat. Fysiotherapie heeft mevrouw afgeslagen, dat vond ze niet nodig. Voor psychische hulp kan ze contact opnemen met maatschappelijk werk; ze is wel van plan een keer te bellen. Het geeft haar vertrouwen dat ze in de gaten wordt gehouden en ze is dankbaar voor de hulp: thuiszorg komt tweemaal daags. Ze vindt het alleen erg lastig dat ze zo afhankelijk en hulpbehoevend is en ze vindt dat ze het eigenlijk zonder hulp moet kunnen. Ze voelt zich bezwaard en wil daarom zo snel mogelijk herstellen.
Op de tweede dag treft de thuiszorg patiënte zittend op de trap aan, happend naar adem. Ze wuift met haar armen en stamelt: ‘Ik wilde mijn elektrische tandenborstel uit de badkamer pakken’, maar ik werd licht in mijn hoofd, heel kortademig en moest gaan zitten. Sinds haar opname had ze niet meer elektrisch gepoetst en ze voelde zich te bezwaard om het aan de thuiszorg te vragen. Ze zegt dat het wel gaat. Ze was angstig, ze was zo kortademig dat ze bang was te stikken in het slijm dat in haar keel zit. Ze zegt tegen de thuiszorg dat ze vanaf nu wel vooral op bed zal blijven en alleen voor het toilet of eten uit bed zal komen.
Ze vindt het dom van zichzelf dat ze heeft geprobeerd naar boven te gaan.
Bewegen en een volwaardige voeding zijn erg belangrijk voor gezondheid en herstel. Wanneer iemand ziek is, denkt hij niet direct aan het belang van voeding en bewegen.1 De neiging is inactiever te zijn. Herstel kost immers al veel energie. Er treedt echter al 1 tot 5% spierkrachtverlies per dag op bij volledige bedrust.2 Inactiviteit gaat vaak gepaard met een verminderde eetlust, en verminderde eetlust kan leiden tot vergaande voedingsproblemen. Ook spierkrachtverlies kan leiden tot functieverlies, oftewel beperkingen in algemene dagelijkse levensverrichtingen (ADL). Activiteiten, zoals wassen, aankleden, lopen, eten, kunnen moeilijker en soms helemaal niet meer zelfstandig uitgevoerd worden. Bij COVID-19 ligt de oorzaak van beperkingen bij ADL ook vaak aan de dyspneu en/of angst voor dyspneu. Dyspneu is een van de meest voorkomende klachten bij COVID-19 en werkt inactiviteit in de hand.

DYSPNEU
Het verschil tussen COVID-19-patiënten en longpatiënten is het plotselinge ontstaan van de dyspneu. COVID-19-patiënten zijn niet gewend om kortademig te zijn en/of te worden van vanzelfsprekende activiteiten zoals lopen of iets uit een kast pakken. Ze moeten meer bewust nadenken bij het doen van activiteiten, om
dyspneu te voorkomen. Denk hierbij aan de handelingssnelheid, het aantal activiteiten per dag en adem- en rustpauzes.
Dyspneu kan hinderlijk zijn en is soms beangstigend. Vaak speelt dyspneu pas op na een activiteit, waardoor de dyspneu de patiënt kan overvallen. Een juiste ademhaling en houding kunnen helpen de dyspneu op te vangen.3,4 Hierbij is van belang dat de patiënt weet wat hij kan doen aan de ademhaling en welke houdingen hij kan aannemen en/of juist moet proberen te vermijden.
Dyspneu kan zowel in rust als bij inspanning optreden. Vanwege de dyspneu heeft men de neiging vooral te willen inademen, waardoor er het risico van hyperventilatie bestaat. Het is belangrijk het accent op de
De 'pursed lip'-ademhaling (pursed lip breathing: PLB) gaat als volgt:
• Adem in door de neus of mond.
• Adem uit met getuite lippen alsof u een kaarsje laat flakkeren.
• Leg de nadruk op de uitademing, deze moet langer zijn dan de inademing.
uitademing te leggen. De techniek die we toepassen kan zowel bij inspanning als in rust worden toegepast en heet de 'pursed lip breathing'- (PLB-)techniek.3,4
Houdingen en activiteiten
Behalve het toepassen van de PLB-techniek om de dyspneu op te vangen, is het advies een houding aan te nemen waarbij de hulpademhalingsspieren worden ingezet. Bij steunen op de armen worden de schouders ‘vast’gezet en gaan spieren werken als hulpademhalingsspieren.3,4 Dit maakt de ademhaling minder zwaar. Verder is het belangrijk bewust na te denken over de activiteit. Het is goed te weten welke activiteiten tot geringe en welke tot hevige dyspneu leiden.
Adviezen ter voorkóming van dyspneu:
één activiteit tegelijk uitvoeren; dus niet praten en lopen tegelijk;
– een inspannende activiteit en/of handeling opdelen;
– voldoende rust en/of adempauzes inlassen;
de adem niet vastzetten bij inspanning;
de PLB-techniek toepassen.
Adviezen bij een dyspneuaanval:
– de PLB-techniek toepassen;
– de nadruk leggen op de uitademing;
– een houding laten aannemen waarbij de hulpademhalingsspieren worden ingezet.
Slijm oftewel sputum kan zorgen voor een obstructie in de luchtwegen, waardoor ademhalen bemoeilijkt wordt en dyspneu kan ontstaan.4
De verpleegkundige kan:
dit signaleren;
de patiënt instrueren en begeleiden bij het verminderen ervan;
– eventueel andere disciplines (laten) inschakelen, zoals de fysiotherapeut.
Extra alertheid is nodig bij activiteiten waarbij:
• het uithoudingsvermogen meespeelt, bijvoorbeeld lopen;
• kracht én uithoudingsvermogen worden aangesproken, bijvoorbeeld traplopen;
• de borstkas buigt en/of draait, bijvoorbeeld bukken;
• het evenwicht een rol speelt, bijvoorbeeld naar iets reiken;
• er boven het hoofd en/of de schouders wordt gereikt, bijvoorbeeld iets uit een keukenkastje pakken;
• er de neiging is de adem vast te houden, bijvoorbeeld bij concentratie op een activiteit.
ademhaling met krachtig hoesten (5x)
normale ademhaling (10x)
ademhaling met huffen (5x)
ademhaling met getuite lippen (5x)
Bij dyspnoe door sputum kan het bronchiaal toilet (= het reinigen van de grote luchtwegen) bij Covid19 patiënten, verlichting geven). Er zijn verschillende ademhalingstechnieken om de grote luchtwegen te reinigen. Deze ademhalingstechnieken zorgen ervoor dat het sputum in de longen loskomt, vervoerd wordt en vervolgens opgehoest kan worden. Een van de bekendste technieken is de ACB-techniek: 'active cycle of breathing'techniek (figuur 1). Deze techniek wordt al langer bij longpatiënten toegepast.
Soms is een patiënt te zwak om de ademhalingstechnieken uit te voeren en het sputum zelf op te hoesten. In die situatie kan het sputum uit de bovenste en onderste luchtwegen verwijderd worden met behulp van een uitzuigkatheter. Dit is een voorbehouden handeling die alleen door daartoe bevoegde/bekwame verpleegkundigen mag worden uitgevoerd.5
Bewust worden van (zware) activiteiten en toepassen van de juiste ademhaling bij dyspneu, helpen meer controle te krijgen over de dyspneu en de (beweging) angst. Ook het kunnen ophoesten van eventueel aanwezig sputum kan hierbij helpen.
In een periode van ziekte en herstel kan eten een groot probleem zijn, onder andere door een gebrek aan eetlust, smaakveranderingen en/of misselijkheid. Klachten, zoals diarree of overgeven, kunnen er ook voor zorgen dat belangrijke voedingsstoffen verloren gaan. Voor een goed werkend afweersysteem, behoud van spiermassa en uithoudingsvermogen is het eten van voldoende energie- en eiwitrijk voedsel van belang.6 Herstel, na bijvoorbeeld een COVID-19-infectie, kost het lichaam veel energie. Bij herstel is een energie- en eiwitrijk dieet daarom nog belangrijker dan ‘normaal’.
• Stap 1. In- en uitademen: rustig 5× diep in- en uitademen, probeer uit te ademen met de lippen getuit.
• Stap 2. Huffen: krachtig 5× uitademen met open mond en open keel, alsof u een raam beslaat.
• Stap 3. Hoesten: in de ellenboog.
Minder vaak en minder gevarieerd eten kan tevens tot gewichtsverlies leiden en afname van spiermassa, waardoor ook de conditie verslechtert. We spreken van ‘een slechte voedingstoestand’ als het gewicht als volgt gedaald is:
binnen één maand meer dan 5%; of
meer dan 10% in het afgelopen halfjaar.7
In dat geval is begeleiding van een diëtist geïndiceerd.
Tijdens de opname in het ziekenhuis is er vaak al gestart met een energie- en eiwitrijk dieet om het spiermassaverlies tegen te gaan.1,6 Om voeding extra energie en eiwit te laten bevatten, kan het volgende worden geadviseerd:
– Zorg voor ten minste zes maaltijden per dag.
– Kies voor eiwitrijke voedingsmiddelen zoals zuivelproducten, kaas, vlees(waren), vis, ei, noten en vleesvervangers.
Eet dubbel (hartig) beleg op brood.
Eet pap en zuivel bij de maaltijden.
– Zorg voor een grotere portie vlees of vis bij de warme maaltijd.
Indien vaste voedingsmiddelen tegenstaan (zoals brood of beschuit), adviseer dan gebruik van vloeibare voeding zoals pap, kwark, vla en yoghurt.7
Bij een doorgemaakte COVID-19-infectie kan eten ook veel moeite kosten door kortademigheid en vermoeidheid. Het kan helpen de patiënt
bewust rustig te laten eten; en/of
tussendoor voor pauzes te laten zorgen om te kunnen doorademen en/of eten door te slikken.
Bij blijvende voedingsproblemen en/of gewichtsverlies is het verstandig in de thuissituatie voor extra begeleiding van een diëtist te zorgen. Mocht de patiënt nog geen diëtist hebben, dan kan hiervoor contact opgenomen worden met een diëtist in de buurt (http://www. nvdietist.nl.)
BEWEGEN
Behalve onvoldoende intake leidt inactiviteit tot spierkrachtverlies. Spierkrachtverlies kan leiden tot functieverlies en heeft een negatieve invloed op de kwaliteit van leven vanwege beperkingen in de algemene
dagelijkse levensverrichtingen (ADL).2 Activiteiten, zoals wassen, aankleden, lopen, eten, kunnen moeilijker en soms helemaal niet meer zelfstandig uitgevoerd worden.
Bij volledige bedrust treedt er per dag al 1% tot 5% spierkrachtverlies op, wat neerkomt op soms wel een kilo per dag.810 Om het negatieve effect van bedrust en inactiviteit te voorkomen, wordt er vaak in het ziekenhuis al met oefeningen gestart.
In het St. Antonius Ziekenhuis worden hiervoor de zogeheten beweegplannen ingezet. Deze zijn er op drie niveaus;
1. liggend
2. zittend
3. staand.
Patiënten worden zo al tijdens hun opname gestimuleerd en geadviseerd om actief te blijven en hun conditie en spiermassa zoveel mogelijk op peil te houden.

Herstel kan afhankelijk van de leeftijd en het ziektebeloop na een opname en/of inactiviteit tijd nodig hebben. Activiteiten die voorheen vanzelfsprekend waren, kunnen dan als zwaar worden ervaren door een afname van conditie en spierkracht. Bewegen zal meer energie kosten en kan zorgen voor kortademigheid, spier- en gewrichtspijn. De belasting zal moeten worden aangepast aan de belastbaarheid.
Met andere woorden: de activiteiten die voorheen vanzelfsprekend waren, moeten nu worden opgedeeld en/of op een rustiger tempo worden uitgevoerd. Bij
plotselinge ziekte en/of inactiviteit is deze gedragsverandering moeilijk. Veelal is er de neiging activiteiten op de oude manier te willen uitvoeren, soms tot frustratie aan toe. Als dat het geval is, wordt er vaak maar helemaal niet meer bewogen.
Dit zet een negatieve vicieuze cirkel in gang: – van inactiviteit naar minder uithoudingsvermogen en spierkracht en spiermassa,
waardoor er functieverlies ontstaat,
dat weer leidt tot minder bewegen, verminderde eetlust en nog meer inactiviteit.
Om de belastbaarheid te vergroten, de oude activiteiten te kunnen hervatten, moét er echter bewogen worden en dat zal energie kosten.
Bewustwording van het belang van bewegen is belangrijk voor het herstel. Motivatie hangt samen met bewustwording en met succeservaringen. Adviseer daarom meer te focussen op wat wél gaat, dan op wat niet gaat. Het gaat er niet om hoe snel of wanneer er bewogen wordt, het gaat er om dát er bewogen wordt. Het aantal rustpauzes en/of het tempo is van minder belang.
Adviezen ter ondersteuning
– Zorg voor een dagschema: wissel rustmomenten af met actieve momenten.
Adviseer om zoveel mogelijk uit bed te zijn: met eten aan tafel.
Adviseer om activiteiten zoveel mogelijk zelf te doen; lukt de activiteit niet in één keer, deel de activiteit op en/of las rustmomenten in.
De volgende disciplines kunnen worden ingeschakeld in de thuissituatie:
fysiotherapeut. Een fysiotherapeut in de eerste lijn kan aan huis komen voor verdere begeleiding. Spelen kortademigheidsklachten een rol, dan wordt aangeraden een gespecialiseerde (long)fysiotherapeut in te schakelen. Dit kan via de huisarts die de regie heeft of rechtstreeks door de wijkverpleegkundige. Voor het zoeken van een fysiotherapeut in de buurt, zie: https://defysiotherapeut.com/.
In het St. Antonius Ziekenhuis geeft de fysiotherapeut onder andere adviezen en een voeding- en beweegfolder mee vanuit het ziekenhuis.1
Daarnaast worden adviezen meegegeven door middel van een QR-code. Deze zijn in de thuismonitoring app verwerkt en zichtbaar voor de patiënten.4 Via de bijgevoegde QR-codes kunnen er presentatie- en instructievideo’s worden bekeken over de adviezen hoe om te gaan met kortademigheid en het ophoesten van sputum.
• Mevrouw Van de Boeg is meer dan 5% afgevallen binnen een maand en dus spreken we van 'een slechte voedingstoestand'.
• Er is een indicatie voor begeleiding van een diëtist.
• Patiënte heeft last van dyspneu door sputum en bij inspanning; zij zal moeten leren omgaan met benauwdheid en het ophoesten van sputum.
• Mevrouw heeft baat bij het krijgen van adviezen bij het doen van activiteiten.
• Er is een indicatie voor begeleiding van de fysiotherapeut. Er wordt gestart met spierversterkende oefeningen en oefenen met traplopen.
• Er is verwachtingsmanagement nodig. Mevrouw Van de Boeg zal zich bewust moeten worden van de huidige situatie en uitleg moeten krijgen over wat nodig is om weer op haar oude niveau te komen, zodat ze haar motivatie om te bewegen behoudt.
• Er wordt een dagschema met patiënte opgesteld, waarbij zij in elk geval met de maaltijden uit bed is en dagelijks een stukje met de rollator gaat lopen.
• Zij krijgt het advies activiteiten en rustmomenten af te wisselen, maar de activiteiten wel te blijven uitvoeren, desnoods in delen opgedeeld.
– diëtist: voor begeleiding bij voeding;
ergotherapeut: bij problemen met de opbouw van de activiteiten;
maatschappelijk werker en de POH-GGZ: voor hulp bij vastlopen op psychisch vlak;
– logopedist: wanneer een patiënt zich vaak verslikt.
Uiteenlopende factoren spelen bij deze patiëntencategorie een rol. Een klacht is nooit een opzichzelfstaand probleem en voor herstel is het van belang alle aspecten in kaart te brengen.
Het belang van een multidisciplinaire aanpak bij deze patiëntencategorie staat buiten kijf. Er is nog geen evidence-based richtlijn beschikbaar voor de nazorg voor COVID-19-patiënten in de thuissituatie. Wel is er een richtlijn beschikbaar voor de nazorg van patiënten binnen de medisch-specialistische revalidatie en geriatrische revalidatiezorg.11 ■
1. St. Antonius Ziekenhuis. Voeding & beweging bij COVID-19 (https://www.antoniusziekenhuis.nl/sites/default/files/pdf/ rev_29advoeding_beweging_bij_covid19.pdf?cb=1631783094).
2. Parlevliet JL, MacNeil-Vroomen JL, Bosmans JE, et al. Determinants of health-related quality of life in older patients after acute hospitalisation. Neth J Med. 2014;72:41625
Overige literatuur vindt u op www.nurseacademyot.nl.
Diepveneuze trombose en longembolie zijn twee uitingen van hetzelfde probleem. Beide aandoeningen worden samen veneuze trombo-embolie (VTE) genoemd.1 Bij VTE raakt een ader verstopt van waaruit stolsels kunnen losschieten. Een longembolie of trombosebeen kan het gevolg zijn. Sluit een bloedstolsel een slagader af, dan is er sprake van arteriële trombose en kan het gevolg een hartinfarct of herseninfarct zijn. Dit kan ook leiden tot perifeer arterieel vaatlijden (PAV). Juiste diagnostiek en behandeling zijn van groot belang.2
LEERDOELEN
Na het lezen van dit artikel:
• weet u wat diepveneuze trombose en longembolie zijn;
• kent u de pathofysiologie van diepveneuze trombose en longembolie;
• kunt u klachten en symptomen van veneuze trombotische embolie herkennen;
• kent u de behandeling van VTE in de eerste lijn;
• kunt u vroegtijdig complicaties bij DVT herkennen;
• kunt u als verpleegkundig specialist uw leiderschap inzetten om de kennis en betrokkenheid van uw directe collega’s met betrekking tot DVT en longembolie te vergroten.
TREFWOORDEN
trombose, diepveneuze trombose, longembolie, VTE
1 STUDIEPUNT
DIEPVENEUZE TROMBOSE
Diepveneuze trombose (DVT) aan de onderste extremiteiten wordt ook wel trombosebeen genoemd. Deze aandoening kent de volgende twee verschijningsvormen:
1. kuitvenetrombose;
2. proximale ileofemorale trombose in de venen van het bovenbeen, de lies of het bekken.
Een kuitvenentrombose verloopt nagenoeg symptoomloos. De proximale ileofemorale trombose gaat gepaard met veel klachten en heeft een ernstiger beloop.
Meestal ontwikkelt een DVT zich eerst in de kuitvenen en breidt zich daarna proximaal uit. Tijdige diagnostiek is daarom van groot belang.2
Wist u dat:
• ongeveer 30.000 mensen per jaar te maken krijgt met een veneuze trombose;
• dit iedere elf minuten één persoon is;
• trombose een van de belangrijkste doodsoorzaken is waaraan één op de vier Nederlanders overlijdt;
• één tot drie van de 1000 inwoners in Nederland diepveneuze trombose ontwikkelt (DVT);
• trombose veel invloed heeft op de patiënt en de maatschappij; zoals hoge zorg- en maatschappelijke kosten ten gevolge van ziekteverzuim en arbeidsongeschiktheid.1
Een DVT kan secundair of idiopathisch zijn.
Is de DVT het gevolg van een risicofactor dan spreekt men van secundaire DVT, zoals: (gips)immobilisatie, een recente operatie, trauma aan het been, oestrogeengebruik (wel of niet in combinatie met progestagenen), maligniteit, zwangerschap/ kraamperiode.
Er is sprake van idiopathische DVT als er geen of andere dan eerdergenoemde risicofactoren aanwezig zijn.1
Bij DVT is er vaak een glanzend, oedemateus, warm en pijnlijk been te zien dat ietwat rood of cyanotisch van kleur is. De diagnose is echter soms lastig te stellen.2



DVT en longembolie kunnen niet alleen op basis van een anamnese en lichamelijk onderzoek met zekerheid vastgesteld worden. Als hulpmiddel wordt er daarom gebruikgemaakt van beslisregels waarmee zowel het risico op DVT als longembolie berekend kan worden (tabel 1 en 2).

2 Beslisregel longembolie (Wells).3
















3 aanwezigheid maligniteit
Daarnaast wordt de D-dimeer bepaald. D-dimeer is een verbinding afkomstig van een bloedstolsel en is alleen in het bloed aanwezig als er sprake is van een stolsel of als er een stolsel is geweest. D-dimeer komt vrij als het bloedstolsel wordt afgebroken. Deze deeltjes verschij-
nen binnen één uur na het ontstaan van onder andere DVT/ longembolie.4
Tabel 3 geeft een overzicht van de belangrijkste risicofactoren en hun gewicht, uitgedrukt in oddsratio.5 Bij zwangere en kraamvrouwen, patiënten met klachten die langer dan dertig dagen bestaan en patiënten die antistollingsmedicijnen gebruiken mogen de beslisregels voor DVT en longembolie niet worden gehanteerd. Deze patiënten moeten bij verdenking van een DVT in ieder geval worden verwezen naar de eerste lijn voor verder onderzoek.1
Bij elk vermoeden van DVT moet met behulp van deze tabellen bekeken worden welke risicofactoren voor trombose aanwezig zijn. Componenten die een verhoogd risico op een longembolie met zich meebrengen, zijn alle af te leiden uit de trias van Virchow, namelijk factoren die van invloed zijn op:
1. de vaatwand;
2. het bloedstromingspatroon;
3. de samenstelling van het bloed zelf.
BELANGRIJKSTE SYMPTOMEN VAN EEN LONGEMBOLIE
• plotseling optredende kortademigheid
• pijn bij zuchten en hoesten
OVERIGE SYMPTOMEN VAN EEN LONGEMBOLIE
• hartkloppingen
• flauwvallen
• zwelling en pijn in het been
• het opgeven van bloed
• benauwdheid
• bleke gelaatskleur
• transpireren
• pijn op de borst
• lichte stijging van de lichaamstemperatuur
• plotseling ontstane prikkelhoest7
Afhankelijk van de score verwijst de huisarts de patiënt naar het ziekenhuis voor verdere diagnostiek, omdat voor de bevestiging van een DVT of longembolie beeldvormend onderzoek essentieel is.
Complicaties
Tabel 3 Risicofactoren VTE.
Belangrijke risicofactoren (oddsratio ≥ 10)
• fractuur (voornamelijk heup, bekken en femur)
• vervanging van heup- of kniegewricht
• grote operatie
• groot trauma
• beschadiging aan de rugwervels
Matige risicofactoren (oddsratio 2-9)
• artroscopie van de knie
• centraal veneuze lijnen
• chemotherapie
• hartfalen of respiratoire insufficiëntie
• hormonale therapie
• maligniteit
• verlamming na CVA
• zwangerschap en kraambed
• eerder doorgemaakte VTE
• trombofilie of belaste familieanamnese
Zwakke risicofactoren (oddsratio < 2)
• langer dan 3 dagen bedlegerig
• immobiliteit in zittende positie (autoreis/ vliegreis)
• hogere leeftijd (> 40 jaar)
• laparoscopische ingreep
• obesitas
• varices
Als gevolg van DVT kan er door het losraken van een deel van een stolsel uit de ader een longembolie ontstaan. Via de bloedstroom komt het stolsel in het hart terecht. De longslagader voert het zuurstofarme bloed van de rechter ventrikel naar de longen, waar het zuurstof opneemt. Het zuurstofrijke bloed gaat normaal gesproken via de longader naar de linker boezem en wordt vanuit de linker ventrikel weer rondgepompt door het lichaam. Bij een embolie raakt de longader of -slagader echter verstopt, waardoor er minder bloed stroomt naar die delen van de long die achter het stolsel liggen. Daardoor kan er minder zuurstof opgenomen worden uit de ingeademde lucht. Hoe hoger in de vertakking de longembolie zit, hoe groter dat deel is en hoe groter het tekort aan zuurstof wordt.
VERSCHIJNSELEN VAN PTS 2
• jeuk, kramp, tintelingen in het been
• een vermoeid en zwaar been
• oedeem
• eczeem
• spataderen
• veneuze claudicatio
• een dunne, glimmende huid
• witte verkleuringen van de huid
• open been
Daardoor treedt benauwdheid op en moet het hart harder werken om genoeg bloed door de long te kunnen pompen. Een longembolie kan in verschillende delen van de long aanwezig zijn en de bloedprop kan groot of klein zijn. Er kunnen een of meerdere vertakkingen van de longslagader worden afgesloten. In één op de tien gevallen volgt na een longembolie ook een longinfarct. Dit ontstaat doordat een deel van het longweefsel zelf geen bloed en zuurstof krijgt, waardoor dit afsterft als het te lang duurt. Bij een embolie die blijft steken op de plaats waar de longslagaderstam zich splitst in de linker en rechter longslagader wordt van een ruiterembolie gesproken, die onmiddellijk tot de dood kan leiden.6
Een longembolie kan dus levensbedreigend zijn en is dan ook een ingrijpende gebeurtenis die angst en verdriet kan veroorzaken.6
De klachten die optreden bij een longembolie kunnen lijken op de symptomen die ook optreden bij onder andere een
hartinfarct;
ontsteking van de longvliezen;
klaplong;
longontsteking.
Deze aandoeningen behoren dan ook tot de differentiële diagnostiek.7
• De verpleegkundig specialist (VS) stelt methodisch en systematisch een diagnose op basis van anamnese en aanvullend onderzoek.
• De VS indiceert, organiseert en verleent verpleegkundige en geneeskundige behandeling op basis van klinisch redeneren.
• Daarnaast moet de VS leiderschap inzetten om de kennis en betrokkenheid van directe collega’s met betrekking tot VTE te vergroten door het opzetten en geven van scholingen.
Bij forse verdikking van het been ten gevolge van een DVT kan een andere complicatie ontstaan. De circulatie van de huid kan in gevaar komen door de zwelling, met als gevolg huidnecrose. Op de langere termijn kan hierdoor een posttrombotisch syndroom ontstaan (PTS).4 Van de patiënten die een DVT hebben gehad ontwikkelt 2050% een PTS. Bij dit syndroom zijn de kleppen in de aders beschadigd, wat kan leiden tot ontstekingen.
Behandeling
Bij de behandeling van een DVT moet worden gestreefd naar het voorkómen van een longembolie en dat er zich op de langere termijn een PTS ontwikkelt.4
Een DVT aan de onderste extremiteiten kan in de eerste lijn behandeld worden.
De behandeling bestaat uit:
– het starten met laagmoleculairgewichtheparine (LMWH);
instellen op anticoagulantia;
preventieve maatregelen om PTS te voorkomen.
Het dragen van therapeutische elastische kousen wordt geadviseerd om de zwelling te behandelen.
– Indien er sprake is van oedeem, zal er gestart moeten worden met zwachteltherapie (initiële behandeling).
Bij geringe zwelling kan worden volstaan met een steunpantykous of een dubbel compressief buisverband. Als er geen zwelling meer aanwezig is, wordt er een therapeutische elastische kous (klasse 3) aangemeten.
Om een PTS te voorkómen, worden de kousen twee jaar gedragen. Na één jaar kan er gekeken worden of het been slank blijft zonder therapeutische elastische kousen. De patiënt kan deze kous blijven dragen als dit minder klachten geeft.1
Een DVT kan in de eerste en moet soms in de tweede lijn worden behandeld.
Indicaties voor het behandelen van een patiënt met
DVT in de tweede lijn zijn:1
verdenking longembolie;
jonger dan 18 jaar of een gewicht onder 50 kg;
BMI boven 50 kg/m2 of een gewicht boven de 150 kg;
zwangerschap en kraamtijd;
– nierinsufficiëntie;
– vaak voorkomen van diastolische bloeddruk boven de 120 mmHg;
psychosociale oorzaken die thuisbehandeling belemmeren;
– aanzienlijk verhoogd risico op ernstige bloeding; – aanwezigheid/ behandeling van maligniteit in de afgelopen twaalf maanden; – terugkerende DVT.
Het is tot dusver bekend dat ongeveer de helft van de patiënten op de intensive care ten gevolge van COVID een longembolie ontwikkelt. Dit zijn zowel grote als microstolsels in de longblaasjes. Op de verpleegafdeling ontstaat dit bij 10% van de patiënten. Het is waarschijnlijk dat veel patiënten ook (tijdelijk) trombose in benen of armen ontwikkelen, hoewel er hierover nog geen harde cijfers bekend zijn. Ook hart- en herseninfarcten kunnen bij corona vaker voorkomen. De exacte oorzaak hiervan is nog niet helemaal duidelijk. Een oorzaak zou kunnen zijn – behalve dat mensen met een infectie per definitie al een vergrote kans hebben op trombose door immobiliteit, infectiestoffen in het bloed en de aanwezige infuuslijnen – dat het virus zelf inwerkt op de bloedstolling, waardoor trombose wordt bevorderd. Hoe dit proces precies werkt, wordt op dit moment wereldwijd onderzocht. In Nederland is de Dutch Covid & Thrombosis Coalition (DCTC) een initiatief van de Trombosestichting waaraan alle Nederlandse UMC’s en grote ziekenhuizen deelnemen.
Van mensen die een uitgebreide trombose hebben gehad, bijvoorbeeld in de benen, de arm, in de buikholte of in de longen, is bekend dat zij nog langdurig met restklachten kunnen kampen. Het kan ook zijn dat mensen die als gevolg van COVID thuis ziek zijn geweest (maar niet naar het ziekenhuis hoefden) trombose ontwikkeld hebben in bijvoorbeeld de longen, zonder dat dit is gediagnosticeerd. De patiënt kan daardoor lang klachten van kortademigheid en benauwdheid houden. Het effect van de omikronvariant met betrekking tot trombose is nog niet volledig bekend.
Bij enkele vaccins is in een aantal gevallen een zeer zeldzame vorm van trombose als bijwerking gezien. De oorzaak van deze trombose, die vaccine-induced immune thrombotic thrombocytopenia (VITT) of trombose- en trombocytopeniesyndroom(TTS) wordt genoemd, is een heftige reactie van het immuunsysteem tot vier weken
na toediening van het vaccin van AstraZeneca of Janssen. Deze vorm van trombose kan leiden tot een laag aantal bloedplaatjes (trombopenie) door vorming van antistoffen tegen plaatjesfactor 4 (PF4) van de trombocyt. Het gevolg is trombose op zeldzame plekken, vooral in de hersenen (sinustrombose). Hierbij gaat het dus om een andere vorm van trombose, waarvoor ook een andere behandeling wordt ingezet namelijk het toedienen van immuunglobulines en een nietheparineachtig anticoagulans.8
NAZORG
Het lichaam heeft veel tijd nodig om een stolsel op te ruimen. Een stolsel kan niet altijd volledig worden opgeruimd: het kan verkalken en worden ingekapseld. Beweging is heel belangrijk na het doormaken van trombose. Dit stimuleert de bloedsomloop, en dat stimuleert weer de aanmaak van nieuwe bloedvaatjes soms zelfs door het stolsel heen, en draagt zo bij aan herstel. Het oplossen van het stolsel en de vorming van nieuwe vaatjes verlopen vaak gelijktijdig en kosten tijd. Er is zeker drie maanden of langer voor nodig. Hoewel beweging het herstel stimuleert, kan dit in het begin heel pijnlijk en zwaar zijn. Het moet onder begeleiding worden opgebouwd met behulp van een beweegprogramma, om overbelasting te voorkomen. Stoppen met roken is hierbij van groot belang, omdat roken de aanmaak van nieuwe bloedvaten belemmert. Dit geldt ook voor rook uit open haarden en vuurkorven. Gezonde voeding met veel groenten en volkorenproducten, en weinig bewerkte suikers draagt bij aan het herstel van bloedvaten en de vorming van nieuwe bloedvaten. Professionele ademhalingstherapie kan belangrijk zijn voor mensen die trombose in de longen hebben gehad.9 ■
Met dank aan J. Dethmer, huisarts, Huisartsenpraktijk Noorderlicht voor de waardevolle aanvullingen.
1. Nederlands Huisartsen Genootschap. NHG-Standaard Diepe veneuze trombose en longembolie (in herziening 2021) (https:// richtlijnen.nhg.org/standaarden/diepveneuze-trombose-enlongembolie#volledige-tekst-kernboodschappen).
2. Trombosestichting Nederland, 2021 (https://www. trombosestichting.nl/trombose/wat-is-trombose).
3. Wells PS, Hirsh J, Anderson DR, et al. Accuracy of clinical assessment of deepvein thrombosis. Lancet 1995;345:132630.
4. Kitslaar P. Klinische zorg rondom de vaatpatiënt. Houten: Bohn Stafleu van Loghum; 2007.
5. Nederlands Tijdschrift voor Geneeskunde. Klinische les acute longembolie; Een wolf in schaapskleren. 2012;156:A3675.
6. Longfonds. Longembolie, 2021 (https://www.longfonds.nl/).
Overige literatuur vindt u op www.nurseacademyot.nl.
Intimiteit en seksualiteit zijn belangrijke onderdelen van het leven, ook voor mensen met dementie die in het verpleeghuis wonen, en hun partners. Het blijkt echter vaak een taboeonderwerp, waarbij verschillende perspectieven van belang zijn. In dit artikel wordt binnen het biopsychosociaal model gekeken vanuit het perspectief van de bewoner, partner, zorg-, medisch en paramedisch medewerker.
TINEKE ROELOFS, GZ-psycholoog, MIJZO (organisatie voor ouderenzorg), Waalwijk; Academische Werkplaats Ouderen, TRANZO, Tilburg University, Tilburg
KARIEN WATERSCHOOT, promovenda, Academische Werkplaats Ouderen, TRANZO, Tilburg University, Tilburg
KATRIEN LUIJKX, Academische Werkplaats Ouderen, TRANZO, Tilburg University, Tilburg
LEERDOELEN
Na het lezen van dit artikel:
• weet u dat intimiteit en seksualiteit belangrijke aspecten van het leven zijn en blijven, die beïnvloed worden door verschillende biopsychosociale factoren;
• kent u de belangrijkste barrières die mensen ervaren in het beleven van intimiteit en seksualiteit in het verpleeghuis;
• hebt u kennisgemaakt met een aantal praktische handreikingen om intimiteit en seksualiteit binnen de eigen organisatie bespreekbaar te maken, en bewoners en hun partners te ondersteunen in een prettige beleving.
TREFWOORDEN
intimiteit, seksualiteit, dementie, psychogeriatrie
1 STUDIEPUNT
Casus Casus 1 Mevrouw Berends
Mevrouw Berends is 94 jaar en woont nu een halfjaar in een kleinschalige psychogeriatrische woongroep. Ondanks dat ze soms wat excentriek uit de hoek kan komen, lijkt ze het wel erg naar haar zin te hebben. Ze gaat graag naar verschillende activiteiten.
Het team krijgt ermee te maken dat mevrouw tijdens de ochtendzorg masturbeert. Wanneer het incontinentiesysteem wordt losgemaakt, begint ze eigenlijk direct. Het team vindt het heel vervelend. Ze bespreken het met elkaar in de overdracht, en komen er van elkaar achter dat het niet uitmaakt wie de ochtendzorg voor zijn rekening neemt. Over de levens- en liefdesgeschiedenis van mevrouw weet het team niet zoveel. Wel is bekend, dat ze nooit getrouwd is geweest en haar hele leven als verpleegkundige in het ziekenhuis heeft gewerkt. Omdat het team alleen uit
vrouwen bestaat, en mevrouw dit dus ‘alleen’ bij de vrouwelijke zorgmedewerkers doet, doet het verhaal de ronde dat ze misschien lesbisch is.
Op een gegeven moment vindt de EVV’er het genoeg geweest en maakt het bespreekbaar bij de arts en psycholoog. Deze mevrouw is ontremd in haar seksualiteit, en het verzorgen is helemaal niet prettig zo. Verschillende collega’s willen mevrouw ook liever niet meer verzorgen.
Meneer Machielsen heeft een halfjaar geleden de moeilijke beslissing moeten nemen om zijn vrouw Narda te laten opnemen in een verpleeghuis. Thuis voor haar zorgen lukte niet meer. Hij heeft het lang volgehouden, samen met zijn dochters, thuiszorg en dagbehandeling ging het nog erg lang goed. Toen Narda in de nacht ongeveer vijf keer uit bed kwam om te plassen, maar ook op zoek ging naar haar ouders, en haar echtgenoot niet meer sliep, was het snel op. Meneer Machielsen bezoekt zijn vrouw iedere dag, het liefst twee keer. Als het mooi weer is, neemt hij haar mee naar buiten. Samen lopen ze een rondje, kijken naar de bloemen. Hij is dankbaar dat hij dit nog met haar kan beleven. Hij voelt zich vaak wel ongemakkelijk in de huiskamer. Wanneer hij Narda ophaalt, vliegt ze hem om de hals en begint hem direct te zoenen. Hij zou haar genegenheid best willen beantwoorden, maar hij ziet de andere bewoners en het personeel kijken… Hij neemt haar dan maar snel mee de woonkamer uit, maar is tegelijkertijd bang dat Narda zich afgewezen voelt. Met wie zou hij dit kunnen bespreken? Wat is er eigenlijk normaal in zo’n verpleeghuis?
INTIMITEIT EN SEKSUALITEIT BIJ OUDEREN
Intimiteit en seksualiteit zijn belangrijke aspecten van het leven, ook als mensen ouder worden.1 Uit Neder-
lands onderzoek uit 2017 blijkt dat 51% van de ouderen boven de 70 aangeeft in het voorafgaande halfjaar seks te hebben gehad met een partner.2 De definitie die ieder individu zelf aan zijn of haar intieme en seksuele leven geeft, is sterk afhankelijk van de individuele beleving. We gaan steeds beter begrijpen dat een positieve invulling van de intieme en seksuele beleving op een positieve manier kan bijdragen aan de kwaliteit van leven,3 ook op latere leeftijd.
Het ouder worden gaat met veranderingen gepaard die ook de beleving van intimiteit en seksualiteit raken.
Ten eerste zijn er verschillende biologische factoren die direct of indirect de invulling van deze beleving raken. Hierbij kan gedacht worden aan de direct seksuele fysiologie, zoals bij vrouwen door een vermindering van oestrogeenniveaus en bij mannen het verminderd gevoelig worden van de penis.4
Ook (chronische) ziekten, die bij ouderen vaker voorkomen, en behandeling hiervoor kunnen invloed hebben op de beleving van seksualiteit.4 Zo is bekend dat bepaalde antihypertensiva en cholesterolverlagers een negatieve invloed hebben op de mogelijkheid tot het krijgen van verlangen en erectie- of opwindingsstoornissen kunnen veroorzaken. Ook van verschillende soorten antidepressiva is bekend dat ze een negatieve invloed hebben op het kunnen ervaren van verlangen in het algemeen. Een over-
zicht van medicatie die invloed heeft op seksualiteit is te vinden op https://www.seksindepraktijk.nl/ themas/ziekte-en-beperking/invloed-medicijnen.
– Op psychologisch vlak speelt het taboe rondom seksualiteitsbeleving op oudere leeftijd een rol in de maatschappij en ook bij individuen zelf.5,6 Oudere mensen kunnen aangeven dat intimiteit en seksualiteit voor hen niet meer van belang is: ‘omdat ze daar te oud voor zijn’.
– Ten slotte vinden er verschillende veranderingen op sociaal vlak plaats. Of het nu gaat om ziekte of overlijden van een partner, het vinden van een nieuwe partner of het verhuizen van een partner naar een zorginstelling, al deze sociale ‘levensomstandigheden’ kunnen vanzelfsprekend de invulling van intimiteit en seksualiteit veranderen.
Hoewel dementie soms ook ontstaat op jongere leeftijd, zijn de meeste mensen die dementie krijgen ouder dan 65 jaar. Als het specifiek gaat over de fysieke invloed die dementie heeft op (romantische) intimiteit en seksualiteit, zijn daar helaas nog maar weinig studies naar gedaan. De belangrijkste aspecten die bij dementie, naast het reguliere verouderingsproces, van invloed kunnen zijn op intimiteits- en seksualiteitsbeleving lijken voornamelijk psychologisch en sociaal van aard. Het niet meer kunnen opslaan of vergeten van informatie, maar ook desoriëntatie in tijd, plaats en persoon

en ontremming bijvoorbeeld. Op sociaal vlak verandert er ook veel, waarbij bijvoorbeeld de ‘gezonde’ partner voor de partner met dementie moet zorgen. Dit heeft logischerwijs invloed op de relatie tussen beiden.7
Wanneer de afhankelijkheid vanwege verergering van dementie toeneemt en de draaglast de draagkracht van het steunsysteem (de thuissituatie) overstijgt, is een verhuizing naar het verpleeghuis onvermijdelijk. Dit verpleeghuis heeft een duale functie: voor mensen met dementie (hierna bewoners) is het hun thuis, maar voor (zorg)medewerkers is het een werkplek. Deze mix van functies leidt niet zelden tot ethische dilemma’s, zeker als het over de invulling van intimiteit en seksualiteit gaat. Tekenend hiervoor is dat zichtbare uitingen van een behoefte aan intimiteit of seksualiteit door zorgmedewerkers ervaren worden als seksueel (probleem) gedrag. Professioneel omgaan met intiem en seksueel gedrag wordt als zeer lastig ervaren.
Deze ethische dilemma’s gelden eens te meer nu er de afgelopen jaren een paradigmaverschuiving heeft plaatsgevonden. Waar vroeger sprake was van een ‘medisch model’, waarbij gezondheid en veiligheid belangrijke doelstellingen waren, wordt de zorg momenteel steeds meer ‘persoonsgericht’.8 Dit houdt in dat de bewoner als mens als geheel (holistisch) wordt gezien en het behouden of verbeteren van de kwaliteit van leven de belangrijkste doelstelling is. De relatie die een individuele zorgmedewerker met een individuele bewoner heeft en de kwaliteit van deze relatie krijgen in dit paradigma (model) een centrale rol.9 De focus op kwaliteit van leven betekent echter ook dat intimiteitsen seksualiteitsbeleving daarbij hoort en dus een aspect van de zorgverlening wordt, waardoor professioneel handelen ten aanzien van intimiteit en seksualiteit noodzakelijk is.10
Wanneer mensen met dementie in een verpleeghuis wonen, neemt de afhankelijkheid van anderen toe, ook door de manier waarop de zorg in het verpleeghuis is ingericht.11 Bewoners wonen in verschillende vormen van groepswoningen. Dit zorgt niet alleen voor veiligheid en haalbaarheid van zorgverlening, maar ook voor een sterke reductie van privacy en mogelijkheid tot autonomie. Uit onderzoek naar de beleving van bewoners met dementie en hun partners blijkt dat ze zeker behoefte hebben aan liefde, intimiteit en seksualiteit.5,12,13 Hierin staat het ‘samenzijn’ voor de meeste mensen centraal. Bewoners met dementie en hun partners zijn hierin, logischerwijs, net zo divers als mensen zonder dementie; wij allemaal dus.
Om de specifieke wensen en behoeften van mensen goed te kunnen interpreteren, zijn kennis van de levens- en liefdesgeschiedenis van mensen erg belangrijk. De algemene levensgeschiedenis is vaak wel (deels) bekend bij medewerkers in de zorg, maar er wordt meestal weinig aandacht besteed aan de liefdesgeschiedenis en de relatie van bewoners:
Is er bijvoorbeeld iets bekend over de relatie met de partner?
Hebben ze altijd alles samengedaan, of leidden ze heel sterk hun eigen leven?
– Is deze partner de eerste partner, of niet?
– Was de bewoner nog seksueel actief, voordat hij of zij in het verpleeghuis kwam wonen?
Deze vragen zijn helaas ook niet altijd door het oude steunsysteem te beantwoorden, mensen hadden voor de opname natuurlijk ook een privéleven.
Ook de invulling van het ‘samenzijn’ in het verpleeghuis blijkt nog niet zo eenvoudig. Bewoners en hun partners beschreven op drie verschillende vlakken barrières op dit gebied.14
– Ten eerste werden er praktische belemmeringen omschreven. Hierbij kan gedacht worden aan een gedeelde badkamer of de afwezigheid van een tweepersoonsbed. Er zijn momenteel verschillende praktische oplossingen voor bijvoorbeeld het eenpersoonsbed te bestellen. Dit moet dan wel bekend zijn bij verzorgenden, ergotherapeuten of familie. Verder blijven er natuurlijk praktische obstakels in het samen kunnen zijn, zoals het ontbreken van een privéruimte buiten de slaapkamer.
Ten tweede worden barrières benoemd als het gaat om privacy. Hierbij gaat het om in het oog springende barrières, bijvoorbeeld het idee dat alle verzorgenden van een woongroep een loper van alle deuren hebben of dat er een elektronisch waarschuwingssysteem (laser) op de kamer van de bewoner geplaatst is. Als het over privacy gaat, gaat het echter vooral om gevoel. Voor het beleven van intimiteit en seksualiteit is een andere mate van (gevoel van) privacy nodig, dan bijvoorbeeld voor het samen op de bank zitten en tv-kijken. Door de inrichting van het verpleeghuis, waarbij veelal sprake is van groepswoningen, met een gezamenlijke ruimte en eigen slaap-woonkamer, is het niet eenvoudig om dit gevoel van privacy groot genoeg te laten zijn voor fysieke intimiteit en seksualiteit.
Ten slotte worden barrières ervaren in de communicatie. Bewoners, maar vooral echtgenoten ervaren het als gemis dat over hun relatie, en de invulling van intimiteit of seksualiteit, niet gesproken wordt. Het zelf initiëren van het gesprek kan voor beide partijen lastig zijn.
Vanuit het perspectief van de medewerkers is het verpleeghuis een werkplek. Dit geldt voor alle mensen die er werken, zoals teammanagers, artsen, psychologen, maar zeker ook voor alle zorgmedewerkers die directe zorg verlenen.
Bewoners van een verpleeghuis zijn voor bijna alles afhankelijk van de zorg van de medewerkers; ook voor het signaleren en ondersteunen als het gaat over intimiteit en seksualiteit. Uit onderzoek is bekend dat medewerkers een (redelijk) positieve houding hebben ten opzichte van seksuele behoeften van bewoners,15 maar dat het daadwerkelijke gedrag ook ongemakkelijke gevoelens en zorgen oproept.16 Dit komt deels omdat medewerkers het regelmatig lastig vinden om te bepalen waar het seksuele gedrag vandaan komt.17
Wordt het veroorzaakt door de dementie of past het bij de persoon en het leven van de bewoner voorafgaand aan de dementie? Om toch, met vertrouwen, te kunnen reageren, doen medewerkers soms aannames. Bijvoorbeeld op basis van eigen normen of sociale percepties. Zo worden mannen vaker als actieve verleiders gezien,17 en hun seksuele gedrag wordt veel vaker meegenomen in behandelplannen dan bij vrouwen.18

Nu er steeds meer persoonsgericht gewerkt wordt, is de zorgrelatie tussen de directe zorgmedewerker en de bewoner ook belangrijker. (Ongewenst) intiem, maar met name seksueel gedrag kan zorgrelaties uit balans brengen. Dit gaat niet zozeer om specifiek gedrag, als wel om het gevoel van de zorgmedewerker de controle in een situatie te verliezen. Om hiermee om te gaan kan een zorgmedewerker (steeds meer) afstand nemen of juist een extra stap zetten om de relatie te versterken. Op de korte termijn kan dit helpen om door te gaan met de zorgverlening, maar op de langere termijn kunnen zorgmedewerkers hier last van krijgen. Om intimiteit en seksualiteit een plek te geven, dient er dus ook veel aandacht te zijn voor de behoeften en grenzen van medewerkers. Helaas komt het thema nog maar weinig aan de orde in opleiding, training, richtlijnen en beleid van organisaties. In onderzoek werden echter ook grote verschillen gezien tussen organisaties, en zelfs afdelingen. Een veilige sfeer binnen het team werd als een vereiste gezien om met seksueel gedrag om te gaan. Zelfreflectievaardigheden werden eveneens genoemd.17
Om intimiteit en seksualiteit een plaats te geven in de zorg, is het belangrijk
dat het onderwerp enige bekendheid krijgt binnen de eigen organisatie. De teams van verzorgenden maken intiem en seksueel gedrag waarschijnlijk mee in de dagelijkse zorg, maar hoe hiermee om te gaan is een lastige afweging. Er kan hiervoor beleid opgesteld worden, maar papier is vaak geduldig en in lang niet elke organisatie vindt ook daadwerkelijk implementatie van beleid plaats.
mogelijke behoeften te signaleren, maar ook gespreksvaardigheden en ondersteuning van een multidisciplinair team zijn noodzakelijk om medewerkers te ondersteunen om het gesprek over intiem en seksueel gedrag aan te gaan en bewoners uiteindelijk de ruimte te geven intimiteit en seksualiteit te beleven zoals zij dat graag willen.
Er zijn tegenwoordig steeds meer ‘producten’ en toepassingen ter ondersteuning van intieme en seksuele beleving in het verpleeghuis. Hierbij kan gedacht worden aan een duobed, of andere hulpmiddelen.19 In een multidisciplinair team zou de ergotherapeut in dit geval de aangewezen discipline zijn om met vragen rondom praktische aanpassingen aan de slag te gaan.
Privacy is een lastig aspect, dat zorgmedewerkers heel anders kunnen ervaren dan de bewoners en hun partners. Als het gaat om de invulling van intimiteit en
seksualiteit telt het gevoel van de bewoners en hun partners echter het zwaarst.14 Ieder verpleeghuis is verschillend ontworpen en ingedeeld. Soms hebben bewoners alleen de beschikking over een slaapvertrek, waar alleen plaats is voor een bed. In andere verpleeghuizen hebben mensen een woonkamer en slaapkamer ineen. Meestal hebben de zorgmedewerkers van alle ruimtes waar mensen met dementie wonen een sleutel. Ook wordt er vaak gebruikgemaakt van elektronische alarmering, wat voor de bewoners kan voelen alsof ze bekeken worden.14 Er zijn steeds meer initiatieven in het land om hierin stappen te zetten. Een voorbeeld is een deurhanger, of een ‘niet storen’bordje.
Intimiteit en seksualiteit is voor de meeste mensen een gevoelig thema, en dus is daarover communiceren voor veel medewerkers en ouderen niet eenvoudig. In sommige organisaties wordt het gestimuleerd het onderwerp direct bij opname te bespreken; het is echter de vraag of bewoners en hun partners daar op dat moment aan toe zijn.
Het PLISSIT-model20 (permission, limitated information, specific suggestion and intensive therapy) kan gebruikt worden om het gesprek vorm te geven. De eerste stap in dit model is erg belangrijk om in het achterhoofd te houden: toestemming vragen om intimiteit en seksualiteit te bespreken. Het is van groot belang mensen ook de mogelijkheid te bieden ‘nee’ te zeggen.
Daarnaast is het goed om als (zorg)medewerker te oefenen met het spreken over intimiteit en seksualiteit. Jezelf bewust zijn van je eigen normen en waarden, wat je zelf spannend vindt om te benoemen of te bespreken en ook daarin dicht bij jezelf te blijven zijn belangrijk om het gesprek überhaupt te laten plaatsvinden. Een mogelijkheid om hiermee, in je team, te oefenen is het spel InTEAM.21 Dit spel is ontwikkeld op basis van wetenschappelijk onderzoek. Momenteel is er een analoge en digitale versie beschikbaar (https:// mensgerichteouderenzorg.nl/onderwijs/spelinteam/). ■
Casus 1 Mevrouw Berends (vervolg)
Tijdens een teamoverleg werd duidelijk dat mevrouw Berends bijna 24 uur per dag een gesloten incontinentiesysteem aanhad. Alleen tijdens het zorgmoment werd dit wat langer afgedaan, en was dit dus de enige mogelijkheid voor haar om te masturberen. Het team geeft mevrouw nu buiten het zorgmoment de tijd om te masturberen, waardoor ze het tijdens de zorg niet meer doet.
De EVV’er van meneer Machielsen heeft hem nu een aantal keren zien schrikken als zijn vrouw hem om de hals vliegt. Zij hebben Narda leren kennen als een lieve en ‘knuffelige’ vrouw, ze zijn dus eigenlijk niet zo verbaasd dat zij dit met haar man doet. De EVV’er vindt het heel lastig om dit te bespreken, ze wil meneer Machielsen niet nog meer in verlegenheid brengen.
1. World Health Organization. Working definition of sexuality. Geraadpleegd via Sexual and Reproductive Health and Research (SRH) (who.int) op 6 augustus 2021.
2. Graaf H de, Wijsen C. Seksuele gezondheid in Nederland. Onderzoek. (Seksuele gezondheid in Nederland – Rutgers). Utrecht: Rutgers; 2017.
3. Syme ML, Cohn TJ, Stoffregen S, et al. 'At My Age…': Defining Sexual Wellness in Mid and Later Life. J Sex Res. 2019 Sep;56(7):83242.
4. Gianotten W. Late-Life Sexuality. In: Lew-Starowicz M, Giraldi A, Krüger T, editors. Psychiatry and Sexual Medicine. Cham: Springer; 2021. p. 43755.
5. Bauer M, Fetherstonhaugh D, Tarzia L, et al. ‘I always look under the bed for a man’. Needs and barriers to the expression of sexuality in residential aged care: the views of residents with and without dementia. Psychology & Sexuality 2013 Sep;4(3):296309.
6. Sinković M, Towler L. Sexual aging: A systematic review of qualitative research on the sexuality and sexual health of older adults. Qual Health Res. 2019 Jul;29(9):123954.
7. Alzheimer Nederland. Wanneer je partner dementie heeft. Geraadpleegd via https://www.dementie.nl/omgaan-metdementie/zorgen-voor-je-naaste-en-jezelf/zorgen-voor-jenaaste/wanneerjepartnerdementieheeft op 6 augustus 2021.
8. Kogan AC, Wilber K, Mosqueda L. Person-Centered Care for Older Adults with Chronic Conditions and Functional Impairment: A Systematic Literature Review. J Am Geriatr Soc. 2016 Jan;64(1):e17.
9. Fazio S, Pace D, Flinner J, et al. The Fundamentals of PersonCentered Care for Individuals With Dementia. Gerontologist 2018 Jan 18;58(Suppl 1):S109.
10. Jonge HM de. Programma Kwaliteit Verpleeghuiszorg Thuis in het Verpleeghuis. ’s Gravenhage: Tweede Kamer der Staten Generaal; 2018 Apr; p. 6. Report No.: 31765318. Geraadpleegd via Programmaplan kwaliteit verpleeghuizen | Tweede Kamer der StatenGeneraal op 10 september 2021.
11. Rijnaard MD, Hoof J van, Janssen BM, et al. The Factors Influencing the Sense of Home in Nursing Homes: A Systematic Review from the Perspective of Residents. J Aging Res. 2016 May 23;2016:6143645.
Overige literatuur vindt u op www.nurseacademyot.nl.
Overmatig alcoholgebruik pleegt een grote aanslag op het menselijk lichaam. Alcohol kan ernstige somatische complicaties geven zoals leverfalen, schade aan het maag-darmstelsel en cardiovasculaire problemen. Bij lichamelijk onderzoek kunnen somatische complicaties worden opgespoord met inschatting van de ernst, om behandeling van alcoholgerelateerde stoornissen integraal uit te voeren.
LEERDOELEN
Na het lezen van dit artikel:
• kent u de lichamelijke gevolgen van overmatig alcoholgebruik;
• kent u de indicatiecriteria voor lichamelijk onderzoek;
• kunt u de belangrijke onderdelen noemen van lichamelijk onderzoek bij overmatig alcoholgebruik;
• kunt u als verpleegkundig specialist uw leiderschap inzetten om de kennis en betrokkenheid van uw directe collega’s met betrekking tot lichamelijk onderzoek bij overmatig alcoholgebruik te vergroten;
• kent u als verpleegkundig specialist uw verantwoordelijkheid bij het uitvoeren of nalaten van lichamelijk onderzoek.
TREFWOORDEN
lichamelijk onderzoek, inspectie, percussie, auscultatie, palpatie, problematisch alcoholgebruik, leverstigmata
1 STUDIEPUNT
Verpleegkundige diagnostiek en behandeling vinden integraal plaats; dat wil zeggen, dat er voortdurend samenhang is tussen sociale, psychische en somatische factoren. In de GGZ en verslavingszorg is het belangrijk ook somatische factoren voldoende in kaart te brengen en te integreren in de behandeling. Somatische screening kan een indicatie geven voor het uitvoeren van lichamelijk onderzoek, met als doel oriëntatie op mogelijke pathologie, of lichamelijke pathologie aan te tonen of uit te sluiten.1
Als aanvulling op de anamnese is het nodig om juist bij alcoholafhankelijkheid een uitgebreid lichamelijk en neurologisch onderzoek te doen. De stoornis gaat namelijk vaak samen met somatische comorbiditeit en leidt tot zorgmijdend gedrag, waardoor lichamelijke
problemen vaak lang aanwezig kunnen zijn.2 Alcohol is voor meer dan 200 ziekten een oorzakelijke factor.3 Bij overmatig alcoholgebruik komen vooral veel voor:3 – gastro-intestinale aandoeningen (leververvetting en -cirrose);
aandoeningen van het zenuwstelsel;
longaandoeningen;
cardiovasculaire aandoeningen.
Freek, 61 jaar, drinkt al 30 jaar overmatig alcohol. De laatste jaren drinkt hij een fles sterke drank per dag. Freek heeft enkele keren zelfstandig getracht met alcohol te stoppen en kreeg daarbij een insult en een delier. Hij is bekend met ernstige leverfunctiestoornissen, chronische pancreatitis, hypertensie, hartfalen, COPD en slaapapneu. Hij voelt zich steeds zieker worden. Hij wil zich niet ‘dooddrinken’ en uit daarom de wens om te stoppen met alcoholgebruik. Vanwege de somatische problemen is ambulante detoxificatie niet verantwoord. Daarom wordt hij door de huisarts verwezen voor klinische detoxificatie.2 De VS voert het opnamegesprek en doet lichamelijk onderzoek.
Via een uitgebreide anamnese, met aandacht voor eerdere en actuele klachten en behandeling brengt de VS de (ernst van de) somatische toestand in kaart. Belangrijke informatie hierover volgt uit:4
– de voedingstoestand (BMI en sterke toe- of afname in de afgelopen periode, aanwijzingen voor ascites (ophoping van vocht in de buikholte));
overgewicht door hoge calorische intake, maar ook
Lichamelijk onderzoek start al bij de kennismaking. Het gangpatroon, opvallende gedragingen of tekenen van pijn zijn stof om verder op door te vragen. De mate van ziek-zijn en de bewustzijnstoestand worden eveneens in deze eerste fase beoordeeld.
Vervolgens worden de vitale parameters als temperatuur, bloeddruk, pols, ademfrequentie, saturatie, lengte en gewicht bepaald.
Het is gebruikelijk om hierna het lichaam per regio te onderzoeken. De VS houdt een vaste volgorde aan in het onderzoek, zodat routine kan worden verkregen. De VS start bij het hoofd en de hals en onderzoekt vervolgens thorax, buik en extremiteiten.
Observatie (zoals kleur of ademhaling) levert belangrijke en vaak cruciale gegevens op. Inspectie vindt plaats met de ogen, oren en soms met de neus.
Sommige geuren zijn karakteristiek, zoals foetor hepaticus (zoete, weeïge, fecale, zogenoemde ‘lijklucht’ bij ernstig leverfalen) of acetongeur bij ketoacidose (bij tekort aan insuline om glucose te verbranden, gaat het lichaam over op vetverbranding, hierbij komen ketonen vrij).3,5
Met een losse pols wordt met de hamervinger zacht op het interfalangeale gewricht van de middelvinger getikt. De trilling die hiermee wordt veroorzaakt in de onderliggende weefsels, levert een hoorbare toon op.
• Deze toon kan muzikaal zijn (tympanie) wanneer de wand van een hol orgaan onder spanning staat door gas, zoals de darmen.
• Lucht in de longen zorgt voor een sonore percussietoon, die korter, lager en luider is.
ondergewicht en vitaminedeficiënties door malabsorptie (opname van te weinig voedingsstoffen uit voeding);
een insufficiënt (niet toereikend) dieet.
De verpleegkundig specialist (VS):
dient er alert op te zijn dat oedeem en ascites ondervoeding kunnen maskeren;5
is verder alert op tekenen van letsels door ongevallen (littekens, wonden, hematomen);
verzamelt informatie over mogelijke collaps, blackouts, regelmatige ongevallen of fracturen als gevolg van alcoholintoxicatie of eventueel neurologische problemen als gevolg van problematisch alcoholgebruik;
signaleert een erythemateus en oedemateus gezicht (zie kader Leverstigmata); dit kan samenhangen met overmatig alcoholgebruik.
• De percussietoon wordt meer gedempt wanneer het onderliggende weefsel minder luchthoudend is, zoals de lever.
• Als het geluid nog korter en zachter is, wordt het ‘mat’ genoemd.
AUSCULTATIE
Met behulp van een stethoscoop kan geluisterd worden naar geluiden afkomstig uit het lichaam. Het is van belang de geluiden apart te beluisteren en te benoemen. De volgorde hiervan is:
• eerst harttonen, daarna bijgeluiden (souffle);
• eerst ademgeruis, dan bijgeluiden (crepitatie, rhonchi of pleurawrijven).
Behalve de thorax worden bloedvaten en darmgeruis beluisterd. Soms zijn geluiden zonder stethoscoop te horen, zoals het klikken van een kunstklep van het hart of een zeer luide souffle. Auscultatie is ook van belang bij het bepalen van de bloeddruk.
PALPATIE
Palpatie bestaat uit:
• oppervlakkige, oriënterende palpatie;
• diepe oriënterende of begrenzende palpatie.
• onderzoek op: - compressiepijn; - slagpijn; - kloppijn.
Het wordt uitgevoerd met de vingers van de hand, de vlakke hand (op de buik) of bimanueel.
Pijn is bij palpatie een belangrijk gegeven. Daarom wordt gestart met oppervlakkige palpatie. De VS let op de gelaatsuitdrukking van de patiënt tijdens palpatie van de buik. Loslaatpijn kan een indruk geven van peritoneale prikkeling. Hierna kan voorzichtig diepe palpatie worden uitgevoerd, bijvoorbeeld om de grootte van de lever te schatten.5
– let op huidafwijkingen als ‘spider’naevi, erythema palmare en rood gezicht (zie kader Leverstigmata), die worden gezien wanneer veel en langdurig alcohol wordt gebruikt en met lichamelijk onderzoek zijn op te sporen.4
Freek heeft pijnklachten in zijn rechter been en heup na een val in de douche enkele dagen geleden. De VS ziet recente hematomen op buik en benen. Verder valt zijn fors obese buik op en perifeer fors oedeem aan beide enkels. BMI is 34,6, bloeddruk is 130/85 en de pols 120.
De verhoogde bloeddruk en pols kunnen wijzen op alcoholonthoudingsverschijnselen. Freek heeft last van coördinatiestoornissen en een alcoholfoetor, die door de VS geduid
worden als intoxicatieverschijnselen vanwege een aanwezige bloedalcoholconcentratie (BAC) van 2,34. Het bewustzijn is ongestoord.
Mensen die langdurig alcohol gebruiken, hebben vier keer zo vaak neurologische afwijkingen. De volgende neurologische symptomen kunnen voorkomen:
alcoholgeïnduceerde cerebellaire ataxie (coördinatiestoornissen);
– syndroom van Korsakow (ernstige geheugen- en uitvoeringsstoornissen);
– alcoholische polyneuropathie (gevoelsstoornissen in met name handen en voeten).5
Acute en ernstige thiaminedeficiëntie kan leiden tot het syndroom van Wernicke, een vaak ernstig neurologisch beeld, met een kenmerkende trias van symptomen:
1. oogbewegingsstoornissen;
2. loopstoornissen (ataxie);
3. verwardheid.
Bewustzijnsproblemen, zoals bij hepatische encefalopathie (zie kader) kunnen kenmerkend zijn voor neurologische schade door alcohol. Een beoordeling van het bewustzijn of bewustzijnsdaling is ook belangrijk om mogelijke intoxicatieverschijnselen te kunnen interpreteren. De mate van bewustzijnsdaling kan worden gemeten met de Eyes, Motor reaction en Verbal reaction (EMV-)score oftewel de Glasgow Coma Scale (GCS), waarbij scores worden gegeven aan:
openen van de ogen (E-score);
motorische reactie aan de armen (M-score);
– verbale reacties (V-score).
De oriëntatie wordt achtereenvolgens getest in:
tijd (dag, maand, jaar);
plaats;
persoon.
De VS noteert in plaats van ‘gestoord’ wat de patiënt precies heeft geantwoord, zodat de ernst ook achteraf beter kan worden bepaald.7
Overmatig alcoholgebruik geeft een verhoogd risico op hart- en vaatziekten zoals:
hypertensie;
CVA;
coronairlijden;
hartritmestoornissen.4
Wanneer de lever niet meer in staat is gifstoffen als ammoniak (door darmbacteriën geproduceerd) uit het bloed te verwijderen, kan ammoniak de hersenen binnendringen. Dit leidt tot een aantasting van de hersenfuncties (zoals bewustzijn). De prognose is afhankelijk van het moment van inzetten van de behandeling.3,8
GRADERING HEPATISCHE ENCEFALOPATHIE8
Stadium verschijnselen:
1. geringe verwardheid, euforie of depressie, concentratiestoornissen, prikkelbaarheid, gestoord dag-en-nachtritme;
2. sufheid, lethargie, inadequaat gedrag, persoonlijkheidsveranderingen, wisselend gedesoriënteerd zijn;
3. veelal slapend maar wekbaar zijn, onbekwaam in het uitvoeren van opdrachten, gedesoriënteerd zijn in tijd en plaats, amnesie, spraakstoornissen;
4. coma.
Door middel van auscultatie van het hart kunnen de eerste en tweede harttoon worden onderscheiden. Een mogelijk derde en vierde harttoon zijn meestal pathologisch.
Geruisen (souffles) ontstaan wanneer er wervelingen zijn in de bloedstroom (bijvoorbeeld bij obstructies).
RESPIRATOIR
Bij overmatig alcoholgebruik is de kans op een pneumonie drie keer zo groot, vaak veroorzaakt door verslikking als gevolg van het dempende effect van alcohol, in combinatie met veelvoorkomende refluxklachten.3 Pneumonieën kunnen leiden tot de ontwikkeling van COPD in combinatie met roken en de toxische effecten van alcohol (en metabolieten) op het longweefsel.3
– De longen worden in ieder geval onderzocht met inspectie, percussie en auscultatie.
Cyanose of trommelstokvingers kunnen aanwijzingen zijn voor longaandoeningen.
Ook kunnen mogelijk opgezette halsvenen, de huid en ademhaling geïnspecteerd worden.
– Percussie wordt uitgevoerd om de longgrenzen te kunnen bepalen en aanwijzingen voor afwijkingen te kunnen opsporen.
Bij auscultatie wordt ademgeruis beoordeeld op:
• karakter;
• luidheid;
• verhouding in tijdsduur van inspirium en exspirium. Normaal (vesiculair) ademgeruis wordt bij gezonde volwassenen over alle longvelden gehoord. Daarnaast wordt de aanwezigheid van bijgeluiden (zoals ronchi of crepitaties) beoordeeld.9
Freek is bekend met hypertensie, hartfalen, COPD en slaapapneu, waarvoor hij medicatie gebruikt. De VS voert auscultatie van het hart uit en hoort daarbij een eerste (S1) en een tweede harttoon (S2). Er zijn geen souffles waarneembaar.
Bij auscultatie van de longen is verminderd ademgeruis waarneembaar, wat kenmerkend kan zijn voor de vastgestelde COPD.
De hoogste mortaliteit van alle somatische aandoeningen door overmatig alcoholgebruik wordt veroorzaakt door de gevolgen voor het gastro-intestinaal systeem. Leveraandoeningen worden veroorzaakt door geleidelijke achteruitgang van de lever:
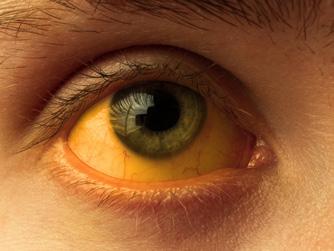
door bilirubinestapeling ontstaat icterus;
afsterving van levercellen leidt tot verminderde bloeddoorstroming;
– daardoor kan portale hypertensie ontstaan;
– dit kan weer kan leiden tot oesofagusvarices en ascites.
Acuut nierfalen kan optreden bij afname van de nierdoorbloeding. Bij chronisch alcoholgebruik is het risico op gastro-intestinale kanker drie tot vier keer zo groot. Acute of chronische pancreatitis komt zeven keer zo vaak voor en geeft klachten van (soms hevige) buikpijn.3
De ontblote buik kan het beste onderzocht worden in de volgorde:
– inspectie




– auscultatie
– percussie











– palpatie.
Door te eindigen met palpatie, kan de patiënt geleidelijk wennen aan de aanrakingen van de onderzoeker.
ICTERUS
Icterus is een gele verkleuring van de huid, slijmvliezen en sclera (oogwit), doordat bilirubine zich ophoopt in de weefsels als gevolg van hyperbilirubinemie (als eerste te zien aan de sclera en best waarneembaar in daglicht!).
Casus Freek (vervolg)Aanwezigheid van vocht in de peritoneale holte in de buik, waardoor de buik opzwelt (zie kader Opsporen van ascites).
FLAPPING TREMOR
Bij leverinsufficiëntie kan een fladderbeweging van de hand in het polsgewricht worden waargenomen als de hand wordt gestrekt met de handrug naar boven. Deze positie kan door de patiënt niet worden gehandhaafd en flexie en extensie wisselen elkaar abrupt en zonder herkenbaar ritme af.
‘SPIDER’-NAEVI
Bij leverziekten kunnen vooral in het gezicht en op de bovenste lichaamshelft centrale arteriolen met radiair verlopende takjes ('spider'-naevi) worden waargenomen. Wanneer met een puntig voorwerp op het centrale rode puntje wordt gedrukt, kan aangetoond worden dat sprake is van een 'spider'-naevus, want de takjes verdwijnen dan.
Inspectie van de buik omvat:11
huid en navel;
lokale of diffuse zwellingen;
ademhalingsbewegingen;
– zichtbare peristaltiek of pulsaties.
Bij inspectie van de huid van de buik kunnen in enkele gevallen rondom de navel uitgezette venen van een caput Medusae (zie kader Leverstigmata) zichtbaar zijn. Veel vaker komen echter voor
– exantheem (huiduitslag); – 'spider'-naevi; – littekens.
Cullensymptoom (blauwe kleur rond navel) of greyturnersymptoom (verkleuring van de zij) kan duiden op (chronische) pancreatitis.
Een uitpuilende navel kan wijzen op gasophoping of ascites. Bij ophoping van vrij vocht in de buik spreekt men van ascites (zie kader Opsporen van ascites). De flanken zijn dan vaak uitgezet. Om veranderingen in de omvang van de buik te objectiveren, kan de onderzoeker op meerdere momenten de omtrek op navelhoogte met een meetlint bepalen. Lokale zwellingen kunnen ontstaan bij sterke vergroting van lever, milt, nieren of abdominale tumoren.
Bij inspectie van de buik is de ademhaling eveneens van belang. Oppervlakkige of geheel of gedeeltelijk opgeheven buikademhaling, kan wijzen op peritoneale prikkeling (vanwege scherpe pijn, die erger wordt bij aanraken, bewegen of hoesten).
CAPUT MEDUSAE
Gekronkelde varices op de buikwand vanuit de navel bij portale hypertensie.
TROMMELSTOKVINGERS/ HORLOGEGLASNAGELS
Verbreding en verdikking van de vingertoppen.
ERYTHEMA PALMARE
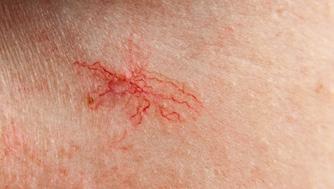
Rode handpalmen die bij leverproblemen hyperoestrogenemie veroorzaken door verhoogde aanmaak en verminderd metabolisme van oestrogenen in de lever.
GYNAECOMASTIE
Borstvorming bij mannen, eveneens veroorzaakt door hyperoestrogenemie.
TESTISATROFIE
Verschrompeling van de weefsels in één of beide zaadbal(len) door hyperoestrogenemie.
Auscultatie van de buik heeft als doel afwijkende geruisen op te sporen die afkomstig zijn van het gastrointestinale stelsel of de grote buikarteriën. Bij auscultatie van de darmen volstaat het om steeds op één vaste plaats, bijvoorbeeld nabij de navel, te luisteren, waarbij de VS let op de kwantiteit en kwaliteit. De kwantiteit wordt aangeduid met:
afwezig
spaarzaam
normaal
levendig.
De kwaliteit met:
normaal
hoogklinkend
gootsteengeruis.
Normale darmgeruisen kunnen sterk variëren in intensiteit, klanksamenstelling, en frequentie waarmee ze optreden. De VS luistert vier tot vijf minuten, voordat zij eventueel ‘afwezige darmgeluiden’ kan vaststellen.
lever
colon transversum (horizontale deel van de dikke darm)
peritoneale holte
maag
buikvlies
dunne darm
De arteriën in de buik kunnen worden beluisterd op de aanwezigheid van souffles. Auscultatie van de lever behoort niet tot het standaard lichamelijk onderzoek.11
Door percussie van de buik kan de VS niet-luchthoudende organen (zoals lever en milt), tumoren, vrij vocht en gashoudende darmen van elkaar afgrenzen. Bij buikpijnklachten kan met percussie een voorzichtige eerste inschatting gemaakt worden van de ernst en globale locatie van de pijn. Percussie kan worden ingedeeld in: – oriënterende (verkennende) percussie; – begrenzende percussie.
De VS begon met een verkennende, slangvormige percussie over Freeks gehele buik. De percussietoon was ‘tympanitisch’ (bij gas in maag of darm) tot enigszins ‘gedempt’ (bij maag- en darminhoud), wat werd aangeduid als ‘wisselende tympanie’. Na deze verkennende percussie volgde de begrenzende percussie van lever, milt en blaas.
Bij palpatie van de buik wordt onderscheid gemaakt tussen:
oriënterende;
oppervlakkige;
diepe palpatie.
vloeistof in de peritoneale holte (ascites)
Om met percussie ascites op te sporen kan de patiënt in rugligging worden onderzocht. Het vocht zakt daarbij naar de flanken uit. Vanwege de gashoudende darmen is rondom de navel meestal een tympanitische percussietoon te horen. Wanneer de VS van het hoogst liggende punt naar beneden en lateraal percuteert, kan de overgang naar de ascites worden afgegrensd. Daarna draait de patiënt naar de linker- of rechterzijde, waardoor de ascites naar de laagste buikhelft zakt. De percussietoon verandert van gedempt in de bovenste buikhelft, naar tympanitisch in de onderste buikhelft. Deze verandering in toon wordt shifting dullness (verschuivende demping) genoemd.11
Oppervlakkige palpatie is bedoeld om de patiënt te laten wennen aan de onderzoekende handen, maar is ook van belang om de spierspanning te beoordelen. Actieve spierspanning is vaak het gevolg van angst voor pijn of onrust of een reactie op koude handen en kan verminderen wanneer de patiënt wordt afgeleid. Passief spierverzet is het gevolg van lokale of gegeneraliseerde prikkeling van het peritoneum parientale (deel van het buikvlies dat de binnenkant van de buikholte bekleedt en gevoelig is voor pijn vanwege de vele zenuwuiteinden).
observatie
algemene indruk bewustzijn, intoxicatie- of onthoudingsverschijnselen (trillen, lallende spraak, onzekere gang, psychomotore vertraging of agitatie, ernstig zweten, braken)
lichamelijk onderzoek
algemeen lengte, gewicht, BMI, buikomvang, icterus, koorts, alcoholfoetor, foetor hepaticus
hoofd-halsgebied kayser-fleischerring, oedemateus gezicht, pupilafwijkingen, oogbewegingsstoornissen, dysfagie, dysartrie
tractus circulatorius bloeddruk, pols, auscultatie hart, palpitaties, oedeem, caput Medusae
tractus respiratorius inspectie, auscultatie en percussie longen, longgrenzen, ademhaling (frequentie, hulpspieren)
tractus digestivus inspectie, auscultatie en palpatie buik, levergrootte, milt
tractus urogenitalis testisatrofie, gynaecomastie
tractus locomotoris trommelstokvingers, verlamming ledematen
centraal zenuwstelsel motoriek en coördinatie (loop- of evenwichtsproblemen), tremoren (flapping tremor), reflexen, vibratiesensibiliteit
endocrien schildklier, zweten
huid kleur, conditie (turgor, littekens, hematomen, 'spider'-naevi), erythema palmare, rood gezicht, cullensymptoom of grey-turnersymptoom, hemorragische diathese (versterkte bloedingsneiging), huiduitslag
Bij diepe palpatie zoekt de VS naar abnormale weerstanden. Structuren die onder normale omstandigheden vaak voelbaar zijn, zijn: – het colon descendens (delen van het colon die van linksboven naar linksonder in de buik lopen); – en/of sigmoideum (het laatste S-vormige darmdeel dat overgaat in het rectum);
de darmlissen;
bij diepe inspiratie de onderrand van de lever.
Bij magere mensen zijn boven de navel vaak pulsaties van de aorta te voelen.
Palpatie van de lever richt zich primair op het opsporen van een vergroting van de lever. Daarnaast wordt ook geprobeerd om consistentie, aard van het oppervlak en pijnlijkheid te beoordelen. Bij een vergrote lever is de onderrand meestal stomper en de consistentie vaster. Er kan sprake zijn van cirrose bij een korrelige, vaste lever. Meestal is de lever dan echter verkleind en niet te palperen.11
De VS begon met oppervlakkige palpatie met haar dominante hand, door systematisch alle buikregio’s voorzichtig te verkennen, waarbij zij bij Freek navraag deed naar eventuele pijn (ze startte met de plek die hier het verst van verwijderd was).
Aansluitend voerde de VS diepe oriënterende palpatie uit met twee handen, waardoor zij zich met de dominante hand kon concentreren op het voelen en de andere hand werd gebruikt om extra druk te geven bij de dikke buik en het vinden van weerstanden. Vervolgens probeerde de VS met haar onderzoekende hand de lever te palperen, die pijnlijk en palpabel bleek. De VS registreerde haar bevindingen in het elektronisch patiëntendossier als beginmeting van de opname voor detoxificatie van alcohol.
De VS behoort met haar deskundigheid in staat te zijn om op basis van de bevindingen:
verder door te vragen;
aanvullende acties bij lichamelijk onderzoek uit te (laten) voeren;
– laboratoriumbepalingen te doen; of – door te verwijzen.
Volledige en eenduidige dossiervoering is het uitgangspunt bij goede zorgverlening. Het format voor lichamelijk onderzoek bij overmatig alcoholgebruik in tabel 1 kan als handvat dienen bij de uitvoering ervan. Punten die aandacht behoeven bij de doelgroep, zijn erin opgenomen. Op indicatie kunnen zaken worden toegevoegd. ■
De verpleegkundig specialist is als regiebehandelaar verantwoordelijk voor de uitgevoerde behandelonderdelen en dus ook het mogelijk nalaten van somatische screening. Daarnaast kan zij als medebehandelaar een deelbehandeling somatiek uitvoeren onder regie van de psychiater of verslavingsarts. De VS is, afhankelijk van competenties en vaardigheden, toegerust om lichamelijk onderzoek uit te voeren.
1. Federatie medisch specialisten. Psychiatrische diagnostiek. Geraadpleegd via https://richtlijnendatabase.nl/richtlijn/ psychiatrische_diagnostiek/somatisch_onderdeel_ psychiatrische_diagnostiek.html op 24 maart 2021.
2. Resultaten scoren. Richtlijn Detoxificatie van psychoactieve middelen. Geraadpleegd via https://www.resultatenscoren.nl/ data/upload/Publication/files/richtlijndetoxificatievanpsychoactieve-middelenverantwoord-ambulant-ofintramuraaldetoxificerenrichtlijndetoxificatie2017.pdf op 24 maart 2021.
3. Franken I, Schellekens A, Brink W van den. Somatische comorbiditeit en verslaving. In: Franken I, Brink W van den, Schellekens A. Handboek verslaving. 2e druk. Amsterdam: Boom uitgevers. p. 445-59.
4. NHG-Standaard Problematisch alcoholgebruik. Geraadpleegd via https://richtlijnen.nhg.org/standaarden/problematischalcoholgebruik op 24 maart 2021.
5. NHG-Standaard Ondervoeding. Geraadpleegd via https://www. nhg.org/sites/default/files/content/nhg_org/uploads/ ondervoeding.pdf op 24 maart 2021.
6. Kooter AJ. Inleiding lichamelijk onderzoek. In: Jongh TOH, Daelmans HEM, Dekker MJ (red). Fysische diagnostiek: uitvoering en betekenis van het lichamelijk onderzoek. 2e druk. Houten: Bohn Stafleu van Loghum; 2015. p. 919.
7. Meer JWM van der, Meer J van der, Linthorst G, et al. Het neurologisch onderzoek. In: Meer JWM van der, Meer J van der, Linthorst G (red). Anamnese en lichamelijk onderzoek. 8e druk. Houten: Bohn Stafleu van Loghum; 2016. p. 185205.
8. Nederlandse Vereniging van Maag-Darm-Leverartsen. Richtlijn Acuut leverfalen. Geraadpleegd via https://www.mdl.nl/sites/ www.mdl.nl/files/richlijnen/RichtlijnAcuutleverfalenDEFBoekvormvanZuiden.pdf op 24 maart 2021.
9. Jongh TOH de, Iwema J, Tio RA, et al. Thorax. In: Jongh TOH, Daelmans HEM, Dekker MJ (red). Fysische diagnostiek: uitvoering en betekenis van het lichamelijk onderzoek. 2e druk. Houten: Bohn Stafleu van Loghum; 2015. p. 49125.
10. Loor JD de, Braak EWMT ter. Algemeen onderzoek. In: Jongh TOH, Daelmans HEM, Dekker MJ (red). Fysische diagnostiek: uitvoering en betekenis van het lichamelijk onderzoek. 2e druk. Houten: Bohn Stafleu van Loghum; 2015. p. 2183.
11. Moll van Charante EP. Buik. In: Jongh TOH, Daelmans HEM, Dekker MJ (red). Fysische diagnostiek: uitvoering en betekenis van het lichamelijk onderzoek. 2e druk. Houten: Bohn Stafleu van Loghum; 2015. p. 12954.
12. Nijmegen: Bureau Bèta Geraadpleegd via https://www.mateinfo. eu/mateinfo/pubs/MATEnl%202.1%20Manual%20and%20 ProtocolD.pdf op 5 april 2021.
13. Het acute boekje. Richtlijnen voor de diagnostiek en behandeling van aandoeningen op het gebied van de interne geneeskunde; acute pancreatitis. Geraadpleegd via https://www. hetacuteboekje.nl/hoofdstuk/mdl/acute_pancreatitis.html op 5 april 2021.
14. Het acute boekje. Richtlijnen voor de diagnostiek en behandeling van aandoeningen op het gebied van de interne geneeskunde; acuut leverfalen. Geraadpleegd via https://www. hetacuteboekje.nl/hoofdstuk/mdl/acuut_leverfalen.html op 5 april 2021.
15. Federatie medisch specialisten. Richtlijn polyneuropathie. Geraadpleegd via https://richtlijnendatabase.nl/richtlijn/ polyneuropathie/anamnese_en_neurologisch_onderzoek_bij_ polyneuropathie.html op 5 april 2021.
Een belangrijke pijler voor goede palliatieve zorg is overlijden op de plaats van voorkeur. De voorkeursplaats is echter vaak niet bekend bij zorgverleners en de voorkeur kan veranderen. Inzicht in factoren die samenhangen met de voorkeursplaats en verandering hierin kan zorgverleners helpen inzicht te krijgen bij welke cliënten het belangrijk is om hieraan aandacht te besteden.
LEERDOELEN
Na het lezen van dit artikel:
• weet u welke factoren geassocieerd zijn met de voorkeursplaats voor overlijden;
• weet u welke factoren geassocieerd zijn met verandering in de voorkeursplaats voor overlijden;
• kent u het belang van vragen naar voorkeuren voor toekomstige zorg en voorkeursplaats voor overlijden;
• kunt u als verpleegkundig specialist uw leiderschap inzetten om de kennis en betrokkenheid van uw directe collega’s met betrekking tot voorkeursplaats voor overlijden als onderdeel van de proactieve zorgplanning te vergroten.
TREFWOORDEN
palliatieve zorg, voorkeursplaats voor overlijden, Pallisupport, proactieve zorgplanning, voorkeursplaats van overlijden
1 STUDIEPUNT
Meneer Verheij is opgenomen in het ziekenhuis, omdat hij zo benauwd werd dat hij niet meer wist wat hij moest doen en 112 belde. Sinds zijn echtgenote vorig jaar is overleden, vindt hij het lastig in zulke situaties rustig te blijven en wordt hij snel angstig. Als de zaalarts in de ochtend langskomt met de verpleegkundige, vindt hij het fijn een praatje te maken, zeker nu hij thuis zo weinig aanspraak heeft. Hij vertelt over zijn echtgenote, en hoe vervelend het was dat zij in het ziekenhuis kwam te overlijden na een lang ziekbed. Pas toen dit niet meer anders kon, beseften meneer
Verheij en zijn kinderen dat zijn echtgenote dit waarschijnlijk niet gewild had.
Een aantal dagen later komen dezelfde zaalarts en verpleegkundige weer bij meneer Verheij langs. De arts vertelt dat meneer morgen naar huis mag en vraagt wat hij daarvan vindt. Aansluitend vraagt de verpleegkundige, naar aanleiding van het gesprek dat ze een aantal dagen eerder hadden over het sterfbed van zijn echtgenote, of meneer zelf al eens over zijn wensen heeft nagedacht, en dit besproken heeft met iemand. Patiënt geeft aan hierover te willen nadenken. De verpleegkundige geeft aan dat hij dit ook kan bespreken met de wijkverpleegkundige of de huisarts. De verpleegkundige in het ziekenhuis zorgt ervoor dat deze informatie wordt overgedragen aan de wijkverpleegkundige en de huisarts, zodat zij ook hierop kunnen terugkomen bij meneer Verheij.
Het faciliteren van zorg die aansluit bij voorkeuren van de patiënt is een belangrijke pijler van goede palliatieve zorg.1 Toch sluit zorg niet altijd aan bij de voorkeuren van de patiënt. Een gevolg kan zijn dat patiënten ongewenste overgangen tussen zorgsettingen ervaren, evenals een hoge symptoomlast, en verminderde kwaliteit van leven, en niet overlijden op de plaats van voorkeur.2-8
Dat zorg niet altijd aansluit bij de voorkeuren van de patiënt, heeft meerdere oorzaken. Palliatieve zorgbehoeften worden dikwijls niet tijdig geïdentificeerd en men vindt het lastig het juiste moment te bepalen om
palliatieve zorgbehoeften bespreekbaar te maken.9,10 Dit resulteert erin dat zorgprofessionals de voorkeuren van de patiënt niet altijd weten en dat ze er dan ook niet naar kunnen handelen. Een belangrijke voorkeur in verband met het levenseinde is de plaats waar iemand zorg wil ontvangen en uiteindelijk zou willen overlijden. Overlijden op de plaats van voorkeur is een belangrijke indicator van goede palliatieve zorg. Uit de literatuur is bekend dat onder meer leeftijd, geslacht, huwelijkse staat, opleiding, inkomen en fysieke en mentale gezondheid geassocieerd zijn met de voorkeursplaats voor overlijden.7 Er is echter nog weinig bekend over welke associaties er zijn met mensen die geen voorkeursplaats voor overlijden hebben. Ook weten we op basis van de literatuur dat de voorkeursplek voor overlijden kan veranderen, maar we weten niet welke factoren daarmee samenhangen. Dit is onderzocht als deelstudie van het PalliSupport-project (zie kader).11
FACTOREN GEASSOCIEERD MET VOORKEURSPLAATS VOOR OVERLIJDEN
Patiënten met diverse voorkeursplaatsen voor overlijden verschilden in een aantal eigenschappen significant van elkaar.
Patiënten zonder voorkeursplaats voor overlijden:
– hadden minder comorbiditeit;
– waren in het afgelopen halfjaar minder vaak acuut opgenomen geweest in het ziekenhuis;
kwamen minder vaak op de Spoedeisende Hulp.
Patiënten met meer comorbiditeit gaven vaker aan in een zorginstelling te willen overlijden. Patiënten die het afgelopen halfjaar acuut opgenomen waren geweest, gaven vaker aan thuis te willen overlijden. Ongeveer een derde (30,9%) van de patiënten was binnen een halfjaar na ziekenhuisopname overleden en dit was nagenoeg hetzelfde voor mensen die geen voorkeur hadden, voorkeur voor thuis overlijden of voor in een zorginstelling.
Bij 65 patiënten werden gegevens verzameld over verandering in voorkeursplaats. Bij de andere patiënten lukte dit niet, omdat onder andere vanwege ziekte of overlijden geen follow-up kon worden uitgevoerd. Mensen die veranderden van voorkeursplaats voor overlijden hadden in eerste instantie geen voorkeur en veranderden daarna naar een voorkeur voor thuis overlijden. Het bleek dat een aantal kenmerken van de patiënten die veranderden, significant verschilde van de mensen die niet veranderden van voorkeur. De volgende mensen veranderden vaker van voorkeur:
alleenwonenden, weduwen, of ongehuwden;
die tijdens hun ziekenhuisopname slechter scoorden op zelfgerapporteerde gezondheid.
PalliSupport is een project met als doel de transmurale palliatieve zorg te verbeteren door middel van een transmuraal zorgpad en een educatieprogramma voor zorgverleners in zowel de eerste als tweede lijn. In dit transmurale zorgpad staan tijdige herkenning van palliatieve zorgbehoeften, proactieve zorgplanning en multidisciplinaire en transmurale samenwerking centraal. Zorgverleners worden geschoold in het herkennen van palliatieve zorgbehoeften en initiëren van gesprekken over wensen en voorkeuren voor toekomstige zorg. In een Stepped-Wedge Randomised Clinical Trial werd onderzocht of dit zorgpad bijdraagt aan het verminderen van acute ziekenhuisopnames en faciliteren van overlijden op de plek van voorkeur. Hiervoor werden acuut opgenomen patiënten van 65 jaar en ouder met een palliatieve zorgbehoefte op basis van drie criteria geselecteerd. Bij deze patiënten werden vragenlijsten afgenomen en werden data vanuit het patiëntendossier verzameld.
ONDERZOEKSOPZET
230 acuut opgenomen ouderen werden geïncludeerd in de controlefase van het PalliSupport-onderzoek. Dit betekent dat deze patiënten gebruikelijke zorg ontvingen. Deze patiënten werden geselecteerd op basis van een aantal criteria die aangaven dat de patiënt een palliatieve zorgvraag had. Deze patiënten werd onder meer gevraagd naar de voorkeursplaats voor overlijden. Daarnaast werden gegevens uit het patiëntendossier verzameld en vragenlijsten over symptoomlast en kwaliteit van leven afgenomen. Dit gebeurde bij de start van het onderzoek, toen ouderen met een palliatieve zorgbehoefte acuut werden opgenomen in het ziekenhuis en twee weken, vier weken, drie maanden en zes maanden na ontslag. Van 178 patiënten werden gegevens verzameld over de voorkeursplaats van overlijden. Van de overige deelnemers was dit niet mogelijk, bijvoorbeeld omdat patiënten te ziek waren om deze vraag te beantwoorden. Patiënten waren gemiddeld 80,7 jaar en 56,7% was vrouw. De hoofddiagnose van de meeste patiënten was orgaanfalen. Het grootste deel van de patiënten had geen voorkeursplaats voor overlijden (47,8%), toen dit de eerste keer aan hen werd gevraagd als onderdeel van het onderzoek; 40,4% wilde graag thuis overlijden en 11,8% gaf aan te willen overlijden in een zorginstelling (ziekenhuis, hospice, verpleeghuis).
Patiënten die het afgelopen jaar op de SEH waren geweest, of acuut waren opgenomen, veranderden het minst vaak van voorkeur.
Wanneer alle factoren gecombineerd werden onderzocht, bleken zelfgerapporteerde gezondheid en initiële voorkeursplaats voor overlijden bepalend voor verande-
ring in voorkeursplaats voor overlijden. Mensen die tijdens hun ziekenhuisopname slechter scoorden op zelfgerapporteerde gezondheid en patiënten zonder voorkeur veranderden vaker naar een voorkeur. Patiënten met een voorkeur voor thuis overlijden, veranderden bijna nooit van voorkeur.
VRAGEN NAAR DE VOORKEURSPLAATS VOOR OVERLIJDEN?
De gevonden factoren leren ons dat de volgende patiënten zich vaak nog niet bewust zijn van hun voorkeursplaats voor overlijden: – patiënten met minder comorbiditeit;
patiënten die niet eerder zijn opgenomen in het ziekenhuis;
patiënten die alleen wonen, weduwe zijn of alleenstaand zijn.
Een reden hiervoor kan zijn dat deze patiënten nog nooit eerder zijn gevraagd naar hun voorkeursplaats, of hier niet eerder over hebben nagedacht omdat er geen aanleiding voor was. Hierdoor kon op deze vraag mogelijk niet direct antwoord gegeven worden. We weten dat voorkeuren vaak worden besproken met naasten,12 wat dus lastiger kan zijn voor mensen die alleen wonen.

Mensen die tijdens hun ziekenhuisopname slechter scoorden op zelfgerapporteerde gezondheid gaven vaker tijdens deze opname aan geen voorkeur te
hebben. Dat ze dit later toch veranderden, zou kunnen betekenen dat het vragen naar de voorkeur tijdens de acute opname heeft gezorgd voor bewustwording over de voorkeursplaats voor overlijden. Dit kan betekenen dat vragen naar de voorkeur tijdens een ziekenhuisopname een goed moment is.
ROL VAN DE VERPLEEGKUNDIG SPECIALIST
Vaak wordt gedacht dat vooral de (huis)arts belangrijk is bij proactieve zorgplanningsgesprekken. Dit komt doordat er dikwijls van medisch georiënteerde onderwerpen wordt uitgegaan.
• Ook verpleegkundig (specialisten) kunnen hierin echter een belangrijke rol vervullen. Vooral door de vertrouwensband die zij vaak met de zorgvrager opbouwen, kunnen zij goed peilen waaraan zorgvragers behoefte hebben.
• Behalve voor de medische kant kunnen zij ook de tijd nemen voor meer sociaal of spiritueel georiënteerde onderwerpen.
• Verpleegkundig specialisten kunnen enerzijds een rol vervullen in het initiëren van proactieve zorgplanningsgesprekken.
• Anderzijds kan de VS een rol vervullen in het scholen en trainen van andere zorgprofessionals, zoals verpleegkundigen en verzorgenden, maar ook artsassistenten.
In de literatuur wordt beschreven dat proactieve zorgplanning (ook wel advance care planning genoemd), wanneer de voorkeursplaats voor overlijden besproken kan worden, idealiter op een rustig moment plaatsvindt. Bij voorkeur gebeurt dit door de centrale zorgverlener, zoals de verpleegkundig specialist, wijkverpleegkundige, of huisarts.13
Ook de leidraad Proactieve zorg naar aanleiding van de COVID-19-pandemie beschrijft de voorkeur voor het bespreken van wensen en voorkeuren in een niet-acute situatie.14 Er wordt echter ook beschreven dat gesprekken met vragen naar wensen gevoerd moeten worden wanneer de situatie hierom vraagt. Dit kan bijvoorbeeld zijn bij een verandering in het ziekteproces. Het wordt ook omschreven als een dynamisch en multidisciplinair proces, dat uit meerdere gesprekken kan bestaan. Het proces is dynamisch, omdat voorkeuren kunnen veranderen en multidisciplinair, omdat verschillende vragen en onderwerpen door verschillende zorgverleners besproken kunnen worden.
Een ziekenhuisopname zou dus een goed moment kunnen zijn voor een arts, of verpleegkundige die de patiënt vaker heeft verzorgd en gesproken, om de vraag aan te kaarten. Het is niet erg dat mensen hier niet direct een antwoord op hebben. Zo blijkt dat patiënten hun voorkeursplaats bij herhaaldelijk vragen soms veranderen. Hieruit blijkt dat patiënten, wanneer hiervoor de mogelijkheid is, bereid zijn om na te denken over hun voorkeursplaats. Zij hebben hiervoor soms wel iemand nodig die hen deze vraag stelt, dus is het belangrijk dat de zorgverlener de patiënt hiernaar
tijdens
De definitie van proactieve zorgplanning wordt internationaal beschreven als ‘de mogelijkheid voor individuen om persoonlijke doelen en voorkeuren voor toekomstige medische behandeling en zorg te bepalen, deze te bespreken met naasten en zorgverleners en deze vast te leggen en zo nodig te herzien’.13
• Proactieve zorgplanning is een proces dat uit meerdere gesprekken kan bestaan.
• Het start met het bespreekbaar maken van het levenseinde en inzicht verkrijgen in de behoefte van de zorgvrager om hierover wel of niet te spreken.
• In gesprekken komen onderwerpen op fysiek, psychisch, sociaal en spiritueel vlak aan bod.
• Het uitspreken van verwachtingen over het ziektebeloop is belangrijk en kan de zorgvrager helpen bij het stellen van doelen en het maken van keuzes voor de toekomst. Belangrijke onderwerpen hierbij zijn behandelafspraken, ziekenhuisopnames, voorkeursplaats voor overlijden, crisissituaties en beslissingen rond het levenseinde.1
vraagt. Ook is het belangrijk om hier dan, als de patiënt dat wil, herhaaldelijk op terug te komen.
Bij zowel de patiënten die in eerste instantie geen voorkeursplaats hadden, als de patiënten die thuis wilden overlijden of in een zorginstelling, overleed ongeveer een derde binnen een halfjaar na ziekenhuisopname. Hieruit blijkt dat soms ten onrechte werd gedacht dat het nog niet van toepassing is om hierover na te denken.
geen voorkeursplaats
voorkeur om thuis te overlijden
voorkeur om in een zorginstelling te overlijden
onbekend
Wanneer de voorkeursplaats bij zowel patiënten als bij hun zorgverleners bekend is, kan dit ook helpen bij de organisatie en keuzes in toekomstige zorg:
Hoe kan deze zorg het best aansluiten bij deze wens.
Welke zorg kan het beste ingezet worden om deze wens te vervullen?
Wanneer hier tijdig aandacht voor is, kan hiermee rekening gehouden worden bij het inzetten van toekomstige zorg. Het gaat uiteindelijk niet zozeer om het daadwerkelijke antwoord op de vraag, als wel om de bewustwording die de vraag in gang zet om over toekomstige zorg na te denken. Wanneer een voorkeur voor thuis overlijden wordt uitgesproken, kan ingezet worden op zorg om een ziekenhuisopname te voorkomen. In zo’n situatie is het belangrijk zorgvragers en mantelzorgers inzicht te geven in te verwachten symptomen en voor te bereiden op mogelijke panieksituaties. Verder is organiseren, monitoren en begeleiden van zorg thuis dan extra belangrijk.15 ■
• Ouderen zijn vaak bereid om na te denken over hun voorkeursplaats voor overlijden.
• Vraag ouderen naar hun voorkeursplaats voor overlijden, zeker wanneer ze alleen wonen, niet eerder zijn opgenomen in het ziekenhuis en minder comorbiditeit hebben.
• Kom later nog eens terug op de voorkeursplaats, omdat deze plaats onder andere door de ervaren gezondheidstoestand, of doordat hierover nog eens nagedacht is, kan veranderen.
• Gebruik de voorkeursplaats voor overlijden als onderdeel van proactieve zorgplanning/advance care planning
1. IKNL. Kwaliteitskader palliatieve zorg Nederland 2017 (https:// palliaweb.nl/zorgpraktijk/kwaliteitskader-palliatieve-zorgnederland).
2. Abarshi E, Echteld M, Block L van den, et al. Transitions between care settings at the end of life in the Netherlands: results from a nationwide study. Palliative medicine 2010;24(2):16674.

3. Merchant SJ, Brogly SB, Booth CM, et al. Palliative Care and Symptom Burden in the Last Year of Life: A Population-Based Study of Patients with Gastrointestinal Cancer. Ann Surg Oncol. 2019;26(8):233645.
4. Fried TR, Doorn C van, O'Leary JR, et al. Older persons' preferences for site of terminal care. Ann Intern Med. 1999;131(2):10912.
5. Higginson IJ, Sen-Gupta GJ. Place of care in advanced cancer: a qualitative systematic literature review of patient preferences. J Palliat Med. 2000;3(3):287300.
6. Bell CL, Somogyi-Zalud E, Masaki KH. Factors associated with congruence between preferred and actual place of death. Journal of pain and symptom management 2010;39(3):591604.
7. Foreman LM, Hunt RW, Luke CG, et al. Factors predictive of preferred place of death in the general population of South Australia. Palliative medicine 2006;20(4):44753.
8. Tang ST, McCorkle R. Determinants of congruence between the preferred and actual place of death for terminally ill cancer patients. Journal of palliative care 2003;19(4):2307.
9. Glaudemans JJ, Moll van Charante EP, Willems DL. Advance care planning in primary care, only for severely ill patients? A structured review. Fam Pract. 2015;32(1):1626.
10. Periyakoil VS, Neri E, Kraemer H. No Easy Talk: A Mixed Methods Study of Doctor Reported Barriers to Conducting Effective End-of-Life Conversations with Diverse Patients. Plos One 2015;10(4):e0122321.
11. Doorne I van, Rijn M van, Dofferhoff SM, et al. Patients' preferred place of death: patients are willing to consider their preferences, but someone has to ask them. Age Ageing 2021 Nov;50(6):200411.
12. Abba K, Lloyd-Williams M, Horton S. Discussing end of life wishes – the impact of community interventions? BMC palliative care 2019;18(1):26.
13. Rietjens JAC, Sudore RL, Connolly M, et al. Definition and recommendations for advance care planning: an international consensus supported by the European Association for Palliative Care. The Lancet Oncology 2017;18(9):e543e51.
14. Boddaert M. Leidraad voor het proces en uniform vastleggen van proactieve zorgplanning naar aanleiding van de COVID-19pandemie. Palliaweb 2020 (https://palliaweb.nl/ getmedia/1e1ce6636f7d46aca47ac8cb589597b7/Leidraadproactievezorgplanning(ACP)_22102020_new.pdf).
15. Korte-Verhoef R de. Vermijden van ziekenhuisopname nabij het levenseinde. Nurse Academy O&T. 2018;1:4751.
Het geheugen en lerend vermogen van mensen met dementie zijn niet op alle fronten even ernstig aangetast. Er zijn mogelijkheden om de restcapaciteiten aan te spreken en daarmee een bijdrage te leveren aan de levenskwaliteit van mensen met dementie.
LEERDOELEN
Na het lezen van dit artikel:
• hebt u meer inzicht gekregen in soorten geheugen en vormen van leren;
• weet u welke aspecten van het geheugen en welke vormen van leren bij mensen met dementie met goede kans op succes benut kunnen worden;
• kent u het belang van ervaringsleren met betrekking tot de professionele toepassing van leerprogramma’s voor mensen met dementie;
• kunt u als verpleegkundig specialist uw leiderschap inzetten om de kennis en betrokkenheid van uw directe collega’s met betrekking tot het lerend vermogen van mensen met dementie te vergroten.
TREFWOORDEN
dementie, geheugen, lerend vermogen, associatieleren, emotieleren, foutloos leren, ervaringsleren
1 STUDIEPUNT
Dementie is een van de meest voorkomende en ingrijpende ouderdomsziekten. Dementie is de overkoepelende naam voor een aantal verschijnselen die gelijktijdig voorkomen, zoals geheugenverlies, apraxie, verlies van oriëntatie en gedragsveranderingen. Het gaat bij dementie om een ziekteproces met verschillende oorzaken en verschijnselen. Het komt ook bij verschillende ziekten voor. Het is dus beter te spreken van een dementiesyndroom. 1
Het aantal mensen met dementie in Nederland is van 50.000 in 1950 meer dan vervijfvoudigd tot ruim 280.000 nu. Dit aantal zal door de dubbele vergrijzing de komende 25 jaar oplopen tot meer dan een half miljoen. Mensen met dementie leven gemiddeld acht jaar met de ziekte, waarvan de eerste zeven jaar thuis.2,3
Over het algemeen wordt er in de maatschappij somber gedacht over dementie. Voor veel ouderen is dementie het ultieme schrikbeeld. Men vreest het geheugen te verliezen, op het laatst de partner en de kinderen niet meer te herkennen, en totaal afhankelijk te worden om uiteindelijk incontinent als een ‘lege huls’ in het verpleeghuis te sterven. Hoewel deze angst begrijpelijk is, berust zij op een eenzijdig negatief beeld van dementie. Zonder twijfel is dementie een ingrijpende en ontwrichtende ziekte, maar het is tegelijk meestal een langzaam verlopend proces, waarin de beperkingen geleidelijk toenemen.4 Voor veel mensen met dementie is, met de juiste begeleiding, gedurende langere tijd nog een goed leven mogelijk, dat ook zijzelf de moeite waard vinden.3
Bij mensen met dementie raakt het geheugen steeds verder aangetast en vermindert het vermogen om zelfstandig (alledaagse) handelingen uit te voeren. Maar juist omdat de achteruitgang een geleidelijk proces is, kunnen aspecten van het geheugen nog lange tijd in meer of mindere mate worden benut. Dit geldt ook voor het lerende vermogen. En dat blijkt belangrijk voor hun (ervaren) kwaliteit van leven. Dit artikel geeft een inkijk in de mogelijkheden.
Mensen met dementie hebben geheugenproblemen, al bestaan er grote individuele verschillen in de aard en omvang ervan.
– Zo wordt de ziekte van Alzheimer onder meer gekenmerkt door inprentingsstoornissen, waardoor de patiënt steeds minder goed in staat is nieuwe informatie op te nemen.
Bij mensen met een vasculaire of frontotemporale dementie staan deze stoornissen, zeker in de eerste stadia van de ziekte, minder sterk op de voorgrond.5
– Andere verschillen hebben te maken met de ernst van de dementie. Het is belangrijk ons te realiseren dat het verlies van geheugenfuncties een proces is. Tijdens het ziekteproces kan de patiënt nog steeds dingen onthouden, al worden die mogelijkheden steeds geringer naarmate de dementie vordert.
Ten minste twee typen van geheugen blijven langer intact dan we zouden verwachten:
1. het onbewuste geheugen;
2. het emotiegeheugen.
In het onbewuste of impliciete geheugen zit informatie waarvan we niet bewust weten dát we het weten. Een voorbeeld is het geheugen voor alledaagse vaardigheden, dingen waarmee we niet bewust bezig hoeven te zijn, maar die we gewoon doen. Denk aan tandenpoetsen, wegrijden op de fiets en schakelen in de auto. Dit onbewuste (of automatische) geheugen functioneert bij mensen met dementie dikwijls nog veel beter dan het bewuste geheugen.6 Dat blijkt ook uit het gegeven dat oude routines (handelingen die mensen in hun leven duizenden keren hebben uitgevoerd) ook bij dementie lang in stand en oproepbaar blijven.
Casus
Een man met dementie nam veel te weinig vocht in. Bij herhaalde aansporing van zijn echtgenote om te drinken reageerde hij steeds kribbiger. Zij kreeg van de ouderenpsycholoog het advies permanent twee glazen met drinken op tafel te zetten, met enige regelmaat haar eigen glas te pakken, dit te heffen en enthousiast tegen haar man te zeggen: ‘Nou, proost, Jan!’ Dit bleek zeer effectief om de betreffende routine bij haar echtgenoot op te roepen. Hij pakte zijn glas, hief dit en nam een slok.7
Meneer Van G. heeft een gevorderde dementie. Navraag bij zijn echtgenote leert dat het meer dan tien jaar geleden is dat hij voor de laatste keer zwom. In het verpleeghuis is hij passief, is zijn stemming gedrukt en neemt zijn apraxie steeds verder toe. In het zwembad, waar het project ‘Zwementie’ gestalte krijgt,8 fleurt hij echter op. Het bad is ondiep genoeg om er te kunnen staan, maar uit eigen beweging gaan zijn voeten van de vloer. Hij kan nog drijven en beheerst de schoolslag nog! Tijdens het zwemmen is hij motorisch en sociaal veel vaardiger en actiever dan gewoonlijk. En aan zijn hele gedrag is te zien dat hij geniet.

Gebeurtenissen die met heftige emoties gepaard gaan worden beter onthouden.9 Zo weten we bijna allemaal nog heel gedetailleerd waar en met wie we waren toen twintig jaar geleden twee vliegtuigen de WTC-torens in New York binnenvlogen. Bij mensen met dementie is dit emotiegeheugen nog lange tijd aan te spreken. Door de persoon met dementie in uw aanwezigheid een of meerdere keren sterk positief te emotioneren, vergroot u bijvoorbeeld de kans dat hij of zij u later (onbewust) herkent en zich prettig bij u voelt.7 Veel verzorgenden en verpleegkundigen in de dementiezorg herkennen dit fenomeen. De patiënt kent hen niet bij naam, weet niet wie ze zijn of hoe vaak ze hen al hebben ontmoet, maar verzorgenden merken aan alles dat de patiënt blij is hen te zien. Hetzelfde mechanisme kan helaas ook negatief uitpakken.
daarvan de aanleiding is. Op andere momenten lijkt ze tevreden. Als je dan contact zoekt, reageert ze met een prachtige lach. Sinds kort kennen we een manier om die goede stemming bij haar op te roepen, dankzij informatie van haar oudste dochter. Mevrouw E. heeft heel veel van haar man gehouden. Hij is vijf jaar geleden overleden. Daarvan lijkt zij zich niet meer bewust. Sterker nog, zij vraagt al jaren niet naar hem. Zijn hele volwassen leven, ook in de periode dat mevrouw E. verliefd op hem werd, gebruikte hij een aftershave die nog verkrijgbaar is: Old Spice. Als we een paar druppels daarvan op een zakdoek doen, en we laten mevrouw E. daaraan ruiken, wordt ze vier van de vijf keer blij. Opmerkelijk is dat ze zelfs op die momenten niet over haar man spreekt, maar de associatie in haar brein lijkt nog levend!10
Niet alleen zijn aspecten van het geheugen van mensen met dementie nog lange tijd te benutten, dat geldt ook voor hun lerend vermogen. We behandelen achtereenvolgens vier vormen van leren:
Mevrouw O. woont op een psychogeriatrische afdeling van een verpleeghuis. Ze is een vriendelijke dame en maakt weinig onderscheid tussen verzorgenden. Yvonne is een Surinaamse verpleegkundige. Ze heeft een zeer donkere huid. Tijdens een nachtdienst komt ze de slaapkamer van mevrouw O. binnen, en laat haar onbedoeld hevig schrikken. Mevrouw O. is overstuur en laat zich nauwelijks kalmeren. De dagen erna lijkt mevrouw O. zich niets meer van het voorval te herinneren. Zij spreekt er niet over en als ernaar wordt geïnformeerd, geeft zij geen blijk van een bewuste herinnering. Maar nog weken na het voorval moet mevrouw O. niets van Yvonne hebben. Zij reageert boos en afwijzend als Yvonne haar benadert. Sterker nog, mevrouw O. toont een gegeneraliseerde reactie: zij doet die weken opvallend minder vriendelijk tegen donkere verzorgenden dan tegen hun blanke collega's. Gelukkig dooft dat geleidelijk weer uit.
Het associatiegeheugen is een bijzondere vorm van het onbewuste geheugen. Ervaringen die we lang geleden hebben opgedaan en opgeslagen, zoals een muziekhit of een geur uit onze jeugd die ons emotioneel raakte en verbonden is met een indringende gebeurtenis, zoals een verliefdheid, kunnen vele jaren later nog steeds sterke herinneringen en gevoelens bij ons oproepen. Ook dit fenomeen valt bij mensen met dementie nog dikwijls waar te nemen.
Mevrouw E. heeft een gevorderde dementie. Haar stemmingen variëren sterk. Soms is ze heel angstig. Dan zit ze ineengedoken in haar stoel met een vertrokken gelaat. Ze jammert, huilt en gilt. Het is meestal niet duidelijk wat
associatieleren;
emotieleren;
– operant leren;
– een variant van operant leren, het zogeheten foutloos leren.
Associatieleren
Associatieleren betekent oude associaties oproepen en die koppelen aan nieuwe situaties. Een andere term voor dit proces is klassieke conditionering. Dit is een ontdekking die de neuroloog Pavlov in 1890 deed. Klassiek conditioneren gebeurt door een neutrale of conditionele stimulus (CS) te laten volgen door een ongeconditioneerde stimulus (UCS). De UCS is meestal een stimulus met biologische relevantie, zoals pijn (negatief) of voedsel (positief). Na enige tijd zal de reactie (of reflex) die oorspronkelijk alleen na UCS optrad, ook na de CS optreden (hierbij wordt dus de UCS weggelaten). Dit noemt men dan de conditionele of geconditioneerde reactie: CR. Zie de casus voor een voorbeeld.
In ons verpleeghuis woont meneer L. Hij heeft een gevorderde dementie en is voor het wassen en kleden geheel afhankelijk van de verzorgenden. Het probleem is echter dat hij deze hulp noch begrijpt noch aanvaardt. Hij verzet zich hevig en slaat de verzorgende die hem helpt. Omdat hij nog sterk is, komen die klappen hard aan. Wat te doen? We willen hem niet sederen, maar onze medewerkers moeten ook worden beschermd! Op een dag worden we op een idee gebracht als een van de verzorgenden, die is teruggekeerd van zwangerschapsverlof, haar twee maanden oude baby aan de bewoners van de verpleegafdeling komt laten zien.
Meneer L. ‘smelt’ bij het zien van de baby. Hij toont een grote glimlach en strekt zijn hand uit om de baby aan te raken. De volgende dag toont hij dezelfde reactie als we een grote poster met daarop een afbeelding van een levensgrote baby voor zijn gezicht houden. We kopen zes van die posters en hangen die aan de binnenkant van evenzovele kamerschermen die we ’s ochtends rond zijn bed plaatsen. Meneer L. ligt ontspannen en glimlachend in zijn bed. Als de verzorgende hem echter begint te wassen, ziet hij de posters niet meer en verzet zich als tevoren. Totdat we op het idee komen met de poster en een transparant schort naar de Copyshop te gaan. We printen de afbeelding van de baby op de voorkant van het schort, dat nu door de verzorgende die hem wast wordt gedragen. Hij kan nu niet meer aan die ongeconditioneerde prikkel ontsnappen. Hij glimlacht en slaat niet. Na 25 dagen deze procedure toegepast te hebben, laat de verzorgende de 26e dag het schort uit. Meneer L. slaat niet (de geconditioneerde reactie). Op dag 29 begint hij onrustig te reageren (er treedt ‘extinctie’ (uitdoving) op7), en we besluiten het schort weer te dragen. Dat is vanaf dat moment gemiddeld één keer in de vier dagen nodig. Hij heeft daarna niet meer geslagen.
Emotieleren is het fenomeen dat door het ondergaan van een sterke emotie, de gebeurtenis of actie die op dat moment plaatsvindt in het geheugen wordt vastgelegd.
Mevrouw Van Dijk heeft een gevorderde dementie en woont in het verpleeghuis. Ze is mobiel, maar heeft een balansprobleem, waardoor ze een rollator nodig heeft. Door in het verleden langdurig met haar te oefenen, heeft de fysiotherapeut bereikt dat mevrouw de rollator weet te gebruiken als deze haar wordt aangereikt.
Het probleem is nu dat als mevrouw van haar stoel opstaat, zij negen van de tien keer haar rollator niet pakt. Als dit door de verzorgenden niet tijdig wordt opgemerkt, loopt zij het gevaar te vallen. De ergotherapeut gaat een poging doen mevrouw door middel van emotieleren te helpen. Eerst informeert zij bij mevrouws kinderen welke prikkels mevrouw Van Dijk blij maken. De kinderen vertellen onder meer dat mevrouw veel hield van haken en breien, en ook dat zij vroeger veel bezig was met bloemen en planten. De ergotherapeut besluit beide tips te combineren. Zij gaat samen met mevrouw bloemetjes van stof haken, waarmee zij samen de rollator versieren. Mevrouw Van Dijk heeft daar veel plezier in. Als de rollator is versierd, wordt de volgende gebeurtenis in scène gezet. Er komen twee verzorgenden aanlopen die contact maken met mevrouw Van Dijk en enthousiast reageren op de versierde rollator: 'Oh wat mooi! Wat prachtig!' Mevrouw Van Dijk lacht blij, maar zegt, wijzend op de ergotherapeut: 'Dat is van haar'. Dan ziet de ergotherapeut haar kans schoon en zegt tegen

mevrouw Van Dijk, terwijl zij haar handen pakt en in de ogen kijkt: 'Dit is een cadeau van ons voor jou!' Mevrouw Van Dijk raakt hevig geëmotioneerd Zij pakt de rollator en vergeet deze in de maanden daarna nauwelijks meer. De doorgemaakte emotie heeft iets in haar geheugen vastgelegd. Ze ‘weet’ nog steeds niet wat een rollator is, maar dat mooie versierde karretje is van haar. (Zie voor de filmclip over deze casus ref. 11).
Operant leren is het proces waarbij een respons in een bepaalde context gevolgd wordt door een bekrachtiger (Engels: reinforcer) of bestraffer (Engels: punisher). Een bekrachtiger is elke gebeurtenis die de kans vergroot dat dezelfde respons in de toekomst weer zal optreden. Een bestraffer wordt gedefinieerd als een gebeurtenis die de kans verkleint dat de respons weer zal optreden. Operant leren is wat in de volksmond onder ‘leren’ wordt verstaan. Synoniemen zijn instrumenteel leren of operante conditionering. Operant leren is de manier waarop we in de loop van ons leven leren schrijven en lezen, fietsen, met anderen samenwerken, en ons vak leren, om een paar voorbeelden te noemen.
Een bijzondere variant van operant leren is foutloos leren: het doorlopen van het leerproces zonder dat daarbij fouten worden gemaakt. Sinds het baanbrekende onderzoek, vijftig jaar geleden, door Terrace,12 die aantoonde dat het maken van fouten het leerproces kan verstoren, verschenen er duizenden wetenschappelijke artikelen over de positieve effecten van foutloos leren, met name bij mensen met een verstandelijke beperking. Het is eigenlijk verwonderlijk dat onderzoek naar de mogelijkheden van foutloos leren bij mensen met dementie zo lang is uitgebleven. Sinds een paar jaar worden de aanwijzingen steeds sterker dat ook bij mensen met dementie veel te verwachten is van foutloos leren.1315 De Werd et al. schreven een praktische handleiding voor professionals in de zorg om te gebruiken bij mensen met dementie.16
Professionals in de zorg voor mensen met dementie zien bij hen een verscheidenheid aan hulpvragen. Vaardigheden die de patiënt voorheen goed kon uitvoeren, zijn (deels) verloren gegaan. Het (op)nieuw aanleren kan er niet alleen voor zorgen dat de patiënt langer zelfstandig blijft, maar kan ook een positief effect hebben op diens eigenwaarde en zelfbeeld.17 Daarnaast kan het van belang zijn dat mensen met dementie vaardigheden aanleren die zij zich nooit eerder eigen hebben gemaakt. Denk aan het omgaan met nieuwe technologieën zoals de iPad.18
Casus Mevrouw V.
Mevrouw V. woont nog maar een maand in het verpleeghuis. Na haar pensionering werkte zij 25 jaar als gastvrouw
in een wijkcentrum. In het verpleeghuis is zij geneigd voor haar medebewoners te willen zorgen. Zij zou koffie voor hen willen zetten, maar kan het koffiezetapparaat niet meer bedienen. De ergotherapeute maakt een zorgvuldige taakanalyse en leert mevrouw stap voor stap deze vaardigheid, onder meer met behulp van visuele instructies. Mevrouw V. doorloopt het leerproces vrijwel zonder fouten. Ze is zichtbaar gelukkig dat zij haar oude rol weer kan oppakken (zie voor de filmclip over deze casus19).
Het is een overweging om ergotherapeuten in zorgorganisaties als ‘aanjagers’ te gebruiken om geheugenprogramma’s en leerprogramma’s voor mensen met dementie te introduceren. De ervaring in de praktijk is dat dit zeer goed binnen het takenpakket van de ergotherapeut past.20 Ergotherapeuten zijn competent in het uitvoeren van taakanalyses en het identificeren van voor cliënten betekenisvolle handelingen. Dit zou dan ook in de nabije toekomst een specialisatie binnen het takenpakket van de ergotherapeut kunnen worden. Maar daarmee zijn we er nog niet. Hoe kunnen we niet alleen ergotherapeuten maar ook andere zorgprofessionals motiveren tot de toepassing van geheugen- en leerprogramma’s voor mensen met dementie? Het antwoord zou wel eens simpeler kunnen zijn dan we denken: door hen de effecten van dergelijke programma’s voor hun eigen leven aan den lijve te laten ervaren. We spreken dan van ervaringsleren: een combinatie van operant leren en emotieleren, waarmee de auteur in de praktijk goede ervaringen heeft opgedaan, zoals uit de volgende casus mag blijken.
Alle mensen doen in hun leven routines op. Handelingen of gewoonten die zij honderden keren hebben uitgevoerd en waarop zij gesteld zijn. Deze routines raken geautomatiseerd en kunnen zonder aandacht worden uitgevoerd. De Boer21 wees erop hoe belangrijk het is deze (zelfzorg) gewoonten van mensen met dementie te kennen en te volgen. Als dat gebeurt, dan blijven zij veel langer in staat handelingen zelfstandig uit te voeren. Bovendien blijken zij, net als mensen zonder dementie, gesteld te zijn op deze gewoonten, en aversief te reageren als deze niet worden gevolgd.22 Om zorgprofessionals het belang hiervan te laten ervaren, heb ik hen dikwijls gevraagd het volgende experiment uit te voeren. Eerst vroeg ik hen aan welke kant van het bed zij gewend zijn naast hun partner te slapen. Dan blijkt dat vrijwel iedereen wat dit betreft een vast patroon heeft. Dan volgt de opdracht om de komende vijf dagen aan de andere kant van de partner te slapen, en daarover te rapporteren. Bijna iedereen blijkt dat op zijn minst vervelend te vinden. Veel professionals rapporteren dat zij en hun partners er minder goed of uitgesproken slecht door hebben geslapen. Na afloop bespraken we met
elkaar hoe belangrijk het is dat dergelijke zelfzorggewoonten ook bij mensen met dementie worden gevolgd. Dit leidde ertoe dat vanaf dat moment de zelfzorggewoonten van bewoners systematisch in kaart werden gebracht en werden gevolgd.
Ervaringsleren kan een krachtig instrument zijn om het gedrag van zorgprofessionals te sturen. Voor wie zich daarin wil verdiepen, is het boek van Teun Toebes een aanrader.22 Deze jonge verpleegkundige voert een ervaringsexperiment in optima forma uit: Hij woont al een jaar in een verpleeghuis voor mensen met dementie en beschrijft wat hij daarvan geleerd heeft. ■
Dit artikel is ook gepubliceerd in Socares, tijdschrift voor specialisten ouderenzorg 2022;1
1. American Psychiatric Association. Handboek voor de classificatie van psychische stoornissen. DSM-5. Amsterdam: Boom; 2014.
2. Alzheimer Nederland. Factsheet cijfers en feiten over dementie (Factsheet cijfers en feiten over dementie | Alzheimer Nederland (alzheimer-nederland.nl).
3. The AM. Dagelijks leven met dementie. Amsterdam: Thoeris; 2017.
4. Hoogeveen FR. Intimiteit en seksualiteit bij dementie. Houten: Bohn Stafleu van Loghum; 2021.
5. Jonker C, Slaets J, Verhey F. Handboek dementie. Laatste inzichten in diagnostiek en behandeling. Houten: Bohn Stafleu van Loghum; 2009.
6. Tilborg I van, Kessels R, Hulstijn W. How should we teach everyday skills in dementia? A controlled study comparing implicit and explicit training methods. Clinical Rehabilitation 2011;25:63848.
7. Dirkse R, Kessels R, Hoogeveen F, et al. (Op)nieuw geleerd, oud gedaan. Houten: Bohn Stafleu van Loghum; 2020.
8. Zwementie (https://www.youtube.com/watch?v=9YaBfBp6RW8).
9. Draaisma D. Als mijn geheugen me niet bedriegt. Groningen: Historische uitgeverij; 2016.
10. Hempenius J, Hoogeveen FR, Waarde H van. Je neus achterna. De kracht van geurervaringen. Denkbeeld 2020;32(3):345.
11. (Op)nieuw geleerd, oud gedaan. Over het lerend vermogen van mensen met dementie (filmclip D1) (Films (Op)nieuw geleerd, oud gedaan (opnieuwgeleerdoudgedaan.nl)).
12. Terrace HS. Discrimination learning with and without errors. Journal of the Experimental Analysis of Behavior 1963;6(1):127.
13. Dechamps A, Fasotti L, Jungheim J, et al. Effects of different learning methods for instrumental activities of daily living in patients with Alzheimer’s dementia: A pilot study. American Journal of Alzheimers Disease and Other Dementias 2011;26:27381.
14. Kessels R, Olde Hensken L. Effects of errorless skill learning in people with mild-to moderate or severe dementia: A randomized controlled pilot study. Neurorehabilitation 2009;25:30712.
15. Werd M de. Errorless learning in dementia. Proefschrift. Nijmegen: Radboud Universiteit Nijmegen; 2017.
16. Werd M de, Boelen D, Kessels R. Foutloos leren bij dementie: een praktische handleiding. Den Haag: Boom Lemma; 2013.
17. Hoogeveen FR, Caffo A, Bos J. Assistance in maintaining a positive self-image in people with dementia. International Journal of Philosophy and Psychology 2015;6(2):41731.
18. (Op)nieuw geleerd, oud gedaan. Over het lerend vermogen van mensen met dementie (filmclip D2) (Films (Op)nieuw geleerd, oud gedaan (opnieuwgeleerdoudgedaan.nl)
19. (Op)nieuw geleerd, oud gedaan. Over het lerend vermogen van mensen met dementie (filmclip D2) (Films (Op)nieuw geleerd, oud gedaan (opnieuwgeleerdoudgedaan.nl).
20. Dorst V, Pelt F van, Staalduinen B van, et al. Oude routines, nieuwe vaardigheden; Lerend vermogen van mensen met dementie en de rol van de ergotherapeut. Ergotherapie Magazine 2016;6:2831.
21. Plaats A van der, Boer G de. Het demente brein. Gytsjerk: Reladruk; 2014.
22. Toebes T. VerpleegThuis. Wat ik leer van mijn huisgenoten met dementie. Amsterdam: Arbeiderspers; 2021.
Virtual reality groeit al jaren in populariteit. Niet alleen wordt de toepassing gebruikt voor het maken van films en het spelen van videospellen, maar ook bij trainingen en simulaties. De mogelijkheden van virtual reality worden ook steeds vaker in de zorg ingezet. De wetenschappelijke bewijslast neemt toe waaruit blijkt dat virtual reality toegepast kan worden om pijn te bestrijden.
Na het lezen van dit artikel:
• kent u de mogelijkheden waarmee pijn bestreden kan worden door middel van virtual reality;
• kunt u de mogelijkheden van virtual reality beschrijven om pijn te bestrijden in de thuissituatie, evenals de (contra-)indicaties hiervan;
• weet u als verpleegkundig specialist hoe u virtual reality kunt inzetten in plaats van, of als aanvulling op, een medicamenteuze behandeling ter bestrijding van procedurele pijn.
TREFWOORDEN
virtual reality, VR-bril, thuiszorg, wijkverpleging, procedurele pijn, pijn, verpleegtechnische handelingen
Al jaren wordt virtual reality (VR) met succes in de zorg toegepast. In 2000 werd voor het eerst onderzoek gedaan naar het effect van VRtechniek op pijn tijdens wondverzorging.1 Een onderzoek dat veelbelovende resultaten liet zien: er was een significante daling van pijn door de inzet van een simpele VR-toepassing. De opzet van dit onderzoek was echter kleinschalig, met slechts twaalf patiënten. In de jaren die volgden, werden meerdere grotere onderzoeken opgezet om het effect van VR op pijn aan te tonen. Dit werd gedaan in meerdere studies, in verschillende klinische settings en bij verschillende verpleegtechnische en medische handelingen.2-7 De meerwaarde van VR is in deze studies aangetoond. Alle studies zijn uitgevoerd in ziekenhuizen of revalidatiecentra.
In Nederland is in 2021 voor het eerst onderzoek gedaan naar de toepassing van VR bij procedurele pijn (pijn voortkomend uit het uitvoeren van een medische of verpleegtechnische handeling) in de thuissituatie.8 Ook hier was het effect veelbelovend: de patiënt ervaarde door het gebruik van de VR-bril minder pijn. Er was zelfs sprake van een klinisch relevante daling van pijn: een afname van gemiddeld ruim 30% in pijnscores. Het grote nadeel van dit onderzoek was dat het een casestudie betrof, waardoor er slechts één patiënt geïncludeerd werd. Het gebruik van een VR-bril als complementaire (verpleegkundige) interventie tegen procedurele pijn kent wel enkele belemmeringen (zie kader ).
BELEMMERINGEN VAN VR-TECHNIEK BIJ
PROCEDURELE PIJN
• De bekostiging van de wijkverpleging in Nederland is niet ingericht op de inzet van VR, waardoor de brillen aangeschaft moeten worden door de patiënt zelf of door de thuiszorgorganisatie. De brillen zijn relatief kostbaar.
• Niet bij iedere patiënt werkt de VR-bril even goed; soms heeft de VR-bril geen effect.
• Vooral oudere patiënten zijn niet gewend aan VRtechniek, waardoor zij dit als beangstigend kunnen ervaren en/of VR niet willen gebruiken.
• Er is vervolgonderzoek nodig naar de langetermijneffecten van VR-techniek als interventie voor pijnbestrijding. Hierover is nu nog onvoldoende bekend.
Uit de verschillende studies kan dus worden geconcludeerd dat het inzetten van een VR-bril, om acute en/of procedurele pijn te reduceren, een zinvolle interventie is. Dit betreft echter een complementaire interventie naast de gebruikelijke interventies die al bij de zorgvrager werden ingezet. Uit een casestudie van Esumi et al. blijkt dat de inzet van een VR-bril ervoor kan zorgen dat reductie kan worden bereikt in de hoeveelheid opiaten die noodzakelijk zijn om de pijnscore te laten dalen.9 Dit onderzoek betrof echter wel een casestudie van een enkele zorgvrager. Hierdoor zijn de resultaten niet direct representatief voor de grotere populatie: alle zorgvragers bij wie sprake is van procedurele pijn. Voordat deze casestudie werd uitgevoerd in 2020, werd in 2018 al een studie gepubliceerd naar de mogelijkheden om het opiaatgebruik door middel van virtual reality te reduceren bij procedurele pijn.10 In deze studie werden achttien personen geïncludeerd en werd getracht het opiaatgebruik te reduceren. De resultaten van deze studie waren positief: een significante daling van 39% in opiaatgebruik in combinatie met de VRbril tegenover gebruik zonder de VR-bril. Ondanks de reductie in hoeveelheid opiaten, bleven de pijn- en angstscores gelijk.
De resultaten van deze studies laten zien, dat er een veelbelovende toekomst is voor het toepassen van virtual reality als methode om procedurele pijn te bestrijden. Dit geldt niet alleen voor de klinische en/of intramurale setting, maar doordat steeds meer zorg verplaatst naar de thuissituatie, ook extramuraal. De toepassing van virtual reality heeft echter momenteel nog geen plaats in het protocol voor pijnbestrijding door huisartsen of medisch specialisten. VR is alleen
als interventie opgenomen in de richtlijn voor de zorg van patiënten met brandwonden (van de Federatie Medisch Specialisten).11

In de revalidatiesetting wordt virtual reality vaker ingezet om patiënten zelfstandig door een revalidatieprogramma heen te begeleiden. Hierbij kan de financiële meerwaarde van VR eenvoudig worden aangetoond: er worden immers minder uren therapie ingezet door het gebruik van VR.12 Voor de bestrijding van procedurele pijn is een reductie van zorgkosten lastiger aan te tonen. Op basis van eerder uitgevoerd onderzoek door Delshad et al. kan worden gesteld, dat het toepassen van VR mogelijk kostenbesparend werkt in de ziekenhuissetting, mits een reductie van het aantal ligdagen bereikt kan worden.13 In deze studie is echter van een nieuwe functie (‘Virtualist’) uitgegaan voor het toepassen van VR bij patiënten. De kosten nemen hierdoor fors toe, waardoor ook de balans tussen kosten en baten onder druk komt te staan. De studie is uitgevoerd in de Verenigde Staten. Mogelijk zijn hierdoor de resultaten en conclusies niet direct van toepassing op de Nederlandse zorgsetting. Verder verdiepend onderzoek naar de kostenbatenefficiëntie van het toepassen van VR bij procedurele pijn is hierdoor noodzakelijk.
Mevrouw Zandstra, 85 jaar oud, heeft een verblijfskatheter vanwege urineretentie. Iedere zes weken wordt deze katheter verwisseld door de verpleegkundige van de thuiszorg. Ondanks de behoedzaamheid van de verpleeg-
kundige, ervaart mevrouw Zandstra iedere keer veel pijn tijdens het verwisselen van de katheter. In overleg met de huisarts is er al van alles geprobeerd:
• het gebruik van Instillagel® (glijmiddel met anestheticum);
• kortwerkende opiaten voorafgaand aan de katheterwissel;
• het toepassen van ontspanningsoefeningen. Al deze interventies hebben echter niet geleid tot een, voor mevrouw acceptabele, daling van de pijnscores. De pijnscores zijn door de eerder ingezette interventies gemiddeld gedaald van een 8 naar een 7.
De huisarts heeft overwogen de dosering kortwerkende opiaten te verhogen, maar gezien de medische voorgeschiedenis, polyfarmacie en de leeftijd van mevrouw, is dit niet wenselijk. Een niet-medicamenteuze interventie lijkt daarom de enige optie om de pijn verder te reduceren. In overleg met de pijnpoli van het ziekenhuis wordt besloten om de katheterwissel uit te voeren terwijl mevrouw
Zandstra een virtual reality-bril draagt. In het ziekenhuis zijn namelijk eerder positieve resultaten geboekt met het gebruik van deze toepassing bij het uitvoeren van wondzorg die door patiënten als pijnlijk werd ervaren. De hypothese is daarom dat virtual reality door middel van afleiding ook kan bijdragen aan een verminderde pijnbeleving bij mevrouw Zandstra tijdens het verwisselen van de verblijfskatheter.
Er wordt een virtual reality-bril geregeld en de eerstvolgende keer dat de katheter gewisseld moet worden, zorgt de verpleegkundige ervoor dat mevrouw Zandstra via de VRbril beelden ziet van verschillende dieren. Mevrouw Zandstra vertelt wel even te moeten wennen aan de bril, maar enkele minuten later geeft ze aan klaar te zijn voor de katheterwissel. De verpleegkundige voert de handeling uit
DO’S DON’TS
• Laat u, als zorgverlener, niet afschrikken door het gebruik van technologie in de zorg; stel u ervoor open en probeer het alvorens u zich een mening vormt.
• Maak binnen de organisatie een uitgebreid implementatieplan, inclusief de wijze van bekostiging, voorafgaand aan het starten van een eventuele implementatie.
• Laat de inzet van VR niet afhangen van het soort pijn dat de patiënt heeft; VR kan bij iedere soort pijn werkzaam zijn.14
zoals ze normaal doet. Het valt haar op dat het verwijderen van de oude katheter en het inbrengen van de nieuwe katheter met minder fysieke weerstand verloopt. Het lijkt of mevrouw Zandstra iets meer ontspannen is dan normaal. Mevrouw Zandstra vertelt achteraf dat ze minder pijn heeft ervaren dan de vorige keer. Ze geeft een pijnscore van 5/10 aan: een klinisch relevante daling van de pijn.
Op basis van de geschetste casus kan worden gesteld dat het mogelijk is een klinisch relevante daling van procedurele pijn te bereiken door middel van de inzet van VR, wat aansluit op een eerdere casestudie.8 Het verloop van de casus is vergelijkbaar met het verloop van de casestudie; ondanks dat het een andere verpleegtechnische interventie betreft. Ook kan worden gesteld dat de leeftijd van de patiënt niet per definitie een contra-indicatie hoeft te zijn voor het uitproberen van VR. Het is hierbij wel van belang dat de patiënt zich ook daadwerkelijk openstelt voor de toepassing van VR en hier niet angstiger van wordt dan normaal. Het kiezen van bepaalde beelden, is afhankelijk van de voorkeur van de patiënt. Uit onderzoek komt wel naar voren dat actieve afleiding door bijvoorbeeld het spelen van een spelletje, meer zou werken tegen pijn dan passieve afleiding door het kijken naar een filmpje.14 In de casus wordt ook gerefereerd aan andere interventies tegen procedurele pijn. Wanneer andere (complementaire) interventies niet het gewenste effect hebben opgeleverd op het gebied van pijnreductie, kan VR van toegevoegde waarde zijn. VR kan in een dergelijke casus laagdrempelig en ook eenmalig gebruikt worden door middel van trial-and-error (testen of het werkt door het middel gewoon in te zetten en het te staken als het niet werkt), om een eventueel effect op de uitkomstmaat pijn te verkennen. Het is hierbij wel van belang dat, wanneer de patiënt dit wil, de VR-bril ook daadwerkelijk ingezet kan worden en het niet bij die ene keer hoeft te blijven. ■
• Zet de VR-bril niet in zonder duidelijke informed consent van de patiënt.
• Zet VR niet in bij patiënten met epilepsie of ernstige claustrofobie.15
• Ga er niet van uit dat uw patiënten niet openstaan voor VR, zonder dat gevraagd te hebben.
1. Hoffman H, Patterson D, Carrougher G. Use of virtual reality for adjunctive treatment of adult burn pain during physical therapy: a controlled study. Clin J Pain 2000 September;16 (3):24450. doi: 10.1097/0000250820000900000010.
2. Wiederhold M, Wiederhold B. Virtual Reality and Interactive Simulation for Pain Distraction. Pain Med. 2007 Oktober;8(3):1828. doi: 10.1111/j.15264637.2007.00381.x.
3. Indovina P, Barone D, Gallo L, et al. Virtual Reality as a Distraction Intervention to Relieve Pain and Distress During Medical Procedures. Clin J Pain 2018 September;34(9):85877. doi: 10.1097/AJP.0000000000000599.
4. Malloy K, Milling L. The effectiveness of virtual reality distraction for pain reduction: a systematic review. Clin Psychol Rev. 2010 December;30(8):10118. doi: 10.1016/j.cpr.2010.07.001.
• De verpleegkundig specialist (VS) biedt verpleegkundige en medische zorg gecombineerd aan en heeft een belangrijke rol bij het initiëren van nieuwe technologieën als complementaire (dan wel vervangende) interventie bij de medicamenteuze behandeling.
• Het includeren van patiënten die voldoen aan de indicatiecriteria en geen contra-indicaties hebben, past binnen het taakdomein van de verpleegkundig specialist.
• Daarnaast kan de verpleegkundig specialist een bijdrage leveren aan het genereren van nieuwe inzichten en/of aanvullende studies naar de effecten van virtual reality als interventie bij procedurele pijn. Dit kan in iedere setting het geval zijn, zowel intraals extramuraal. De verpleegkundig specialist heeft hiermee direct invloed op de beschreven interventies in de richtlijnen en protocollen, zowel op regionaal als op landelijk niveau.
• Om een opschaling van VR te bewerkstelligen, is het noodzakelijk VR een plaats te geven in de landelijke richtlijnen en protocollen voor pijnbestrijding.
5. Mallari B, Spaeth E, Goh H, et al. Virtual reality as an analgesic for acute and chronic pain in adults: a systematic review and metaanalysis. J Pain Res. 2019 Juli;12:205385. doi: 10.2147/JPR. S200498.
6. Furness P, Phelan I, Babiker N, et al. Reducing Pain During Wound Dressings in Burn Care Using Virtual Reality: A Study of Perceived Impact and Usability With Patients and Nurses. J Burn Care Res. 2019 November;40(6):87885. doi: 10.1093/jbcr/ irz106.
7. Gold J, Mahrer N. Is Virtual Reality Ready for Prime Time in the Medical Space? A Randomized Control Trial of Pediatric Virtual Reality for Acute Procedural Pain Management. J Pediatr Psychol. 2018 April;43(3):26675. doi: 10.1093/jpepsy/jsx129.
8. Reijngoudt J. Een virtual reality-bril tegen procedurele pijn in de thuissituatie: een casestudie. TVZ verpleegkd prakt wet. 2021 August;131:313 (https://doiorg.proxy.library.uu.nl/10.1007/ s4118402110077).
9. Esumi R, Yokochi A, Shimaoka M, et al. Virtual reality as a non-pharmacologic analgesic for fasciotomy wound infections in acute compartment syndrome: a case report. J Med Case Rep. 2020 April;14(46). Doi: 10.1186/s13256020023704.
10. McSherry T, Atterbury M, Gartner S, et al. Randomized, Crossover Study of Immersive Virtual Reality to Decrease Opioid Use During Painful Wound Care Procedures in Adults. J Burn Care Res. 2018 February;39(2):27885 (https://doi. org/10.1097/BCR.0000000000000589).
11. Federatie Medisch Specialisten. Zorg voor patiënten met brandwonden. Geraadpleegd via https://richtlijnendatabase.nl/ richtlijn/zorg_voor_patienten_met_brandwonden/ pijnbeleving_en_bestrijding_bij_brandwonden.html op 13 september 2021.
12. Jung T, Moorhouse N, Shi X, et al. A Virtual Reality-Supported Intervention for Pulmonary Rehabilitation of Patients With Chronic Obstructive Pulmonary Disease: Mixed Methods Study. J Med Internet Res. 2020;22(7):e14178. Doi:10.2196/14178.
13. Delshad SD, Almario CV, Fuller G. et al. Economic analysis of implementing virtual reality therapy for pain among hospitalized patients. NPJ Digital Med. 2018;1:22. Doi: https:// doiorg.proxy.library.uu.nl/10.1038/s4174601800264.
14. Sutherland S. Meeting report: virtual reality pain 2016. Pain research forum 2016. Geraadpleegd via https://www. painresearchforum.org/news/74439meetingreportvirtualrealitypain2016 op 12 juni 2021.
15. Pico Technology Co. Ltd. Important Health & Safety Notes. Geraadpleegd via https://www.pico-interactive.com/us/terms/ user_safety.html op 10 juni 2021.
Amyotrofische laterale sclerose (ALS) is een neurodegeneratieve aandoening. Het ziektebeeld verloopt progressief met uiteindelijk gegeneraliseerde paresen. Ongeveer de helft van de patiënten is na drie jaar overleden, meestal als gevolg van respiratoire insufficiëntie. De spreiding van de ziekteduur is echter zeer groot en kan uiteenlopen van 0,5 tot 15 jaar.1 De lichamelijke gevolgen van ALS leiden steeds weer tot nieuwe beslissingen over behandelingen, hulpmiddelen en voorzieningen. Essentiële vragen bij een progressief ziektebeeld zijn: wanneer wordt gestart met advance care planning (ACP) en welke zorgverlener start met het voeren van deze gesprekken?
LEERDOELEN
Na het lezen van dit artikel:
• weet u in welke fase van de ziekte ACP-gesprekken gestart zouden moeten worden bij ALS;
• kunt u signalen herkennen voor het starten van een ACP-gesprek;
• weet u welke onderwerpen tijdens het ACP-gesprek aan bod moeten komen;
• weet u welke zorgverlener(s) welke taken hebben in de ACPgesprekken bij ALS;
• kunt u de stappen van ACP benoemen.
TREFWOORDEN
amyotrofische laterale sclerose, advance care planning, communicatie, vroegtijdige zorgplanning, levenseindebeslissingen
1 STUDIEPUNT
Casus Meneer B
Op verwijzing van het ALS-team kwam meneer B (65 jaar) bij mij in beeld twee maanden nadat bij hem de diagnose ALS was gesteld. In de overdracht van het ALS-team stond dat er sprake was van een progressief beloop van de ziekte.
Meneer heeft een beperkte arm/handfunctie, loop- en balansproblemen en aanwijzingen voor cognitieve beperkingen op ALS-specifieke domeinen (executieve functie,
taal en gedrag). Ook werd aangegeven dat zijn echtgenote tegen overbelasting aan zat wat betreft de zorg die zij aan haar man verleende. Er was wel thuiszorg ingezet, maar vanwege onderbezetting kon er te weinig hulp geboden worden. De nachten zijn moeilijk voor het echtpaar, omdat meneer veel wakker is door fysieke problemen, beiden slapen niet.
De vraag aan mij was om de zorg te coördineren, omdat dit voor het echtpaar moeilijk te overzien was en zij weinig kennis hebben over de mogelijkheden. Via ergotherapie waren al verschillende hulpmiddelen aangevraagd.
In mijn eerste gesprek met het echtpaar gaf echtgenote aan dat zij meer thuiszorg wilde, zodat zij haar werk weer kon oppakken. Zij gaf aan dat zij geen zorgverlof mocht opnemen van haar werkgever. Zij werkte vier ochtenden in de week.
Bij een zeer progressief beloop van de ziekte, zoals bij meneer het geval was, is het belangrijk te weten welke voorkeuren voor behandeling en zorg patiënt heeft, zodat de juiste hulp en hulpmiddelen ingezet kunnen worden. Daarnaast is het belangrijk om te weten of patiënt en familie met een zorgverlener gesproken hebben over het levenseinde en of hij een wilsverklaring heeft. Deze punten werden niet aangegeven in de overdracht van het ALSteam. Beladen onderwerpen voor een eerste gesprek, waar-
in ik een vertrouwensband probeer op te bouwen met meneer en familie.
Volgens echtgenote van meneer B was er niet gesproken over behandelopties en zorg en was ook nog niet met een zorgverlener gesproken over het levenseinde. Een wilsverklaring was niet aanwezig. Echtgenote gaf aan dat zij nog niet zover waren in het ziekteproces.
Een maand later gaf het ALS-team aan, dat er mogelijk ook sprake was van frontotemporale dementie (FTD). In de maanden die volgden moest het echtpaar in zeer korte tijd veel keuzes maken met betrekking tot zorg en behandeling. Zes maanden na de diagnose ALS is meneer overleden.
Gezien de snelle progressie van het ziektebeeld in deze casus moesten er snelle keuzes voor behandeling en zorg gemaakt worden door patiënt en zijn vrouw. Het was onvermijdelijk dat er ongewenste keuzes gemaakt moesten worden. Vooral de echtgenote ervaarde veel spanning en stress in deze periode.
Meneer wilde graag thuis blijven, maar dit was door de beperkte ruimte in het appartement en de overbelasting van echtgenote niet mogelijk. Meneer is ongeveer een maand voor zijn overlijden verhuisd naar een hospice en aldaar overleden.
ACP is een proces waarbij de patiënt met zijn of haar (behandelend) arts wensen, doelen en voorkeuren voor zorg rond het levenseinde bespreekt en vastlegt, vooruitlopend op het moment dat de patiënt zelf niet meer in staat is om beslissingen te nemen.4 ACP moet onderdeel zijn van goede zorg voor patiënten met ALS. ACPinterventies dragen bij aan zorg die beter afgestemd is op de wensen van de patiënt en voorkómen ongewenste behandeling en zorg.

Door middel van advance care planning (ACP) kunnen patiënten:
• doelen en voorkeuren formuleren voor toekomstige medische behandelingen en zorg;
• deze doelen en voorkeuren bespreken met familie en zorgverleners;
• eventuele voorkeuren vastleggen en indien nodig herzien.3
Onderwerpen die in het ACP-gesprek aan de orde moeten komen zijn:
levensverwachting en ziekteverloop;
(niet-)behandelopties en zorg (onder meer reanimatie, non-invasieve/invasieve beademing, operaties, ziekenhuisopname/IC-opname, antibiotica, kunstmatige toediening van vocht en/of voeding);
sociale problemen;
spirituele en existentiële problemen;
individuele levensdoelen en zorgvragen;
– wettelijke vertegenwoordiging bij verslechtering (fysiek en cognitief) en wilsonbekwaamheid;
– draagkracht/draaglast mantelzorger(s);
– wilsverklaring, levenseinde;
plaats van sterven.
WANNEER EEN ACP-GESPREK VOEREN MET ALSPATIËNTEN?
Zorgverleners zijn opgeleid om het leven te bevorderen en in stand te houden en hebben veelal moeite met de snelle achteruitgang en sterfte van mensen met terminale ziekten zoals ALS. Zowel zorgverleners als patiënten zijn terughoudend en onzeker over het juiste moment om een gesprek over voor- en nadelen van behandelopties, zorg en levenseinde te voeren.5
In de landelijke richtlijn Amyotrofische laterale sclerose (ALS) wordt beschreven, dat het de voorkeur heeft ACPgesprekken te voeren in de fase dat de patiënt nog redelijk tot goed kan spreken en/of op het moment dat er toename is van zwakte van de ademhalingsspieren en een PEG-plaatsing (percutane endoscopische gastrostomie) en/of beademing besproken moet worden. Genomen beslissingen worden het liefst schriftelijk vastgelegd en toegevoegd aan het dossier van de patiënt.6 Cognitieve achteruitgang, waarvan alle patiën-
LEERPUNTEN UIT: AMYOTROFISCHE LATERALE
SCLEROSE EN FRONTOTEMPORALE DEMENTIE 9
Belangrijk:
• Patiënten met ALS hebben progressieve verlammingen van de ledematen en keel-, romp-, en ademhalingsspieren.
• Ongeveer 30% van de ALS-patiënten heeft licht cognitieve stoornissen en een klein deel heeft ernstige karakter- en gedragsveranderingen passend bij FTD.
• Er worden steeds meer overeenkomsten gevonden in de pathologische en genetische kenmerken van ALS en FTD.
• Het is van belang cognitieve veranderingen en gedragsveranderingen bij ALS-patiënten te herkennen in verband met de symptomatische behandeling en begeleiding van patiënten en hun partners.
ten in meer of mindere mate last krijgen bij ALS, wordt niet benoemd.
Momenteel wordt deze richtlijn herzien en zal ACP een prominentere plek in de richtlijn krijgen. Ook wordt gewerkt aan een zorgpad ALS, waarbij ACP geïntegreerd wordt in het zorgpad.
Het Kwaliteitskader palliatieve zorg is hierover duidelijk. Zij geven aan dat zorgverleners een belangrijke taak hebben in het herkennen van signalen die van belang zijn voor het ACP-gesprek,7 onder meer van toepassing op ALS:
– als patiënt en naasten dit expliciet aangeven bij zorgverleners of anderen;
bij progressie van ziekte of kwetsbaarheid;
in een vroeg stadium van ziekten waarbij cognitieve stoornissen kunnen optreden, zoals bij dementie;
– bij verwachte functionele of cognitieve achteruitgang door ziekte of kwetsbaarheid;
– bij opname in verpleeghuis of hospice;
bij ernstig fysiek, psychisch of spiritueel lijden.
Wanneer het kwaliteitskader wordt gevolgd, betekent het dat de ACP-gesprekken al in een vroeg stadium van de ziekte gevoerd moeten worden. Er is immers sprake van een progressieve aandoening, waarbij sprake is van functionele en/of cognitieve achteruitgang door de ziekte.
Executieve en gedragsstoornissen zijn een integraal onderdeel van ALS en treffen tot 60% van de patiënten, 13% heeft daarbij ALS met FTD.8 Dit betekent dat het vermogen om een weloverwogen beslissing te nemen bij een deel van de ALS-patiënten gecompromitteerd is.
In een Nederlands observationeel onderzoek (Advance care planning in progressive neurological diseases: lessons from ALS) werd bij patiënten met ALS (N = 28) direct gestart met ACP bij het stellen van de diagnose. De follow-up vond plaats door regelmatige monitoring van de status van de patiënt. Heldere communicatiestrategieën waren de basis voor op maat gemaakte discussies over behandelmogelijkheden. De conclusie van het onderzoek was dat ACP een professioneel communicatieproces gedurende het hele verloop van deze progressieve ziekte is en start vanaf het stellen van de diagnose.10
Naar aanleiding van de casus aan het begin van dit artikel lijkt het gewenst om ACP-gesprekken met ALSpatiënten in een zo vroeg mogelijk stadium te voeren en gemaakte afspraken regelmatig te evalueren.
WELKE ZORGVERLENER START DE ACPGESPREKKEN MET ALS-PATIËNTEN?
Wanneer de gezondheid van de patiënt achteruitgaat, zoals bij een progressieve aandoening als ALS, neemt
de noodzaak van ACP toe.11 Dat betekent in geval van de patiënt in de casus, dat het ACP-gesprek al vrij snel na het stellen van de diagnose had moeten plaatsvinden.
Na het stellen van de diagnose door de neuroloog worden patiënten meestal verwezen naar een ALSteam in de regio. Het ALS-behandelteam is een multidisciplinair gespecialiseerd team in een revalidatiecentrum of op een revalidatieafdeling van een ziekenhuis. Het ALS-team bestaat doorgaans uit een revalidatiearts, fysiotherapeut, ergotherapeut, logopedist, diëtist, maatschappelijk werker, psycholoog en verpleegkundige en/of verpleegkundig specialist.
In de palliatieve zorg is de huisarts een andere belangrijke zorgverlener in het hele ziekteproces van de patiënt. Palliatieve zorg hoort tot het takenpakket van elke huisarts. Uit onderzoek blijkt dat patiënten in de palliatieve fase en hun omgeving vooral de persoonlijke aandacht en beschikbaarheid van de huisarts belangrijk vinden. Daarnaast kan de huisarts door de voorkennis van patiënt en familie tegemoetkomen aan de specifieke behoeften van de patiënt. Patiënten in de palliatieve fase ontvangen de zorg het liefst van hun eigen huisarts, blijkt uit dit onderzoek.12
Thuiszorg wordt ingeschakeld als er sprake is van fysieke achteruitgang en de patiënt niet meer in staat is zichzelf te verzorgen. Ook zij vervullen een belangrijke rol in het herkennen van signalen die van belang zijn voor het ACP-gesprek. In een aantal gevallen wordt een gespecialiseerde neurologieverpleegkundige of verpleegkundige specialist (VS) eerste lijn betrokken in het ziekteproces. Zij worden ingeschakeld als de behoefte aan begeleiding en coördinatie van zorg thuis groot is. Over het algemeen wordt dit door patiënten zelf aangegeven bij het ALS-team, de huisarts of het thuiszorgteam. Zij zijn dan veelal de 'spin in het web' en coördineren de zorg tussen de betrokken zorgverleners en de patiënt. Zij kunnen dan ook een belangrijke rol vervullen in advance care planning.
In een latere fase van de ziekte zijn meerdere zorgverleners betrokken bij de zorg voor ALS-patiënten. Voor de continuïteit van zorg is het belangrijk dat alle betrokken zorgverleners op de hoogte zijn van gemaakte afspraken met patiënt en familie. Een belangrijke vraag is, of gestart is met ACP en of een ACP-gesprek heeft plaatsgevonden. Is dit niet het geval, welke zorgverlener start het ACP-gesprek met patiënt en familie?
Als een ACP-gesprek meteen na het stellen van de diagnose gevoerd zou worden, zoals in het hiervoor genoemde onderzoek beschreven is, dan zou het gesprek moeten plaatsvinden in het eerste consult met de revalidatiearts van het ALS-team. De revalidatiearts
kan starten met de voorbereidende fase van ACP en het denkproces van patiënt en familie op gang brengen. Behalve de uitleg van de verschillende fases van het ziekteproces, worden in het eerste consult bij de revalidatiearts de verschillende behandelopties en mogelijkheden van zorg besproken. Wat besproken is moet schriftelijk vastgelegd worden. Na toestemming van de patiënt moeten alle betrokken zorgverleners van de inhoud van het gesprek op de hoogte gebracht worden.
In een eerste consult met de revalidatiearts is meestal (nog) geen sprake van een vertrouwensband met patiënten en familie; een gesprek over het levenseinde zal dan gevoeliger liggen. Zoals eerder beschreven heeft de huisarts over het algemeen meer een vertrouwensband met patiënt en familie dan andere betrokken zorgverleners. Zorgverleners kunnen patiënten met vragen over het levenseinde naar de huisarts verwijzen. De afspraken die in dit gesprek gemaakt worden, moeten worden vastgelegd en na overleg met de patiënt, worden ze kenbaar gemaakt aan de andere betrokken zorgverleners.
De ervaring leert dat patiënten met ALS gedurende het ziekteproces van gedachten veranderen over bijvoorbeeld keuzes voor behandelopties (bijv. wel/niet PEGplaatsing) en/of wanneer wel/niet euthanasie. Om die reden is ACP een proces waarbij vastgelegde afspraken over behandeling en zorg regelmatig met de patiënt geëvalueerd dienen te worden.
De Landelijke Adviesgroep Eerstelijnsgeneeskunde voor Ouderen heeft in een toolkit Advance Care Planning m.b.t. het levenseinde ontwikkeld. 13 Hierin worden vijf essentiële stappen voor ACP beschreven:
1. Health literacy: zorg dat de patiënt voldoende kennis heeft van zijn ziekte.
2. Stimuleer de patiënt erover te praten met zijn naasten.
3. Laat de patiënt een vertegenwoordiger kiezen (partner, kind, mentor of anders).
4. Leg de wensen vast: de patiënt in een wilsverklaring en de arts in het medisch dossier.
5. Herhaal het ACP-gesprek: periodiek of bij een verandering.
Aan voorgaande stappen zou als zesde stap toegevoegd kunnen worden: communiceer de vastgelegde wensen en wilsverklaring in overleg met patiënt met andere betrokken zorgverleners. In de praktijk lijkt dit niet vanzelfsprekend te zijn en patiënten zijn niet altijd in staat om dit zelf te bespreken met betrokken zorgverleners. Het is voor patiënt en familie belangrijk een vast aanspreekpunt te hebben in de vervolg ACP-gesprekken. Dit kan een huisarts, revalidatiearts of gespeciali-
seerd neurologieverpleegkundige of verpleegkundig specialist eerste lijn zijn.
In de casus van meneer B. was er sprake van een snelle progressie van het ziektebeeld, daarnaast was er FTD. Als in deze casus de ACP-gesprekken kort na het stellen van de diagnose hadden plaatsgevonden, was er mogelijk meer tijd geweest voor patiënt en familie voor reflectie en planning van zorg. Ongewenste behandeling en zorg hadden voorkomen kunnen worden. Waarschijnlijk had dit meer rust en minder angst gegeven.
Bij progressieve aandoeningen zoals ALS heeft het de voorkeur in een zo vroeg mogelijk stadium van de ziekte te starten met ACP-gesprekken. In het eerste consult met de revalidatiearts van het ALS-team moeten patiënten op de hoogte gebracht worden van hun ziekteproces, behandelopties en mogelijkheden van zorg.
Als er een goede vertrouwensband is, kunnen gesprekken over het levenseinde met de huisarts gevoerd worden.
– Na toestemming van de patiënt worden alle betrokken zorgverleners op de hoogte gebracht van de vastgelegde wensen en wilsverklaring van de patiënt en de veranderingen hierin.
De neurologieverpleegkundige en/of VS neurologie eerste lijn kunnen in de thuissituatie een belangrijke rol spelen in de coördinatie van zorg en signalen herkennen voor het starten van een ACP-gesprek. Zij kunnen wensen van zorgvragers onder de aandacht brengen van andere zorgverleners.
Het is belangrijk ACP-gesprekken met een vast aanspreekpunt te herhalen, periodiek of bij verandering. Het vaste aanspreekpunt kan de huisarts, revalidatiearts of een gespecialiseerd neurologieverpleegkundige of verpleegkundige specialist eerste lijn zijn. Voor patiënt en familie moet duidelijk zijn wie het vaste aanspreekpunt is. ■
1. Hijdra A, Koudstaal PJ, Roos RAC. Neurologie (herzien, 3e ed.).
Maarssen: Elsevier Gezondheidszorg; 2003.
2. Goeijen N de. Frontotemporale Dementie (FTD) en ALS, PSMA en PLS. ALS Centrum. Geraadpleegd via https://www.als-
centrum.nl/kennisplatform/frontotemporale-dementie-ftd-enalspsmaenpls/ op 31 oktober 2021.
3. Rietjens J, Sudore R, Deliens L, et al. Internationale definitie van advance care planning. Huisarts en Wetenschap 2018;61(8):229 (https://doi.org/10.1007/s124450180224y).
4. Ott B, Thiel G van, Delden H van. Advance Care Planning bij kwetsbare ouderen. Huisarts en Wetenschap 2014;57(12):6502 (https://doi.org/10.1007/s1244501403304).
5. Mitsumoto H, Bromberg M, Johnston W, et al. Promoting excellence in end�of�life care in ALS. Amyotrophic Lateral Sclerosis 2005;6(3):14554 (https://doi. org/10.1080/14660820510028647).
6. Berg LH van den, Berg JP van den, Goeijen JC de, et al. Landelijke richtlijn Amyotrofische laterale sclerose (ALS). Geraadpleegd via https://www.pallialine.nl/als#:%7E:text=De%20 richtlijn%20Amyotrofische%20laterale%20sclerose,de%20 Vereniging%20van%20Integrale%20Kankercentra op 7 november 2021.
7. Boddaert M, Douma J, Dijxhoorn F, et al. Kwaliteitskader palliatieve zorg Nederland. Geraadpleegd via https://palliaweb. nl/zorgpraktijk/kwaliteitskader-palliatieve-zorg-nederland op 7 november 2021.
8. Connolly S, Galvin M, Hardiman O. End-of-life management in patients with amyotrophic lateral sclerosis. The Lancet Neurology 2015;14(4):43542 (https://doi.org/10.1016/s14744422(14)702212).
9. Raaphorst J, Grupstra HF, Linssen WHJP, et al. Amyotrofische laterale sclerose en fronto-temporale dementie: overlap in kenmerken. Geraadpleegd via https://www.researchgate.net/ publication/254915192_Amyotrofische_laterale_sclerose_en_ frontotemporale_dementie_overlap_in_kenmerken op 5 december 2021.
10. Seeber AA, Pols AJ, Hijdra A, et al. Advance care planning in progressive neurological diseases: lessons from ALS. BMC Palliative Care 2019;18(1) (https://doi.org/10.1186/s1290401904336).
11. Zwakman M, Kars M, Fahner J. Advance care planning op het juiste moment. Nurse Academy O&T. Geraadpleegd via https:// www.nurseacademyot.nl/leermodules/leermodules_artikel/t/ advance_care_planning_op_het_juiste_moment_1 op 28 november 2021.
12. Muijsenbergh M van den. Palliatieve zorg: de persoonlijke specialiteit van elke huisarts. Huisarts en Wetenschap 2003;46(2):894900 (https://doi.org/10.1007/bf03083584).
13. Guldemond F, Ott B, Wind A. Toolkit Advance Care Planning m.b.t. het levenseinde. (https://www.nhg.org/sites/default/files/ content/nhg_org/uploads/toolkit_acp_mbt_het_ levenseindeokt_2017.pdf).
Patiënten kunnen in de terminale fase van hun leven symptomen hebben die als ondraaglijk lijden worden ervaren. Zo kunnen er symptomen zijn als pijn, benauwdheid, misselijkheid, braken, jeuk, onrust en angst. Dan kan palliatieve sedatie uitkomst bieden. Hiermee wordt het bewustzijn van een patiënt opzettelijk verlaagd. Doel is het lijden te verlichten en niet het leven te verkorten.
HANS COOLEN, verpleegkundig specialist AGZ, afdeling Pijn en palliatieve zorg, Radboudumc, Nijmegen
HENNY RONGEN, verpleegkundig consulent, afdeling Pijn en palliatieve zorg, Radboudumc, Nijmegen
LEERDOELEN
Na het lezen van dit artikel:
• kent u de voorwaarden om te mogen starten met palliatieve sedatie;
• weet u wat een refractair symptoom is;
• kent u het verschil tussen continue en intermitterende sedatie;
• weet u als verpleegkundig specialist hoe te handelen bij een patiënt in de terminale levensfase met een ICD;
• kunt u als verpleegkundig specialist een afweging maken tussen zinvolle en niet-zinvolle medicatie in de terminale levensfase.
TREFWOORDEN
intermitterende sedatie, palliatieve sedatie, refractair symptoom, Zorgpad Stervensfase, sederende medicatie
1 STUDIEPUNT
De laatste uren en dagen van het leven van een stervende patiënt kunnen gepaard gaan met klachten die moeilijk te bestrijden zijn. Dan kan palliatieve sedatie uitkomst bieden.
Exacte getallen over het aantal patiënten dat sterft met palliatieve sedatie zijn niet bekend. Het aantal mensen
dat in de thuissituatie vóór hun overlijden palliatieve sedatie krijgt, was in 2017 ten opzichte van 2010 met 5% gestegen tot 34.000. Palliatieve sedatie bleek in 2017 te worden toegepast bij 22,6% van de sterfgevallen.1
Om continue palliatieve sedatie te kunnen toepassen, moet er sprake zijn van twee voorwaarden:
1. Er zijn één of meerdere refractaire symptomen die leiden tot ondraaglijk lijden van de patiënt. Onder een refractair symptoom wordt een lichamelijk of psychisch symptoom verstaan, waarvan de behandeling;
• niet (voldoende snel) effectief is; of
• de behandeling gepaard gaat met onaanvaardbare bijwerkingen.2
Daarom is het noodzakelijk van tevoren vast te stellen of
• alle andere behandelopties om de klachten te bestrijden overwogen of geprobeerd zijn;
• met welk doel sedatie gestart zal worden; en
• of het intermitterend of continu zal zijn.3
2. De levensverwachting van de patiënt is enkele dagen tot maximaal twee weken.
Intermitterende sedatie kan gegeven worden wanneer de klachten niet continu aanwezig zijn en deze vorm van sedatie is niet afhankelijk van de levensverwachting van de patiënt. Dit kan bijvoorbeeld het geval zijn wanneer er nachtelijke onrust is, die niet te behandelen is met de standaardmedicatie, waardoor zowel de patiënt als vaak ook zijn naasten uitgeput raken. In zo’n geval kan alleen nachtelijke sedatie tot rust leiden. Overdag kan de patiënt weer wakker worden en is er vaak nog goede communicatie met de patiënt mogelijk.2

Regelmatig wordt intermitterende sedatie ingezet als:
óf de levensverwachting langer is dan twee weken, waardoor patiënt nog niet voldoet aan de juridische voorwaarden voor continue sedatie;
Indien de patiënt aanspreekbaar en wilsbekwaam is, is zijn toestemming een absolute vereiste. Indien de patiënt niet aanspreekbaar is, moet overlegd worden met de naasten van de patiënt.4
Er kunnen diverse klachten optreden als patiënten zich in de laatste fase van hun leven bevinden. Deze klachten kunnen leiden tot een ondraaglijke last, waardoor de patiënt geen rustige weg naar de dood kan ervaren. De klachten kunnen zich voordoen in het somatisch domein, zoals:
pijn
benauwdheid
–
óf als patiënt nog niet gesedeerd wil worden, maar professionals en mantelzorgers wel iemand zien die aan het lijden is.
Het toepassen van sedatie dient in overeenstemming te zijn met de wensen van de patiënt en/of zijn naasten.
misselijkheid
braken
vermoeidheid
jeuk
hik
koorts.
Maar ook in het psychosociale domein kunnen zich klachten voordoen die maken dat een patiënt ondraaglijk lijdt, zoals:
depressieve klachten; – angst; – somberheid.
Ook levens- of zingevingsvraagstukken kunnen ondraaglijk zijn voor de patiënt zoals:
waarom overkomt mij dit; – waar heb ik dat aan verdiend; – is er nog leven na de dood; – heb ik een goed leven geleid;
– vragen over het achterlaten van dierbaren, zoals kinderen, kleinkinderen of bijvoorbeeld een zorgafhankelijke partner die de patiënt niet kan loslaten.3
Symptomen kunnen plotseling optreden of bijvoorbeeld als gevolg van de onderliggende ziekte al langere tijd aanwezig zijn. Iedere patiënt en zijn klachten zijn uniek, omdat iedere patiënt een klacht anders kan ervaren. Zo kan bijvoorbeeld pijn door de ene patiënt als ondraaglijk worden ervaren en door de ander goed verdragen worden. Deze laatste patiënt vindt wellicht dat het bij zijn of haar stervensproces hoort en wil deze pijn ervaren.
Dit maakt dat de verpleegkundige een patiënt goed moet observeren, in gesprek moet gaan en de bevindingen rapporteert. Het is belangrijk dat de verpleegkundige naar alle dimensies kijkt (lichamelijk, psychosociaal en zingeving). Tevens wordt geregistreerd of de ingezette behandelingen wel of niet tot resultaat leiden.
Een klacht (bijvoorbeeld pijn of benauwdheid) wordt vaak medicamenteus en niet-medicamenteus behandeld. Als de behandeling niet goed of niet voldoende snel tot een gewenst resultaat leidt, of gepaard gaat met onaanvaardbare bijwerkingen, dan spreken we bij deze klacht van een refractair symptoom. Dat geldt ook voor de klachten in de andere domeinen. Zo kunnen ook bijvoorbeeld zingevingsvraagstukken, ondanks gesprekken of spirituele ondersteuning, niet meer te verlichten zijn.5
Deze symptomen hoeven niet continu aanwezig te zijn om van refractair te spreken.
Zowel in de thuiszorg als in zorginstellingen en ziekenhuizen zijn het vaak de verpleegkundigen die de patiënt steeds meer zien lijden in de terminale levensfase. In veel gevallen vragen zij aan de behandelaar of de patiënt andere medicatie mag hebben, zodat de patiënt minder last ervaart.7
PALLIATIEVE SEDATIE 2,4
Een patiënt zal als gevolg van de palliatieve sedatie niet sneller overlijden en het is dus ook geen euthanasie. Het kan als zodanig dan ook niet als alternatief gezien worden. Palliatieve sedatie wordt beschouwd als normaal medisch handelen en valt dus niet onder het strafrecht.4,6
DOEL VAN PALLIATIEVE SEDATIE
Palliatieve sedatie heeft tot doel het niet op een andere manier te behandelen lijden te verlichten door middel van het opzettelijk verlagen van het bewustzijn. Het doel is niet om het leven te bekorten. Het in slaap brengen van de patiënt is ook geen doel op zichzelf, het doel is bereiken van comfort.
Het lijden komt voort uit refractaire klachten/ symptomen, die kunnen bestaan uit verschillende of gecombineerde domeinen: somatisch, psychosociaal en zingeving.
Er wordt sederende medicatie gegeven tot het juiste comfort bereikt is. Het eerst aangewezen middel hiervoor is midazolam. Naast de sederende medicatie kan bijvoorbeeld pijnstillende medicatie, zoals morfine of fentanyl, gegeven blijven worden.
ACUTE SEDATIE
Er kunnen zich onvoorziene situaties voordoen waarbij de arts niet aanwezig kan zijn bij het starten van sedatie. In acute situaties, zoals verbloeding of verstikking, mogen bekwame verpleegkundigen direct starten met acute sedatie. Dit kan alleen het geval zijn in de situaties dat de mogelijkheid van acute sedatie reeds door de arts besproken is met de patiënt, de naasten en de verpleegkundige. De arts moet vooraf heldere uitleg over de indicatie en goede instructie voor de uitvoering aan de verpleegkundige geven. De medicatie moet voor deze welomschreven situatie klaarliggen. Bij acute sedatie worden vaak andere/hogere doseringen gebruikt. Het spreekt voor zich dat het handelen vervolgens zo spoedig mogelijk door de arts wordt getoetst. Palliatieve sedatie starten om acute sedatie te voorkomen is over het algemeen niet mogelijk. Het acute moment voor acute sedatie is niet voorspelbaar en vaak heeft patiënt nog een prognose > 2 weken.
Vaak is het de patiënt zelf die vraagt om uit het lijden verlost te worden.2
Bij een wilsonbekwame patiënt kan de wens door de directe naasten (of indien van toepassing de wettelijke vertegenwoordiger) worden aangegeven.
Belangrijk is dat de arts vroegtijdig met de patiënt en met diens naasten de mogelijkheid, de procedure en de gevolgen van het starten met palliatieve sedatie bespreekt. Hier kan dan op teruggegrepen worden bij
een refractair symptoom in de eindfase van het leven en indien overwogen wordt om te starten met palliatieve sedatie.
De indicatie voor het starten van palliatieve sedatie wordt gesteld door de arts en is geen primaire keuze van de patiënt.
– De arts bepaalt of er sprake is van een refractair symptoom en of de levensverwachting korter is dan twee weken.
– De patiënt bepaalt of hij gesedeerd wil worden.
Het is belangrijk dat zowel de vraag als het besluit goed gedocumenteerd wordt in het patiëntendossier.
Het stellen van de indicatie voor palliatieve sedatie vereist kennis over en ervaring met de laatste levensfase. Een consultteam palliatieve zorg is hierin gespecialiseerd. Zij kunnen meedenken over:
– symptomen (is er sprake van een refractair symptoom, of is de klacht toch nog anderszins te bestrijden?);
wat is de prognose (is deze juist ingeschat?);
met welke medicatie kan continue sedatie het best worden uitgevoerd (vooral ook met welke doseringen).
Als patiënten morfine tegen pijn of dyspneu krijgen, is dat geen palliatieve sedatie. Ook niet in de terminale levensfase. In tegenstelling tot wat vaak wordt gedacht, leidt het ophogen van morfine ook niet tot het bespoedigen van de dood.

De medicatie die gebruikt wordt bij palliatieve sedatie, is in eerste instantie midazolam. Indien er na ophoging tot de maximale dosering nog niet voldoende effect bereikt is, kan als eerste levomepromazine worden toegevoegd. Omdat het effect per patiënt verschilt, wordt in dit artikel volstaan met het verwijzen naar de richtlijn Palliatieve sedatie van de KNMG.3
Daarnaast kunnen zij gedegen uitleg geven aan familie/ naasten over wat zij in de stervensfase kunnen verwachten. Het betrekken van een ondersteunend team palliatieve zorg kan daarmee zeker voor een behandelaar met minder ervaring met stervende patiënten, veel meerwaarde hebben.
Elk ziekenhuis dient te beschikken over een eigen consultteam palliatieve zorg.8 Ook in de thuissituatie kunnen zich situaties voordoen die bij de zorgverlener tot vragen of twijfel leiden. In die gevallen kunnen zorgverleners 24/7 telefonisch te rade gaan bij een consulent uit het consultteam palliatieve zorg in hun regio.9
Indien de VS medeverantwoordelijk is voor de patiënt, heeft deze de volgende rollen:
• informeert en communiceert met de naasten van de patiënt;
• bekijkt de bestaande medicatie kritisch, eventueel in samenspraak met de (hoofd)behandelaar. Welke medicatie zorgt voor klachtenverlichting? Welke medicatie is niet langer zinvol en kan worden gestopt? Is er kans op onttrekkingsproblemen?10
• overlegt, indien van toepassing, met de cardioloog over het stopzetten van een implanteerbare cardioverter-defibrillator (ICD) of over het nut van het – al dan niet uitzetten – van een pacemaker;11
• stemt de dosering van de sederende medicatie af op de individuele patiënt. Deze is onder andere gebaseerd op de leeftijd, het gewicht en comorbiditeit;
• is indien mogelijk aanwezig bij de start van de sedatie;
• evalueert samen met de verpleegkundige het effect om de 1-2 uur (of vaker indien nodig), totdat een stabiele situatie is bereikt en daarna minstens eenmaal per 24 uur;
• stelt de sedatie zo nodig bij, als het effect onvoldoende is op basis van de gegeven medicatie. In overleg met het palliatief consultteam en de hoofdbehandelaar, kan gedocumenteerd afgeweken worden van de KNMG-richtlijn;
• bespreekt met de verpleegkundige:
hoe, door wie en wanneer het effect van de palliatieve sedatie wordt vastgesteld;
– zijn/haar bereikbaarheid;
– eventuele veranderingen in dosering en gebruikte middelen;
wanneer hij/zij de patiënt bezoekt;
• informeert de huisarts en medebehandelaars;
• evalueert achteraf met alle betrokken hulpverleners.
De verpleegkundige maakt met het verpleegkundig team en de naasten van de patiënt afspraken over de lichamelijke zorg, gericht op comfort van de patiënt. Zorgdragen voor een rustige omgeving voor patiënt en naasten hoort daar ook bij. Het plaatsen van een blaaskatheter voorkomt onrust door urineretentie.
Bij langer durende sedatie dient er ook aandacht te zijn voor de preventie van decubitus en obstipatie. In veel organisaties wordt gebruikgemaakt van een zogeheten 'Zorgpad Stervensfase'. Het doel van het zorgpad is een optimaal verloop van de zorg in de laatste levensdagen. Werken met een zorgpad bevordert de communicatie met de patiënt en diens naasten en de samenwerking tussen de zorgverleners.12,13 (Een voorbeeld van een Zorgpad, zoals gebruikt in het Radboudumc, vindt u op www.nurseacademy.nl)
snelle hartfrequentie en koorts. Hij wordt toenemend benauwd en onrustig, verlangt naar rust en wil slapen om niet meer wakker te worden. De patiënt krijgt morfine tegen de benauwdheid, maar dit helpt onvoldoende. Ook nietmedicamenteuze interventies leiden niet tot verbetering van de klachten. De zorgverleners hebben te maken met klachten die niet goed meer reageren op de huidige behandelingen.
DAADWERKELIJK STARTEN VAN PALLIATIEVE SEDATIE
Een 69 jarige man met blanco voorgeschiedenis, wordt in het ziekenhuis opgenomen vanwege een ernstige longontsteking. Zijn toestand verslechtert dermate dat hij opgenomen moet worden op de intensive care (IC) voor beademing. Na een verblijf van enkele weken op de IC kan hij worden ontslagen naar de gewone verpleegafdeling. Helaas wordt de patiënt al snel opnieuw respiratoir insufficiënt.
In de daaropvolgende dagen uit de patiënt bij herhaling de wens om geen verdere diagnostiek en behandeling meer in te zetten. In goed overleg met de patiënt en zijn familie wordt na enkele dagen overgegaan op een symptoomgericht beleid in het kader van een palliatief traject. De situatie verslechtert binnen enkele dagen en ondanks zuurstof heeft patiënt een lage saturatie van 75%, een
Het is raadzaam om tijdig, indien nodig in overleg met het consultteam palliatieve zorg, een individueel plan op te stellen voor de wijze van medicatietoediening, geschikt voor deze patiënt. Het kan zijn dat, zodra eenmalig een lage dosis medicatie (meestal midazolam) wordt toegediend, er al een acceptabele situatie ontstaat. Indien tevoren al wordt ingeschat dat er behalve bolustoediening ook een continue toediening gewenst is, kan dikwijls in een opbouwschema met lage dosering gestart worden. Bij het vaststellen van de dosering dient de behandelaar rekening te houden met de volgende factoren.
– Heeft de patiënt al eerder zulke medicatie gehad en hoe was de reactie daarop?
Hoe wordt de nier- en leverfunctie ingeschat?
Gebruikt patiënt anti-epileptica? Deze medicatie zorgt vaak voor snellere afbraak van sederende medicatie. Hierdoor kan een hogere dosering van sederende medicatie nodig zijn.
– Wat is de gewenste toedieningsvorm? Meestal is dit subcutane toediening, maar hoe is de huiddoorbloeding? Laat de (delirante) patiënt het naaldje goed zitten, of moet dit op een alternatieve plaats gezet worden?
Zijn er contra-indicaties om bepaalde medicatie te starten, bijvoorbeeld eerder vertoonde allergische reacties?
Om de onrust beter te bestrijden wordt gestart met een bolus midazolam. De patiënt reageert hier aanvankelijk goed op, maar begon al snel te grimassen tijdens de verzorging, mogelijk als gevolg van pijn bij bewegen van zijn ledematen. Na korte tijd wordt hij ook meer wakker, vraagt of hij al dood is en herkent de naasten niet meer. Hij lijkt meer oncomfortabel. Hierop wordt de bolus midazolam subcutaan herhaald en wordt tevens in lage dosering continu subcutaan midazolam gestart. Ook dit heeft onvoldoende effect. De patiënt blijft af en toe de ogen openen, zich afvragend waar hij is en krijgt weer meer last van dyspneu. Er is nog steeds lijden en een strijd om dood te gaan. In samenspraak met het consultteam palliatieve zorg wordt de palliatieve sedatie binnen enkele uren in stappen opgehoogd. Na het ophogen van de midazolam wordt later levomepromazine toegevoegd. Bij het ophogen van de medicatie wordt gedocumenteerd van het sedatieprotocol afgeweken. Er zijn hogere doseringen en frequentere giften noodzakelijk om tot de gewenste situatie te komen. Het inzetten van het consultteam palliatieve zorg is daarbij essentieel. Door de afdelingsverpleegkundige wordt steeds gelet op andere factoren die de onrust zouden kunnen veroorzaken, zoals een volle blaas, obstipatie, lighouding, maar ook op de juiste aansluitingen van het subcutane infuus en de subcutane naald. Deze bevindingen worden elke vier uur gedocumenteerd als onderdeel van het lokale Zorgpad Stervensfase. Na de laatste ophoging ontstaat er een comfortabele situatie en overlijdt de patiënt na enkele uren rustig.
Nb. Herziene richtlijn Palliatieve sedatie (KNMG 2009) wordt derde kwartaal 2021 verwacht. Enkele verwachte aanpassingen zijn reeds beschreven in een artikel van Jeroen Wapenaar14 ■
• Voorbeeld van een overzicht van verpleegkundige controles in de stervensfase
1. Kerngetallen SF. Toename palliatieve sedatie in thuissituatie bedraagt 5%. Pharmaceutisch Weekblad 2018;153:39.
2. Graeff A de, Bommel JMP van, Deijck RHPD van, et al. Palliatieve zorg: richtlijnen voor de praktijk. Utrecht: Integraal Kankercentrum Nederland; 2010.
3. KNMG. Richtlijn Palliatieve sedatie. 2009 (Palliatieve sedatie | KNMG).
4. Pallialine. Richtlijn Palliatieve sedatie. 2009 (Pallialine).
5. Deijck RVC van, Hasselaar J, Verhagen S, et al. Existentieel lijden als indicatie voor palliatieve sedatie. Huisarts en Wetenschap 2018;61:269.
6. Hosson S de, Netters S, Verhagen S, et al. Probleemgeoriënteerd denken in de palliatieve zorg. Een praktijkboek voor de opleiding en de kliniek. Utrecht: De Tijdstroom; 2011.
7. Jüngen IJD, Kerstens JAM, Sesink EM. De verpleegkundige in de AGZ. Houten: Bohn Stafleu van Loghum; 2011.
8. SONCOS normeringsrapport; versie 9, 2021 (www.soncos.org/ kwaliteit/normeringsrapport/).
9. Koolen EH, et al. Consultatie palliatieve zorg Jaarverslag 2019 (jaarverslag_prado_2019.pdf (palliaweb.nl).
10. IKNL. Medicatiemanagement in de laatste levensfase 2019 (Medicatiemanagement in de laatste levensfase (iknl.nl)).
11. NVvC. Richtlijn ICD/pacemaker in de laatste levensfase 2013 (www.nvvc.nl/Richtlijnen/Richtlijn%20ICDPacemaker%20 in%20de%20laatste%20levensfase.pdf).
12. Voskuilen JJ. Het consultteam Palliatieve zorg in het ziekenhuis. TVZ – Verpleegkunde in praktijk en wetenschap 2016;126(1).
13. IKNL. Zorgpad Stervensfase 2018 (Zorgpad Stervensfasethuiszorgversie - Shop - IKNL).
14. Wapenaar J. 11 vragen over palliatieve sedatie. Nursing 2021;27(6):1825.
Overige literatuur vindt u op www.nurseacademyot.nl.
In de vorige editie van dit tijdschrift is een foutje geslopen in het artikel ‘Ketenzorg bij Parkinson’. Op pagina 42 linkerkolom bovenaan staat dat binnen de ketenzorg alle hulpverleners werken volgens de richtlijn Verpleegkundige zorg bij de ziekte van Parkinson. Dat moet zijn: de NHG-richtlijn Multidisciplinaire richtlijn Ziekte van Parkinson 2
Vanaf 2019 kun je bij alle nieuwe onderwerpen in Nurse Academy accreditatiepunten halen. Het maximum van 20 punten per jaar vervalt.

• Als verpleegkundige kun je 36 accreditatiepunten per jaar halen.
• Als verpleegkundig specialist kun je punten halen bij alle artikelen die voor jou geaccrediteerd zijn. Dat zijn er minimaal 20, maar meestal meer.
VANAF 2019: 36* ACCREDITATIEPUNTEN PER JAAR

MAAK DE TOETS OP NURSEACADEMYOT.NL
1 Lees het artikel dat u interessant vindt.
2 Maak de online toets bij het artikel.
3 Toets gehaald? Het behaalde studiepunt en het certificaat zijn toegevoegd aan uw dossier.
Zwarte Woud 14
3524 SJ Utrecht
TELEFOON 030 63 55 077
klantenservice@nurseacademy.nl
INTERNET www. nurseacademyot.nl