24 minute read
Aspectos históricos de la poliomielitis en la Argentina
Alejandro Héctor Rodríguez
Advertisement
La enfermedad de Heine-Mèdin, parálisis anterior aguda o poliomielitis infantil —entre otros tantos nombres que se le asignaron a través del tiempo 1 — dejó un imborrable e ingrato recuerdo en nuestro país posteriormente al primer semestre de 1956, cuando se produjo una gran epidemia que afectó principalmente a la Capital Federal, al Gran Buenos Aires y a otros puntos urbanos de la Argentina 2 . Según algunos autores la poliomielitis es una enfermedad presente en la tierra desde hace unos 5.000 años. Se sustenta esto en la observación de paleografías y papiros egipcios. Luego, a lo largo de la historia, el morbo habría sido descrito por la medicina —desde Hipócrates en adelante— o estampado por singulares artistas en sus telas 3, 4 . Otros rastros se hallarían en esqueletos medievales descubiertos en excavaciones hechas en Groenlandia 4 . Pero la referencia concreta sobre la enfermedad en un texto científico se realizó en Inglaterra en 1789 por parte de Michael Underwood 5 . Su descripción clínica, la investigación sobre su agente causal, el cambio de carácter —endémico a epidémico— y la lucha por su control mediante la vacuna, con Salk y Sabín como abanderados, cierran —casi por completo— el círculo histórico de la enfermedad. Mas debemos establecer en esta introducción que el propósito de este trabajo no es ahondar en los anales universales de este mal. Si, en cambio, el objetivo trazado es reseñar su presencia en la historia sanitaria de nuestro país, a partir de la descripción de las primigenias crónicas sobre el mal hasta su erradicación en el país, sin dejar de señalar sus períodos de endemia y sus explosiones epidémicas. El presente escrito es fruto de un criterio de valoración lateral que motivó una línea de trabajo menor independiente, durante el desarrollo de la investigación que el autor lleva a cabo con respecto a las implicancias médicas y antropológicas del brote del 56.
La tesis de Genaro Sisto. La obra de Sisto para optar al grado de doctor en medicina, presentada en la Facultad de Ciencias Médicas de la Universidad de Buenos Aires en 1895 —Contribución al estudio de la poliomielitis anterior aguda— es una narración encomiable en la historia de la enfermedad en la Argentina. Su padrino de tesis fue el Académico Dr. Manuel Blancas, en tiempos del decanato de Leopoldo Montes de Oca. En sus páginas preliminares se lee una dedicatoria al Dr. José A. Ayerza y a los míos. En su trabajo transmite las inquietudes de época con respecto al padecimiento. Consta de once capítulos en los que versa sobre los desencadenantes de la entidad, su propia experiencia, la anatomía y fisiología de la médula, la anatomía patológica, la sintomatología, la marcha de la enfermedad en distintos períodos, el diagnóstico, el pronóstico, la fisiología patológica, la etiología y el tratamiento. Relató haber visto cantidad de casos de poliomielitis anterior aguda en los consultorios y salas de los hospitales Nacional de Clínicas —Hospital Buenos Aires antes, hoy Hospital de Clínicas “Gral. San Martín”— y San Roque —actualmente hospital Ramos Mejía— de los cuales fue interno respectivamente entre los años 1892-94 y en 1895. Le llamaron especial atención los niños, en particular aquellos con incapacidad en los miembros y deformidades e inhabilidades. Los cuestionamientos que predominaban a fines del siglo XIX se relacionaban al agente causal —no se dudaba de su
carácter infeccioso—, al mecanismo lesivo, a la prevención de sus funestas consecuencias y a la supuesta asociación con ciertos estados concomitantes —fiebres eruptivas —, sin determinación cabal de causa-efecto. Realizó una síntesis histórica, y en ese marco, plasmó dos épocas: una clínica y otra anátomo-patológica. En cuanto al inicio del morbo, señaló la influencia odontogénica, hereditaria, del frío y de los traumatismos. Denunció el predominio de ataque en el grupo etario de 1 a 4 años. Según su experiencia, el cuadro sintomatológico se caracterizaba, en principio, por la aparición de elevada fiebre, inquietud, sopor, delirio, eventualmente convulsiones, vómitos, diarrea. Luego del período de estado, podía sobrevenir alguna mejoría en los movimientos. En el capítulo décimo —consagrado a la etiología— destacó la posibilidad de que la enfermedad fuera provocada por un micro-organismo específico, incluso por intermedio de alguna toxina. El tratamiento estaba guiado por los conceptos de Ayerza. Debía ser enérgico. En principio, incumbía una poderosa e inmediata revulsión a lo largo de la columna vertebral con tintura de yodo, cáusticos, puntas de fuego y corriente continua. Se proseguía con baños diarios de aire caliente, y envoltura de los miembros afectados en algodones espolvoreados con mostaza y cornezuelo de centeno. En el período de fijación de la parálisis se utilizaban masajes, y la muy alabada gimnasia eléctrica. La ortopedia se reservaba para el período de deformidades, que se complementaba con preparaciones de bifosfato de cal, aceite de hígado de bacalao durante el invierno, e inmersiones en agua salada y permanencia en localidades balnearias en verano 6 .
Aparición del carácter epi- démico de la enfermedad en nuestro país. El Profesor Juan P. Garrahan, en su obra Medicina infantil - Pediatría y puericultura, publicada en 1951, mencionó epidemias en las que se presentaron numerosas formas dolorosas antes de 1936 —comentó tangencialmente haber visto muchos afectados dos años antes—, pero fue en el antedicho que consignó puntualmente un brote en Buenos Aires, con relativa frecuencia de cuadros meníngeos y bulboprotuberanciales 7 . Para otos autores fue, concretamente, la primer epidemia de poliomielitis en nuestra tierra 8, 9 . La mayoría de los enfermitos que acudieron al Hospital de Niños fueron asistidos por Marque, quien señaló que el 70% eran menores de 4 años, con predominio de los de entre 12 y 35 meses. Aunque en esa ocasión las clases pobres y medianas fueron las más afligidas, dejaba establecido que la enfermedad no respetaba condición social. La curva estacional de frecuencia tuvo su pico en marzo. Los casos fueron aproximadamente, entre diciembre del 35 y agosto del 36, mil pacientes. Hubo una mortalidad del 6 al 7%. A partir de esta experiencia, Raúl Cibils Aguirre comunicó que había que tener en cuenta para el estudio de nuestras epidemias —conforme a las vivencias dinamarquesa y norteamericana— el acotado porcentaje de parálisis producidas durante los brotes. La electroterapia era todavía utilizada, con gran experiencia por el propio Marque en el Niños y en el Clínicas, además de realizarla en su actividad privada: se preconizaba el método de Bordier 7 . Otra plaga aconteció en el conurbano en 1942 y 194 37 , pero la alarma por la aparición de focos de la enfermedad se produjo en distintos puntos del país. En la provincia de Córdoba, ese contexto motivó que se publicara en medios oficiales información sobre la parálisis infantil, especialmente referida a la prevención 10 . A partir de la preocupación que generaba la enfermedad nació ALPI en el año 1943, en el ámbito no gubernamental. Su fundador fue el Dr. Marcelo J. Fitte. La institución “[…] Era el único centro privado que atendía en forma gratuita a pacientes con discapacidades motoras y con secuelas de Poliomielitis manteniéndose únicamente gracias a la ayuda de una comunidad solidaria. Durante esos años (el) personal adquirió una gran experiencia en rehabilitación que aplicó a la atención de pacientes con diferentes grados de discapacidad motora […]”11. Para José Cibeira, ALPI fue la empresa de padres y enfermos. Marcelo Fitte la apoyó mediante el aporte de su experiencia en las salas de parálisis infantil del Hospital de Niños. Su primera presidente fue Marta Ezcurra. Dos años más tarde se crearon filiales en Santa Fe y Córdoba 12 . Había en Buenos Aires en los años previos a 1951 una propaganda profiláctica pública excesiva, según Garrahan. Destacó la acción social en la lucha contra la poliomielitis, llevada a cabo por Gregorio Aráoz Alfaro desde la Academia Nacional de Medicina, Obarrio y Cibils Aguirre en la Asistencia Pública de la Capital, y de Gareiso, Marque, Ruiz Moreno, Fitte y Fonso Gandolfo en el Hospital de Niños, como así también subrayó la labor de organizaciones privadas 7 .
Hacia fines de aquel año apareció una pequeña epidemia en el NOA, Santa Fe y ciertos sectores de la región metropolitana: la Boca, San Telmo y el Dock Sud. En las casas chorizo se encontraban en las camas matrimoniales más de un chico. En algunos humildes hogares se los colocaba en canastos de panadería. El hacinamiento era común. En aquel entonces se especulaba con el siguiente mecanismo de contagio: eran habituales los juegos con cierto contacto interpersonal: bolitas, balero, pelota de trapo. No faltaba el mocoso de 4 o 5 años que en ese marco transmitía el virus a un compañerito de esparcimiento, el que a su vez —cuando entraba a la casa— se lo transfería a los hermanos menores. Se pensaba en un lapso de incubación de 15 días. De ese brote se internaron en Casa Cuna 164 chicos provenientes de Santa Fe y la zona sur mencionada, incluso de la isla Martín García. La pestilencia se extendió hasta marzo del 52. Las medidas terapéuticas se basaban en la consulta al ortopedista, quien evitaba las posiciones viciosas. Indicaban confeccionar tres largas bolsitas —con medias tres cuartos— de arena: una iba entre medio de ambas piernas, las otras a cada costado, y una almohada bajo los muslos para mantener la flexión de las rodillas; los pies de punta contra la piecera, y contraindicaban colocar la sábana encima de los miembros porque el solo peso de ella podía causar lesiones. A los 15 o 20 días se otorgaba el alta hospitalaria. A los padres se les aconsejaba
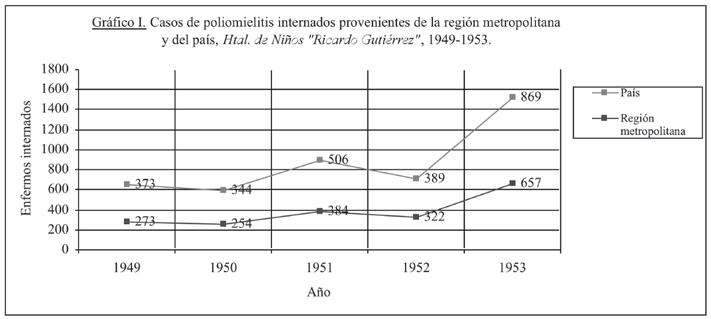
que pasen a la sección ortopedia del hospital para la rehabilitación 14 . El 10 de mayo de 1952 se erigió el Centro de Rehabilitación para los Niños Lisiados (CERENIL) en la ciudad de Mar del Plata: actualmente es el Instituto Nacional de Rehabilitación del Sur 12 . En 1953 se registró un brote ubicado en Santa Fe, Tucumán y La Rioja 8 . El total de afectados en el país fue de 2.579 personas. El gráfico I ilustra lo acontecido en el Hospital de Niños, referencia nacional para la enfermedad en la época del lustro 1949-1953; puede considerarse a las internaciones en dicha institución, por ende, como muestras representativas del ciclo y del país. Las curvas indican la cantidad de internados en ese establecimiento sanitario: una la de pacientes provenientes de toda la Argentina, y la otra de enfermos oriundos de la ciudad de Buenos Aires y sus alrededores 15 . Dos picos se advierten en ellas: en 1951 y 1953, años en los que se registraron brotes. En 1950 fue una de las enfermedades infectocontagiosas presentadas como causa importante de morbilidad en la ciudad de Buenos Aires, pero con ninguna participación en el porcentual del total de defunciones en menores de un año. Cinco años después ese índice fue de 0,116.
La gran epidemia de 1956 Se produjo en un momento particular y controvertido de la historia sociopolítica argentina. Pocos meses atrás, había tomado el gobierno mediante un golpe de estado, la autodenominada Revolución Libertadora. La convulsión política, en sus diversos aspectos, monopolizaba la atención en las altas esferas del poder. Germinaban nuevas antinomias y renacía la violencia institucionalizada 17 . La clase media comenzaba a influir notoriamente en la economía, la política y la cultura nacionales 18 . El brote causó consternación y una actitud destacada de los vecinos de los zonas afectadas: medidas propias de desinfección —lavado de manos con alcohol, pintadas de veredas y árboles con cal, utilización de bolsitas de alcanfor—, aislamiento, éxodo de la población hacia sitios lejanos de los focos epidémicos. Los centros asistenciales que cumplieron
una labor calificada en aquel entonces, fueron el Muñiz, la Casa Cuna, el Niños y el María Ferrer 2 . Las formas respiratorias predominaron, y la escasez de pulmotores y otros medios —en un principio— consistieron en la regla 14 . Fue distinguida la participación de diferentes especialistas en la ocasión. Pediatras, cirujanos, otorrinolaringólogos, ortopedistas, neumonólogos y anestesiólogos entre otros. Junto con las enfermeras, el personal técnico-mecánico de los hospitales, las voluntarias y hasta estudiantes de ingeniería conformaron un necesario equipo de salud. Importantes científicos extranjeros se hicieron presentes para colaborar en medio de la catástrofe 19 . Los casos registrados fueron aproximadamente 6.500 pacientes. Las tasas de mortalidad general e infantil se vieron influidas por el acontecimiento incluso en 1957 20 . El tratamiento de la enfermedad, por aquel entonces, contemplaba desde la kinesioterapia hasta la utilización de procedimientos agresivos en la búsqueda de evitar las secuelas invalidantes. La gamma globulina era el elemento profiláctico de elección. La cama oscilante (Ilustración 2), el pulmotor y los aparatos de presión positiva, eran el recurso adecuado para resolver la incapacidad ventilatoria que producía la enfermedad en algunos pacientes 8 . En los 50 se habían abandonado la urotropina, el clorato de potasio, y se consideraba sin fundamento el uso del prostigmin, y a su vez arriesgado el tratamiento con toxina tetánica o curare. Se criticó el empleo de suero de convaleciente: quienes aún lo preconizaban, lo usaban en el período preparalítico —basado en criterios como el diagnóstico precoz por la clínica y ciertos elementos anormales del LCR, además de noción de epidemia—, mediante inyecciones endovenosas de 100 a 400 cm³, una o dos veces por día. Debía conseguírselo de personas sanas, menores de 16 años, con secuelas de la enfermedad, sufrida dentro de los 15 años anteriores a la obtención del suero. En su lugar podía utilizarse transfusiones de sangre de adultos sanos 7 .
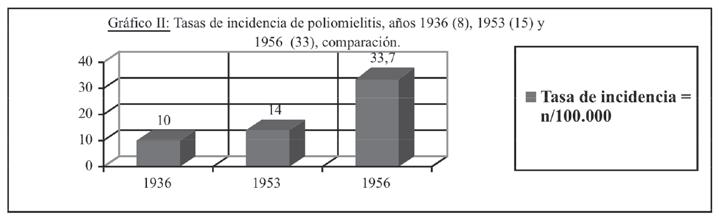
Todos los participantes en la gesta de atención de los padecientes, lo hicieron con gran desinterés y audacia. Hubo profesionales distinguidos que perdieron a sus hijos durante
la epidemia, o sufrieron sus consecuencias sobre ellos —esta circunstancia marcó a una generación de profesionales. Uno de ellos fue Tiburcio Padilla: falleció un hijo ya hombre. Otro renombrado colega vio afectado al suyo, quien finalmente quedó cuadripléjico. Nadie estaba a salvo del contagio 21 . Se destacó además la acción de ALPI, que desde entonces contribuyó con la profilaxis y el tratamiento de secuelas invalidantes 2 , además de inaugurar en 1957 las sedes de Jujuy y Salta, Zona Oeste, Tres Arroyos y Chacabuco 12 . La intromisión del marco político especificado llega hasta hoy. Desde la prosa peronista se indica que junto con la disolución de la Fundación Eva Perón, se quemaron toneladas de vestimentas, ropa de cama, instrumentos quirúrgicos y pulmotores, imprescindibles en ese momento. Y que Monseñor Plaza anunció que la epidemia de poliomielitis que soportaban los niños argentinos era el castigo de Dios por la existencia del peronismo 22 . Desde otra fuente se indica que “[…] Un arzobispo, olvidando que la epidemia se debía al “virus polio tipo I” explica que la enfermedad era un castigo divino por los pecados de la Argentina, en alusión al derrocamiento de Perón, del que seguía siendo partidario […]” 23 . En un principio el Estado no tenía a su alcance los medios a arbitrar para controlar el brote de la enfermedad, ni para tratar adecuadamente a sus víctimas. Pero también existe un consenso por parte de los participantes, en cuanto a la intervención positiva que le cupo al gobierno en un segundo tiempo de la catástrofe 2, 14, 19, 20, 23 . La creación de la Comisión Nacional de Rehabilitación del Lisiado fue el 23 de marzo de 1956, mediante el Decreto Ley número 9.276/56. Era un ente autárquico y descentralizado que dependía del PEN. Su primer presidente fue el Dr. Alejandro Ceballos. De su iniciativa nacieron dos centros médicos: el Instituto Nacional de Rehabilitación sito en Echeverría 955 de la Capital Federal, y el Centro Nacional de Rehabilitación Respiratoria “María Ferrer”, dirigido por el Dr. Aquiles Roncoroni. El primero de los organismos —hoy IREP, Instituto de Rehabilitación Psicofísica— fue tutelado durante treinta años por el Dr. José Cibeira, fisiatra graduado en los Estados Unidos 12 . En el evocado predio del Bajo Belgrano funcionaba la Ciudad Infantil “Evita” hasta la caída del régimen peronista. Esos campos fueron, posteriormente al derrocamiento, ocupados por fuerzas militares —posiblemente de gendarmería, recuerda el Dr. Horacio Rozenwurcel, quien se desempeñó como subdirector del instituto—; tenían allí su vivac. Las desalojaron, y se adaptaron las edificaciones para su nueva función 14 . Esta fue la epidemia que produce mayores recuerdos en cuanto a los estragos causados por la enfermedad objeto de este trabajo, provocó comportamientos inherentes a su propio desarrollo, y tuvo implicancias en distintos campos de la conducta humana. En el gráfico II se comparan las tasas de incidencia de las tres epidemias más importantes de poliomielitis en nuestro país: las de 1936, 1953 y 1956.
La era de la prevención. En 1953 se inició en EE.UU la experimentación —estudios de campo— con la vacuna antipoliomielítica. La Salk fue testeada satisfactoriamente en un programa de valoración efectuado en 1954-55 por Thomas Francis Jr. Hasta el 12 de abril de 1955 se ejecutaron innumerables ensayos y pruebas sobre terreno: inmunización en gran escala. Ese día, Francis —rodeado de miembros de la comunidad científica— dio a conocer al mundo, desde Michigan, los alentadores resultados 2 y se liberó el producto al mercado desde entonces 24, 25 . Ya durante el lapso de la epidemia de 1956 —y aún antes— se manejaba información acerca de la vacuna en la Argentina 8, 26, 27 . Incluso habrían llegado algunas partidas para aplicar entre los médicos expuestos 23 . A fines de los años 50 se comenzó la inmunización con la Salk, lo que significó limitar los brotes epidémicos, que acontecieron en 1958-59 y en 1960-61. En 1964 se promovió la vacunación con la Sabín 28 . Significó una fuerte valoración de la inmunización “[…] probablemente por la coincidencia cronológica de la epidemia de poliomielitis de (1956) […]” 29 . La enfermedad, dentro de las padecimientos infectocontagiosos, participó en 1960 con una cifra del 0,5 en el porcentual del total de defunciones en menores de un año,
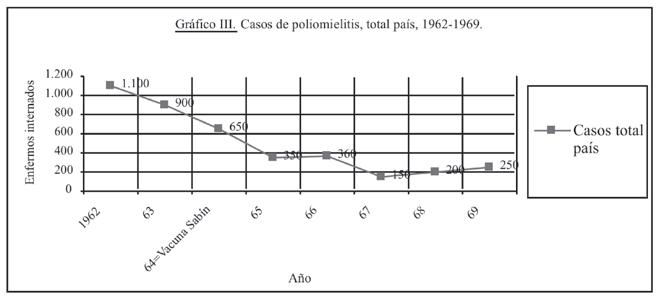
y fue nula en 1965 16 . En el gráfico III se muestran, mediante una curva, los casos totales de poliomielitis entre 1962 y 1969 30 . Se observa una caída acentuada en la progresión descendente de la curva a partir de 1965, como consecuencia de la implementación de la Sabín un año antes.
En 1969 y 1970, el viejo azote de Heine y de Mèdin, volvía a ser, a pesar de los buenos augurios que provocó la vacunación, un problema en la Capital y el gran Buenos Aires. En el hospital Ricardo Gutiérrez la mitad de los internados, 83 niños en total, durante el 70 provenían de la Capital —50% del barrio de emergencia Lacarra—, pocos casos procedían del interior del país. Las otras zonas afectadas fueron Lanús y Lomas de Zamora: la forma clínica predominante fue la espinal (72,3%); la mortalidad del 16,8% (31). Entre diciembre y febrero de esos años, se denunció otro brote en Río Negro: eran 28 casos en 52 días, más del 70% de ellos arribaban de Cipolletti —región del Alto Valle del río Negro, anunciada como de gran potencialidad económica. El estado de inmunización de los afectados era deficiente, la tasa de letalidad del grupo llegó al 32,1%, con alto porcentaje de formas respiratorias (46,4%) (30). Se ha señalado que en total, en la gran metrópoli porteña, la parálisis infantil afectó a más de 1.000 personas en los años 70-71 (32). Esa epidemia se sintió en el noroeste argentino y tenuemente en otras comarcas 33 . El brote que se originó en 1968 se extendió hasta 1974 por discontinuidad en los operativos de vacunación: la inmunización no alcanzaba valores importantes de cobertura, por lo que se inició una campaña intensiva de administración de la Sabín en 1971, con la cosecha de buenos frutos. La incidencia bajó drásticamente hacia 1977 28 . Contrariamente al concepto vertido con respecto a la apreciación de la vacuna en la década anterior, se supuso que la escasa protección era consecuencia de la reticencia a la aplicación basada en el temor de la población 32 . Entre 1978 y 1984 el flagelo se sintió nuevamente en forma de brote en el noroeste y nordeste, con predominio serológico del tipo 1 33 . En 1981 se recibieron pacientes de Formosa en el Gutiérrez, pues disponía de pulmotores y experiencia en el manejo del mal. En esa época Salk visitó el país y propuso la vacunación OPV conjuntamente con IPV a fin de evitar la interferencia de enterovirus con poliovirus atenuado y favorecer la vacunación concurrente; se aprovecharía así el deficiente saneamiento ambiental, y se acometería la baja cobertura inmunitaria 34 . En la ciudad de Santa Fe, entre marzo y mayo de 1983, se observó un pequeño brote en una población pobre y marginal localizada en Villa Yapeyú —se describieron 6 casos 35 .
La erradicación. Situación entendida como la reducción de la incidencia de la enfermedad a cero, y con ausencia del agente causal en los reservorios naturales, se logró posteriormente al último caso registrado en nuestro país, que data de 1984: éste fue en Salta, donde se detectó a un paciente proveniente de Santiago del Estero. En el mismo año, 27 países de América también lo consiguieron mediante la cobertura vaccinal del 70% 33 . “[…] La Oficina Sanitaria Panamericana propuso a los países miembros encarar las actividades pertinentes a fin de Erradicar la transmisión autóctona del virus salvaje de la Poliomielitis en las Américas para 1990 […]” 36 . Esta es parte de la introducción de una guía que se confeccionó durante el ministerio de Ricardo Barrios Arrechea, destinada a los directores de los establecimientos de salud, que contenía definiciones operativas para llevar a cabo los procedimientos de vigilancia y vacunación de bloqueo. En cada provincia se determinó la autoridad sanitaria a quien se debía notificar ante un caso sospechoso de poliomielitis. El Programa de Vigilancia Epidemiológica de las Parálisis Agudas Fláccidas comenzó a desarrollarse en el país a partir de 1987. Hoy continúa —con algunas reestructuraciones mediante— desplegando sus actividades bajo la órbita del Ministerio de Salud y Ambiente de la Nación 37 .
Comentarios finales.
La poliomielitis es una enfermedad que se considera, desde preceptos especulativos, de antigua data sobre esta tierra. Pero se remonta como entidad nosológica a fines del siglo XVIII. En la Argentina siguió los patrones universales. Sus primeras descripciones se superponen a las postrimerías de
Ilustración 2. Cama oscilante (gentileza del Dr. Teodoro F. Puga)

los grandes movimientos inmigratorios. El desarrollo de los brotes en eminentes localidades de carácter comercial —y de índole portuaria alguno de ellos— hizo pensar a los galenos de aquellas épocas que “[…] debe tener cierta importancia la vida agitada moderna y las relaciones comerciales, tan poderosamente desarrolladas desde el final del pasado siglo, con sus posibilidades de contacto y de infección nacionales e internacionales cada vez más intensas […]” 1 . El gran incremento de la ocurrencia de poliomielitis en EE.UU se verificó en 1943, para estampar una cima en 1952: los afectados entre niños y adultos fueron 58.000 individuos, de los cuales fallecieron más del 5% 24 . Hubo brotes de la enfermedad en distintos rincones del orbe en los 50. La Argentina no fue la excepción. La comparación del gráfico II lo respalda. Pero Jonas Salk y Albert Sabín coronaron la labor de años y de muchos investigadores: vacunación masiva, circunscripción de los brotes, erradicación. El último caso en EE.UU causado por virus salvaje autóctono fue en 1979 38 . En la Argentina en 1984. A propósito de las finalidades planteadas en nuestro continente, el postrer caso denunciado en él fue el 23 de agosto de 1991, en Perú 39 . Nuestro país siguió el derrotero. Trajinado de atrás, pero sin dejar de forjar cada hito indispensable. Para su construcción trabajaron infinidad de hombres y mujeres, renombrados o anónimos. Se han mencionado en este escrito a algunos de ellos. A otros cabe aludirlos ahora: son los testimoniantes doctores Teodoro F. Puga y Horacio Rozenwurcel, quienes vivieron la epidemia del 56 desde adentro en Casa Cuna; y el decano de nuestra alta casa de estudios, la Facultad de Ciencias Médicas de la U.B.A, Profesor Dr. Alfredo Buzzi, que fue un destacado profesional en los comienzos del IREP. En la investigación enunciada más arriba, enriquecida por más evidencias, se imprimirán muchos otros apellidos.
1. Müller, Eduardo: Parálisis infantil epidémica (Enfermedad de Heine-Mèdin). En: Mohr, L.; Staehelin, R.: Tratado de Medicina Interna. Madrid: Editorial Saturnino Calleja, 1922. 2. González Varela, Alberto: Los anestesiólogos en la poliomielitis de 1956. Rev. Arg. Anest. (Buenos Aires) 50,2, 1992:105-110. 3. Buzzi, Alfredo; Rozenwurcel, Horacio: Historia de la polio mielitis. Rev. Asoc. Méd. Argent. (Buenos Aires) agosto 1967, 81,8:393-395. 4. Lardies González, Julio: La poliomielitis en la historia de la medicina. La Semana Médica (Buenos Aires) diciembre 1973:1518-1521. 5. Steigman, Alex J.: Poliomielitis. En: Nelson, Waldo y cols.: Tratado de pediatría. 6ta. edición, México: Salvat, 1971. 6. Sisto, Genaro: Contribución al estudio de la poliomielitis ante rior aguda (tesis para optar al grado de doctor en medicina). Buenos Aires: U.B.A., 1895. 7. Garrahan, Juan P.: Medicina infantil. Pediatría y puericultura. 7ma. edición, Buenos Aires: El Ateneo, 1951. 8. Puga, Teodoro; Rozenwurcel, Horacio; Ferraro, Rodolfo, y cols.: Poliomielitis. Enfermedad de Heine Mèdin. Premio “Asoc. Médica Casa Cuna” 1957. Buenos Aires: edición del autor, 1957. 9. Vilches, Antonio: Etiología, patogenia y epidemiología de la po liomielitis. Arch. Arg. Pediatr. (Buenos Aires) XLV(3),1956:175- 192. 10. Departamento de Higiene de la Provincia de Córdoba: Pa rálisis infantil. Recomendaciones a la población sobre adopción de medidas preventivas. Boletín del Departamento de Higiene de la Provincia de Córdoba (Córdoba) II,16, enero 1943:53-57. 11. ALPI. (2008) Historia. [en línea]. http://www.alpi.org.ar/ html/historia.html {Consulta: 18 de mayo de 2008}. 12. Cibeira, José: Aspectos históricos del IREP. Visión de su primer director. Boletín del Departamento de Docencia e Investigación del IREP (Buenos Aires) 10(2),2006:3-19. 13. Macaya, Luís: Hospitales porteños. Buenos Aires: Laborato rios C. Dupont & Cia., 1949. 14. Testimonio del Dr. Horacio Rozenwurcel. 15. Maccarini, Hugo: Contribución al estudio de la epidemio logía de la poliomielitis. Arch. Arg. Pediatr. (Buenos Aires) XLV(3),1956:134-171. 16. Mazzeo, Victoria: Mortalidad infantil en la ciudad de Buenos Aires (1856-1986). Buenos Aires: CEAL, 1993. 17. Luna, Félix: Breve historia de los argentinos. 5ta. edición, Bue nos Aires: Planeta, 1994, p. 266. 18. Luna, Félix (director de la obra): Historia de la argentina. 1955-1966. La expansión de los sectores medios. Buenos Aires: Hyspamérica, 1992. 19. Testimonio del Dr. Teodoro F. Puga. 20. Veronelli, Juan Carlos; Veronelli Correch, Magali: Los orí genes institucionales de la salud pública en la argentina. 1ª ed. Buenos Aires: OPS/OMS, 2004. 21. Testimonio del Dr. Alfredo Buzzi. 22. Silletta, Alfredo: La Patria Sublevada. Una historia de la Argentina Peronista. Buenos Aires: Latinoamericana Editora, 2002. 23. Croce, Pablo: La Casa Cuna de Buenos Aires. Epopeya en cua tro siglos. 1ra. ed., Buenos Aires: Fundación Hospital Pedro de Elizalde ex Casa Cuna, 2007, p 170. 24. Chandler, Caroline: Hombres y mujeres famosos de la medici na modera. Buenos Aires: Plaza & Janes S. A., 1967. 25. Modlin, John: Poliovirus. En: Mandell, Gerald; Gordon Douglas, R. (h); Bennett, John: Enfermedades infecciosas. Prin cipios y práctica. 3ra. edición, Buenos Aires: Editorial Médica Panamericana, 1990. 26. Lucero, Bismarck: La vacuna contra la poliomielitis. Arch. Arg. Pediatr. (Buenos Aires) XLIV(2),1955:100-108. 27. SAP - Editorial: La vacuna Salk. Arch. Arg. Pediatr. (Buenos Aires) XLV(5),1956:293-294. 28. Programa de Vigilancia de las Parálisis Agudas Fláccidas. Ministerio de Salud de la Nación. (2007) Parálisis aguda flác cida. Poliomielitis. [en línea]. http:// www.msal.gov.ar/htm/Site/ sala_situacion/PANELES/Docs_de_interes/PAF_para_sala_ de_situaci_n_jun_2007.ppt {Consulta: 24 de mayo de 2008}. 29. Casserly, Pedro: Las vacunas y la salud pública. Arch. Arg. Pediatr. (Buenos Aires) 103(1),2005:72-76, p. 72. 30. Bertoni, M. y cols.: Brote de poliomielitis en Río Negro (Dic. 1969 – Feb. 1970). Salud Argentina (Buenos Aires) (2),1971:48-57. 31. Damonte, R.; Acosta, J.: Brote de poliomielitis en la Capital Federal y sector conurbano (Período 1969 - 1970). Rev. Htal. de Niños (Buenos Aires) XII(47),1970:195-197. 32. Ruvinsky, Raúl; Bonesana, Néstor: Historia de la pediatría preventiva y de las inmunizaciones. En: Sociedad Argentina de Historia de la Medicina. Actas del primer congreso hispanoame ricano de historia de la medicina, 9 al 12 de diciembre de 1980. Buenos Aires: Imprenta Municipal, 1980. 33. Marco del Pont, José; Gentile, Angela: Consenso sobre vacu nas: vacunas contra hepatitis B y vacunas antipoliomielíticas. Estrategias para su implementación. Arch. Arg. Pediatr. (Buenos Aires) 98(2),2000:138-152. 34. Testimonio del Dr. Mario F. Rípoli. 35. David, J.: Brote de poliomielitis en la ciudad de Santa Fe. Rev. Médica de Santa Fe (Santa Fe) 18(1),1985:5-7. 36. Subsecretaria de Programas de Salud, Dirección Nacional de Promoción y Protección de la Salud, Área de Vigilancia Epi demiológica e Inmunizaciones: Erradicación de la poliomielitis 1988. Guía para la Vigilancia Epidemiológica y Vacunación de Bloqueo. Buenos Aires: Ministerio de Salud y Acción Social, 1988, p. 5. 37. Información de la Dra. Mariel Caparelli. 38. Pickering, Peter y cols.: Red book. Enfermedades infecciosas en pediatría. 25ta. edición, Buenos Aires: Editorial Médica Pa namericana, 2001. 39. Ministerio de Salud de la Nación. (2007) Ultimo Caso de Po liomielitis en América. [en línea]. msal.gov.ar http://www.msal. gov.ar/htm/site/efemerides.asp {Consulta: 4 de junio de 2007}.




