
A editora e os autores deste livro não mediram esforços para assegurar dados corretos e informações precisas. Entretanto, por ser a Medicina uma ciência em permanente evolução, recomendamos aos nossos leitores recorrer à bula dos medicamentos e a outras fontes fidedignas – inclusive documentos oficiais –, bem como avaliar cuidadosamente as recomendações contidas neste livro em relação às condições clínicas de cada paciente.

Organizadores

Nathalia Ramalho
George Carvalho
Marcus Caio de Moura
Jurema Telles
Ginecologia & Oncologia
Copyright © 2024 Editora Rubio Ltda.
ISBN 978-65-88340-60-8
Todos os direitos reservados. É expressamente proibida a reprodução desta obra, no todo ou em parte, sem autorização por escrito da Editora.
Produção
Equipe Rubio
Capa Bruno Sales
Imagem de Capa
©iStock.com/Ridofranz
Editoração Eletrônica
Estúdio Castellani
CIP-BRASIL. CATALOGAÇÃO NA FONTE SINDICATO NACIONAL DOS EDITORES DE LIVROS, RJ
G411
Ginecologia & oncologia / organizadores Nathalia Ramalho ... [et al.]. – 1. ed. – Rio de Janeiro : Rubio, 2024.
416 p. ; 21 cm.
Inclui bibliografia e índice
ISBN 978-65-88340-60-8
1. Aparelho genital feminino – Câncer. I. Ramalho, Nathalia. 23-86101
CDD: 616.99466
CDU: 618.14-006
Meri Gleice Rodrigues de Souza – Bibliotecária – CRB-7/6439.
Editora Rubio Ltda.
Av. Franklin Roosevelt, 194 s/l. 204 – Centro
20021-120 – Rio de Janeiro – RJ
Telefone: 55(21) 2262-3779
E-mail: rubio@rubio.com.br
www.rubio.com.br
Impresso no Brasil
Printed in Brazil
Organizadores
Nathalia Ramalho
Médica pela Universidade de Pernambuco (UPE).
Ginecologista e Obstetra pelo Instituto de Medicina Integral Professor
Fernando Figueira (Imip).
Fellowship em Ginecologia Endócrina, Climatério e Anticoncepção (Geclan) e Ginecologia Infantopuberal pela Irmandade da Santa Casa de Misericórdia de São Paulo (ISCMSP).
Pós-graduação em Sexologia Clínica pelo Instituto Brasileiro de Ciências Médicas Juscelino Kubitschek (IBCMED).
Doutoranda em Medicina Integral pelo Imip.
Fundadora do Ambulatório de Ginecologia para Sobreviventes de Câncer do Imip.
Membro Titular da Federação Brasileira de Ginecologia e Obstetrícia (Febrasgo), Sociedade Brasileira de Climatério (Sobrac), do EVA – Grupo Brasileiro de Tumores Ginecológicos e da The Scientific Network on Female Sexual Health and Cancer.
George Carvalho
Médico pela Universidade Federal de Pernambuco (UFPE).
Ginecologista e Obstetra pelo Instituto de Medicina Integral Professor
Fernando Figueira (Imip).
Fellowship em Oncoginecologia pelo Imip.
Tutor do curso de Medicina da Faculdade Pernambucana de Saúde (FPS)
– Disciplina Ginecologia e Obstetrícia.
Professor Auxiliar da Faculdade de Medicina de Garanhuns (Fameg-Afya).
Professor, Redator de Apostilas e Vice-coordenador de Ginecologia e Obstetrícia do EuMédicoResidente.
Marcus Caio de Moura
Médico pela Universidade Federal de Pernambuco (UFPE).
Médico Residente em Ginecologia e Obstetrícia do Instituto de Medicina
Integral Professor Fernando Figueira (Imip).
Jurema Telles
Médica pela Universidade de Pernambuco (UPE).
Mestre em Ciências da Saúde pela UPE.
Doutora em Oncologia pelo Instituto Nacional de Câncer (Inca).
Especialista em Oncologista Clínica pela Associação Médica Brasileira (AMB)/Sociedade Brasileira de Cancerologia (SBC).
Coordenadora do Serviço de Oncologia de Adultos e do Grupo de Oncogeriatria do Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Docente Pesquisadora dos Programas Stricto Sensu do Imip.
Membro do Board do Grupo de Pesquisa Oncogeriatria (Latin American Cooperative Oncology Group [Lacog]).
Colaboradores
Adriana Griz
Graduada em Medicina pela Universidade de Pernambuco (UPE).
Residência Médica em Ginecologia e Obstetrícia pelo Instituto de Medicina
Integral Professor Fernando Figueira (Imip).
Especialista em Reprodução Assistida pela Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo).
Mestre em Saúde Integral pelo Imip.
Preceptora do Ambulatório de Planejamento Reprodutivo do Imip.
Alberto Gorayeb
Graduado em Medicina pela Faculdade Pernambucana de Saúde (FPS).
Médico Psiquiatra pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Mestre em Cuidados Paliativos e doutorando em Saúde Integral pelo Imip.
Docente do curso de Medicina da FPS.
Ana Carolina Veras B. de Albuquerque
Estudante do curso de Medicina da Faculdade Pernambucana de Saúde (FPS).
Ana Lucia Paya Benito
Graduada em Medicina pela Universidade de Mogi das Cruzes (UMC).
Residência Médica em Psiquiatria pela Santa Casa de Misericórdia de São Paulo.
Título de Especialista em Psiquiatria pela Associação Brasileira de Psiquiatria (ABP).
Pós-graduação em Psico-oncologia pela Faculdade de Ciências Médicas de Minas Gerais (FCM-MG).
Pós-graduação em Sexologia Clínica pelo Instituto Brasileiro de Ciências Médicas Juscelino Kubitschek (IBCMED).
Coordenadora do Comitê de Saúde Mental da Associação Brasileira de Psiquiatria (ABP).
Membro da International Psycho-oncology Society (Ipos).
Ana Luíza Fassizoli da Fonte
Graduada em Medicina pela Universidade Federal de Juiz de Fora (UFJF).
Médica Radio-oncologista pelo Instituto Nacional do Câncer (Inca).
Supervisora da Residência Médica em Radioterapia do Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Coordenadora dos serviços de Radioterapia do Imip e do Hospital de Câncer de Pernambuco (HCP).
André Luiz de Sousa Lima
Graduado em Medicina pelo Centro Universitário Maurício de Nassau (Uninassau).
Médico Residente em Radioterapia pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Bacharel em Ciências da Computação pela Universidade Federal de Pernambuco (UFPE).
Mestrando em Cuidados Paliativos pelo Imip.
Andrezza Layane Alves Santos Paes de Barros
Graduada em Medicina pela Faculdade de Medicina de Juazeiro do Norte, CE.
Médica Oncologista Clínica pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Mestrado em Cuidados Paliativos pelo Imip.
Preceptora das Residências de Oncologia do Imip, Hospital Universitário Oswaldo Cruz (Huoc) e do Real Hospital Português de Beneficência em Pernambuco (RHP).
Audrey Tieko Tsunoda
Graduada em Medicina pela Universidade Federal do Paraná (UFPR).
Residência Médica em Cirurgia Geral pela Irmandade da Santa Casa de Misericórdia de Curitiba (ISCMC).
Residência de Cancerologia Cirúrgica pelo Instituto Nacional de Câncer (Inca).
Membro Titular da Sociedade Brasileira de Cirurgia Oncológica (SBCO).
Doutora em Oncologia pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Professora do Programa de Pós-graduação em Tecnologia em Saúde na Pontifícia Universidade Católica do Paraná (PUC-PR).
Representante da América do Sul e da Central na International Gynecologic Cancer Society (IGCS).
Coordenadora do Programa de Cirurgia Robótica do Hospital do Coração (HCor).
Cirurgiã Oncológica no Departamento de Ginecologia Oncológica do Hospital
Erasto Gaertner e no Instituto de Oncologia do Paraná (IOP).
Aurélio Costa
Graduado em Medicina pela Universidade de Pernambuco (UPE).
Mestre em Saúde Materno-Infantil pelo Instituto de Medicina Integral
Professor Fernando Figueira (Imip).
Doutor em Ginecologia pela Universidade Estadual de Campinas (Unicamp).
Professor Adjunto de Medicina da Universidade Federal de Pernambuco (UFPE).
Supervisor do Programa de Residência em Ginecologia e Obstetrícia do Imip.
Bárbara de Queirós Mattoso Barreto Ono
Graduada em Medicina pela Universidade Federal de São Carlos (UFSCar).
Residência Médica em Ginecologia e Obstetrícia pela Universidade de Ribeirão Preto (Unaerp).
Mestranda em Ciências da Saúde pela Faculdade de Medicina de Ribeirão Preto – Universidade de São Paulo (FMRP-USP).
Bárbara Maria Lafayette Viana da Luz
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE).
Médica Oncologista do Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Mestre em Cuidados Paliativos pelo Imip.
Coordenadora e Preceptora da Residência de Oncologia Clínica do Imip.
Beatriz Fried
Graduada em Medicina pela Faculdade Pernambucana de Saúde (FPS).
Residência Médica em Ginecologia e Obstetrícia pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Fellowship em Uroginecologia e Disfunções do Assoalho Pélvico do Imip.
Pós-graduanda em Medicina Intensiva pela Associação de Medicina Intensiva (Amib).
Preceptora da residência de Ginecologia e Uroginecologia do Imip.
Benedito Mauro Rossi
Graduado em Medicina pela Pontifícia Universidade Católica de Campinas (PUC-Campinas).
Residência Médica em Cirurgia Geral pelo Hospital Edmundo Vasconcelos, SP.
Residência Médica em Cirurgia Oncológica pela Fundação Antônio Prudente (FAP)/Hospital A.C.Camargo, SP.
Mestre em Oncologia pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Doutor em Oncologia pela FAP/Hospital A.C.Camargo, SP.
Professor Livre-docente em Oncologia pela FMUSP.
Coordenador da Medicina Genômica na Beneficência Portuguesa de São Paulo.
Candice Lima Santos
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE).
Residência Médica em Oncologia pela Fundação Antônio Prudente (FAP)/ Hospital A.C.Camargo, SP.
Doutora em Medicina Integral pelo Instituto de Medicina Integral Professor
Fernando Figueira (Imip).
Coordenadora do Departamento de Oncologia Clínica do Hospital Esperança Recife.
Coordenadora do Departamento de Oncologia Clínica do Imip.
Carla Rameri A. S. de Azevedo
Graduada em Medicina pela Universidade Federal de Campina Grande (UFCG).
Especialista em Clínica Médica pela Universidade Federal de São Paulo (Unifesp).
Residência Médica em Oncologia pela Fundação Antônio Prudente (FAP)/ Hospital A.C.Camargo, SP.
Doutora em Oncologia pelo Instituto Nacional de Câncer (Inca).
Coordenadora da Pesquisa Clínica do Centro de Alta Complexidade em Oncologia do Instituto de Medicina Integral Professor Fernando Figueira (Cacon-Imip).
Membro do Comitê de Tumores Ginecológicos da Sociedade Brasileira de Oncologia Clínica (SBOC).
Membro da Diretoria do Grupo Brasileiro de Tumores Ginecológicos (EVA).
Membro do The Latin American Cooperative Oncology Group (Lacog), da American Society of Clinical Oncology (Asco) e da European Society for Medical Oncology (Esmo).
Preceptora da Residência Médica em Oncologia do Imip e do internato do curso Médico da Faculdade Pernambucana de Saúde (FPS).
Oncologista e Pesquisadora do Imip e da Oncologia D’or – Recife.
Docente e Pesquisadora do Programa de Pós-graduação Stricto Sensu de Cuidados Paliativos do Imip.
Carmen Lucia de Paula
Graduada em Enfermagem pela Universidade Gama Filho (UGF).
Mestre em Enfermagem pela Universidade do Estado do Rio de Janeiro (Uerj).
Especialista em Sexualidade Humana pela Universidade Candido Mendes (Ucam).
Idealizadora e coordenadora do Ambulatório de Sexualidade do Hospital do Câncer II do Instituto Nacional do Câncer (Inca).
Enfermeira do Ambulatório de Ginecologia Oncológica do Hospital do Câncer II.
Coordenadora e Docente do Módulo de Ginecologia Oncológica do Programa de Residência Multiprofissional do Inca.
Docente do Programa de Pós-graduação em Enfermagem Oncológica da Uerj.
Carolina Arruda Asfora
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE).
Residência em Clínica Médica pelo Hospital das Clínicas da Universidade Federal de Pernambuco (HC-UFPE).
Preceptora da Residência em Clínica Médica do Hospital Alfa, PE.
Caroline de Nadai Costa
Graduada em Medicina pela Faculdade Evangélica do Paraná (Fepar).
Residência Médica em Oncologia Clínica pelo A.C.Camargo Cancer Center, SP.
Título de Especialista em Oncologia Clínica pela Sociedade Brasileira de Cancerologia (SBC).
Observership em Oncologia Clínica com ênfase em Tumores Uroginecológicos no City of Hope, EUA.
Cíntia Cardoso Pinheiro
Graduada em Medicina pela Universidade Federal do Amazonas (Ufam).
Residência Médica em Ginecologia e Obstetrícia pelo Hospital Maternidade
Leonor Mendes de Barros, SP.
Residência Médica em Mastologia pela Universidade de São Paulo (USP).
Curso de Especialização em Sexualidade Humana pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Mestre em Cirurgia pelo Programa de Pós-graduação em Cirurgia da Ufam. Professora da Disciplina Saúde da Mulher 1 da Ufam.
Édria Aparecida Ferreira
Graduada em Ciências Biológicas pela Universidade Federal do Rio de Janeiro (UFRJ).
Graduada em Enfermagem pela Universidade Federal Fluminense (UFF).
Especialista em Enfermagem Oncológica pelo Hospital Universitário Antônio Pedro (Huap-UFF).
Especialista em Sexualidade Humana pelo Centro Universitário Celso Lisboa, RJ.
Mestre em Pesquisa Aplicada à Saúde da Criança e da Mulher pelo Instituto
Fernandes Figueira (IFF)/Fundação Oswaldo Cruz (Fiocruz), RJ.
Fernanda Falcão Carlos
Graduada em Medicina pela Faculdade de Medicina Nova Esperança (Famene), PB.
Médica Residente em Ginecologia e Obstetrícia do Instituto de Medicina
Integral Professor Fernando Figueira (Imip).
Francilberto Souza
Graduado em Medicina pela Universidade Federal do Rio Grande do Norte (UFRN).
Residência Médica em Ginecologia e Obstetrícia pelo Instituto de Medicina
Integral Professor Fernando Figueira (Imip).
Título de Especialista em Ginecologia e Obstetrícia pela Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo).
Fellowship em Uroginecologia e Disfunções do Assoalho Pélvico pelo Imip.
Mestre em Saúde Integral pelo Imip.
Professor do curso de Medicina da Universidade Federal de Pernambuco (UFPE) e da Universidade Católica de Pernambuco (Unicap).
Geórgia Fontes Cintra
Graduada em Medicina pela Universidade Estadual de Campinas (Unicamp).
Residência Médica em Ginecologia e Obstetrícia pelo Centro de Atenção
Integral à Saúde da Mulher (Caism-Unicamp).
Especialista em Ginecologia Oncológica pelo Hospital de Câncer de Barretos, SP.
Mentora Internacional da International Gynecologic Cancer Society.
Giordana Campos Braga
Graduada em Medicina pela Universidade Federal de Campina Grande (UFCG).
Residência Médica em Ginecologia e Obstetrícia pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Mestre e Doutora em Tocoginecologia pela Faculdade de Medicina de Ribeirão Preto da Universidade de São Paulo (FMRP-USP).
Professora de Ginecologia e Obstetrícia da Universidade de Ribeirão Preto (Unaerp).
Professora da Pós-graduação de Saúde Pública da FMRP-USP.
Glauco Baiocchi Neto
Graduado em Medicina pela Universidade Estadual Paulista (Unesp).
Mestre e Doutor em Oncologia pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Diretor do Departamento de Ginecologia Oncológica do A.C.Camargo
Cancer Center, SP.
José Rodrigo Lucena Tavares
Estudante do curso de Medicina da Faculdade Pernambucana de Saúde (FPS).
Julianna Guendler
Graduada em Fisioterapia pela Universidade Federal de Pernambuco (UFPE).
Título de Especialista em Saúde da Mulher pela Associação Brasileira de Fisioterapia em Saúde da Mulher/Conselho Federal de Fisioterapia e Terapia Ocupacional (Abrafism/Coffito).
Mestre em Patologia pela UFPE.
Doutora em Saúde Materno-infantil pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Fisioterapeuta do Imip.
Coordenadora do Setor de Fisioterapia em Saúde da Mulher do Imip.
Docente de Fisioterapia da Faculdade Pernambucana de Saúde (FPS).
Membro do Comitê de Capacitação Docente da FPS.
Professora Colaboradora do Mestrado Profissional em Educação na Área de Saúde da FPS.
Kamila Ferreira
Graduada em Fisioterapia pela Universidade Estácio de Sá (Unesa), RJ.
Especialista em Fisioterapia Oncológica pela Associação Brasileira de Fisioterapia em Oncologia (ABFO).
Especialista em Fisioterapia na Saúde da Mulher pela Associação Brasileira de Fisioterapia em Saúde da Mulher (Abrafism).
Pós-graduada em Fisioterapia em Oncologia pelo Instituto Nacional do Câncer (Inca).
Pós-graduada em Fisioterapia Pélvica pela Universidade Castelo Branco (UCB), RJ.
Mestre em Ciências da Reabilitação pelo Centro Universitário Augusto Motta (Unisuam), RJ.
Doutoranda em Pesquisa Aplicada à Saúde da Mulher no Instituto Fernandes Figueira (IFF), RJ.
Fisioterapeuta do Hospital do Câncer II – Inca.
Letícia Telles Sales
Graduada em Medicina pela Faculdade Pernambucana de Saúde (FPS).
Residência em Clínica Médica pelo Real Hospital Português (RHP).
Médica Residente em Oncologia Clínica do Hospital Sírio-Libanês.
Luciana de Holanda L. D. Câmara
Graduada em Medicina pela Universidade de Pernambuco (UPE).
Residência Médica de Cirurgia Geral pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Residência Médica de Cirurgia Oncológica pelo Instituto Nacional do Câncer (Inca).
Membro Titular da Sociedade Brasileira de Cirurgia Oncológica (SBCO).
Preceptora da Faculdade Pernambucana de Saúde (FPS) e da Residência Médica de Cirurgia Geral do Imip.
Luiz Odorico Monteiro de Andrade
Graduado em Medicina pela Universidade Federal do Ceará (UFC).
Doutor em Saúde Coletiva pela Universidade Estadual de Campinas (Unicamp), SP.
Pós-Doutor pela Universidade de Montreal no Canadá.
Pesquisador em Ciência, Tecnologia, Produção e Inovação em Saúde Pública da Fundação Oswaldo Cruz (Fiocruz).
Professor Adjunto do curso de Medicina da UFC.
Professor do Mestrado em Saúde da Família da UFC/Sobral.
Professor do Mestrado e Doutorado Profissional em Saúde da Família/Fiocruz.
Coordenador do Laboratório de Redes Integradas e Inteligentes de Sistemas de Saúde (Lariisa).
Manoel de Andrade
Graduado em Medicina pela Universidade de Pernambuco (UPE).
Residência Médica em Cirurgia Geral pelo Hospital Regional do Agreste (HRA), PE.
Residência Médica em Cirurgia Oncológica pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Preceptor da Residência Médica e do Fellowship de Oncoginecologia do Imip.
Cirurgião Oncológico da Rede D’or e da Cooperativa de Cirurgia Oncológica de Pernambuco (COP).
Presidente da Sociedade Brasileira de Cirurgia Oncológica (SBCO) – Regional de Pernambuco.
Márcia Cristina Santos Pedrosa
Graduada em Medicina pela Universidade de Pernambuco (UPE).
Residência Médica em Ginecologia e Obstetrícia pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Especialista em Mastologia pelo Instituto Brasileiro de Controle do Câncer (IBCC), SP.
Membro da Sociedade Brasileira de Mastologia (SBM).
Mastologista da Rede D’or – Recife.
Marcos Lira Falcão Júnior
Graduado em Medicina pela Universidade Federal de Pernambuco (UFPE).
Residência Médica em Ginecologia e Obstetrícia pelo Instituto de Medicina
Integral Professor Fernando Figueira (Imip).
Coordenador do Setor de Ginecologia do Imip.
Maria Magalhães Vasconcelos Guedes
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE). Residência em Clínica Médica pelo Hospital das Clínicas da Universidade Federal de Pernambuco (HC-UFPE).
Especialista em Geriatria e Gerontologia pela Pontifícia Universidade Católica do Rio Grande do Sul (PUC-RS) e Titulada pela Sociedade Brasileira de Geriatria e Gerontologia (SBGG).
Pós-graduada em Cuidados Paliativos pela Universidade de Pernambuco (UPE).
Médica e Preceptora dos Serviços e das Residências Médicas em Clínica Médica e em Geriatria do HC-UFPE.
Coordenadora do Ambulatório de Oncogeriatria do HC-UFPE.
Marianna Urquiza Sève de Abreu e Lima
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE).
Residência em Clínica Médica pelo Hospital Barão de Lucena (HBL).
Residência Médica em Oncologia Clínica pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Mestranda em Cuidados Paliativos pelo Imip.
Mirella Rebello
Graduada em Medicina pela Universidade Federal de Pernambuco (UFPE).
Especialista em Medicina Interna e Geriatria com área de atuação em Cuidados Paliativos pela Associação Médica Brasileira (AMB).
Mestre em Cuidados Paliativos pelo Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Doutoranda em Saúde Integral pelo Imip.
Doutoranda em Bioética pela Universidade do Porto, Portugal.
Professora do curso de Medicina da Faculdade Pernambucana de Saúde (FPS).
Preceptora dos Programas de Residência em Geriatria e Medicina Paliativa do Imip.
Raquel Boechat de Moura Carvalho
Graduada em Fisioterapia pela Universidade Castelo Branco (UCB), RJ.
Especialista em Fisioterapia Oncológica pela Associação Brasileira de Fisioterapia em Oncologia (ABFO).
Especialista em Fisioterapia na Saúde da Mulher pela Associação Brasileira de Fisioterapia em Saúde da Mulher (Abrafism).
Pós-graduada em Fisioterapia em Oncologia pelo Instituto Nacional do Câncer (Inca).
Mestre em Pesquisa Clínica Aplicada à Saúde da Mulher pelo Instituto Fernandes Figueira (IFF)/Fundação Oswaldo Cruz (Fiocruz), RJ.
Fisioterapeuta do Hospital do Câncer II – Inca.
Rayssa Silva Passos
Estudante do curso de Medicina da Faculdade Pernambucana de Saúde (FPS).
Reitan Ribeiro
Graduado em Medicina pela Universidade Federal de Ciências da Saúde de Porto Alegre (UFCSPA).
Residência Médica em Cirurgia Geral pelo Hospital Governador Celso Ramos (HGCR), SC.
Residência em Cirurgia Oncológica pelo Hospital Erasto Gaertner, PR.
Título de Especialista e Membro Titular da Sociedade Brasileira de Cancerologia (SBC).
Título de Especialista e Membro Titular da Sociedade Brasileira de Cirurgia Minimamente Invasiva e Robótica (Sobracil).
Cirurgião Oncológico do Hospital Erasto Gaertner e do Instituto de Oncologia do Paraná, PR.
Observer Fellow em Ginecologia Oncológica pela Memorial Sloan Kettering Cancer Center – New York, USA.
Observer Fellow em Cirurgia Minimamente Invasiva (Laparoscópica) pela Montreal General Hospital – McGill University – Montreal, Canadá.
Rodrigo Santa Cruz Guindalini
Graduado em Medicina pela Escola Paulista de Medicina da Universidade Federal de São Paulo (EPM-Unifesp).
Residência de Clínica Médica pela EPM-Unifesp.
Residência Médica de Oncologia Clínica pela Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Doutor em Ciência no Programa de Oncologia pela FMUSP.
Pós-doutor em Oncologia pela FMUSP.
Fellowship da Universidade de Chicago, EUA.
Oncologista Clínico e Oncogeneticista da Oncologia D’or.
Sabrina Pinheiro Santiago
Graduada em Medicina pela Universidade Federal do Ceará (UFC).
Residência em Clínica Médica pelo Hospital Universitário Walter Cantídio (HUWC-UFC).
Residência Médica em Hematologia e Hemoterapia pelo Hospital das Clínicas da Universidade de São Paulo (HC-FMUSP).
Mestre em Ciências Médicas pela UFC.
Médica Assistente do Serviço de Hematologia e Transplante de Medula
Óssea do Hospital São Camilo, Fortaleza, CE.
Sérgio Henrique P. Okano
Graduado em Medicina pela Faculdade de Medicina de Ribeirão Preto da Universidade de São Paulo (FMRP-USP).
Residência em Ginecologia e Obstetrícia pelo Hospital das Clínicas de Ribeirão Preto (HC-FMRP-USP).
Aperfeiçoamento em Sexualidade Humana e em Terapia Sexual pelo Programa de Estudos em Sexualidade (ProSex) do Departamento e Instituto de Psiquiatria da USP.
Título de Especialista em Ginecologia e Obstetrícia e de Área de atuação
em Sexologia pela Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo).
Mestre em Ginecologia e Obstetrícia pela FMRP-USP.
Vandré Cabral Gomes Carneiro
Graduado em Medicina pela Universidade de Pernambuco (UPE).
Residência Médica em Cirurgia Geral pelo Hospital Getúlio Vargas (HGV).
Residência Médica em Cirurgia Oncológica pelo Hospital A.C.Camargo
Cancer Center, SP.
Especialista em Aconselhamento Genético em Oncologia pelo Hospital
Israelita Albert Einstein.
Doutor em Oncologia pela A.C.Camargo Cancer Center, SP.
Pós-doutorando em Saúde Pública pela Fundação Oswaldo Cruz (Fiocruz).
Coordenador do Departamento de Oncoginecologia e da Residência de Cirurgia Oncológica do Instituto de Medicina Integral Professor Fernando Figueira (Imip).
Preceptor da Residência Médica de Cirurgia Geral e de Cirurgia do Aparelho
Digestivo do Imip.
Preceptor da Residência Médica de Ginecologia (Oncoginecologia) do Imip.
Preceptor do curso de Medicina da Faculdade Pernambucana de Saúde (FPS).
Médico Pesquisador do Hospital de Câncer de Pernambuco (HCP), CE.
Diretor dos Programas de Câncer Hereditário do Hospital Barão de Lucena (HBL), HCP e Imip.
Walyson
S. Surimã
Graduado em Medicina pela Universidade Federal do Ceará (UFC).
Residência Médica em Cirurgia Geral pelo Hospital Universitário Walter Cantídio (HUWC-UFC) e Hospital Geral de Fortaleza (HGF, CE.
Residência Médica em Oncologia Cirúrgica pela Fundação Antônio Prudente/ Hospital A.C.Camargo Cancer Center, SP.
Mestre em Cirurgia pelo Departamento de Cirurgia da Faculdade de Medicina da UFC.
Cirurgião Oncológico do HGF.
Agradecimentos
A todos que de alguma forma contribuíram para a construção desta obra, nosso muito obrigado. Agradecemos de forma especial às mulheres que, mesmo sem querer ou saber, nos ensinam diariamente sobre vida, luta e superação. Elas são a grande fonte de inspiração para nossa incessante busca de exercer uma assistência à saúde adequada e promover qualidade de vida em momentos tão desafiadores de suas histórias. Esta obra é por e para elas.
Os Organizadores
Apresentação
Por caminhos tortos, viera a cair num destino de mulher, com a surpresa de nele caber como se o tivesse inventado.
Clarice Lispector
Saúde da mulher e saúde global são aspectos essenciais para a vida plena da mulher em qualquer contexto e, em especial, no enfrentamento de doenças crônicas, como o câncer. Frequentemente esses aspectos têm sido negligenciados e não adequadamente valorizados no plano de cuidados a serem oferecidos a essa mulher, sobretudo sob a perspectiva da pessoa mais importante envolvida: a mulher.
Mesmo em tempos de tantas mudanças e avanços, falar de saúde da mulher, sexualidade, câncer, importância da qualidade de vida e autonomia da paciente sobre sua saúde traz ainda alguns desafios históricos tanto para a paciente quanto para a equipe de saúde e a sociedade como um todo.
De acordo com as estimativas mundiais do Global Cancer Observatory (Globocan, 2020), da Agência Internacional para a Pesquisa em Câncer (Iarc; do inglês, Internacional Agency for Research on Cancer), haverá 19,3 milhões de casos novos de câncer e um total de 10 milhões de mortes por câncer em todo o mundo, sendo 9,2 milhões de casos novos e 4,4 milhões de mortes por ano em mulheres. O câncer é a segunda causa de morte no mundo e com previsão de se tornar a primeira causa no mundo e no Brasil até 2030, conforme a Organização Mundial da Saúde (OMS) (2020), principalmente pelo envelhecimento, mas também pelo menor acesso às medidas de prevenção e diagnóstico precoce. Além disso, vale ressaltar que, os avanços observados na oncologia não chegaram da mesma forma para todas as pessoas. Apesar disso, nunca tivemos um número tão grande e crescente de sobreviventes, principalmente mulheres, e de suas necessidades diante da toxicidade inerente ao cuidado oncológico prolongado.
Conquistamos o direito de viver mais. Precisamos conquistar o direto de viver melhor e mais plenamente, para isso, precisamos ativamente
ampliar as medidas de prevenção, diagnóstico e cuidado precoces em doenças, como o câncer. A oferta de um cuidado integral oncológico envolve as medidas ativas de prevenção e redução do impacto das diversas modalidades de cuidados oncológicos. Muitas vezes, porém, aspectos importantes para uma vida plena e de qualidade na visão da mulher são colocados em segundo plano e não acolhidos igualmente como prioritários.
O cuidar é muito feminino ainda, a longevidade também, e traz desafios maiores na maturidade com novos papéis femininos somados aos cuidados com todo seu entorno. Frequentemente, o autocuidado fica em segundo plano, assim como o perder a função do cuidar para ser cuidada. Quase sempre as mulheres veem seu valor social diminuído em um momento de adoecimento grave, como o câncer, perdendo seus parceiros e rede de apoio. Muitas mulheres têm, ainda, menor renda e, por conta da sobrecarga, envelhecem com menos qualidade em nossa realidade. O etarismo se faz presente em vários aspectos da vida das mulheres a partir dos 45 anos de idade, desde o mundo do trabalho até questões individuais. Entretanto, o mundo também segue mudando, e uma mulher mais consciente traz outras perspectivas de necessidades a serem cuidadas e de garantias de acesso aos avanços das evidências científicas disponíveis.
Foi com foco em melhorar a qualidade de vida, em novembro de 2016, foi criado, no Núcleo de Acolhimento Integral em Oncologia (NatiOnco) do Instituto de Medicina Integral Professor Fernando Figueira (Imip), o Ambulatório de Ginecologia para Sobreviventes de Câncer. Neste ambulatório, são acompanhadas mulheres tratadas ou em tratamento das mais diversas neoplasias, bem como aquelas de alto risco para desenvolvimento de câncer, em suas mais variadas questões ginecológicas.
Este livro foi escrito a partir das demandas apresentadas por essas mulheres e da experiência adquirida em seus acompanhamentos e objetiva difundir o conhecimento a respeito do manejo das questões ginecológicas das sobreviventes de câncer entre os profissionais da saúde que cuidam delas.
Esses tempos trans-/pós-pandemia exigiram mais do sistema de saúde. Grupos de pessoas como mulheres, crianças, idosos e pacientes com câncer foram desproporcionalmente afetados. Diversos aspectos da saúde da mulher precisam ser fortalecidos e ampliados, e espera-se um esforço ainda maior e integrado dos profissionais, com base em evidências científicas e interdisciplinaridade.
Uma resposta adequada a esse desafio crescente de ofertarem um melhor cuidado integral à saúde da mulher em todo ciclo vital envolve também enxergar o risco de desenvolver câncer e proporcionar o cuidado interdisciplinar (desde a prevenção, durante o cuidado e até a sobrevivência ou os cuidados de fim de vida). Para isso, precisamos que temas explorados
neste livro estejam incorporados às práticas dos profissionais que cuidam dessas mulheres e à rede de atenção à saúde integrada, com serviços e fluxos estabelecidos e capacidade operacional dimensionada de acordo com a necessidade de saúde da mulher com câncer, dando centralidade aos aspectos essenciais a uma vida plena com mais qualidade.
Ao adotar uma abordagem sensível e multidisciplinar, é possível ajudar as sobreviventes de câncer a enfrentar as dificuldades e melhorar sua qualidade de vida durante todo o curso de sua doença e até o fim de sua vida. Essas atitudes farão com que a pessoa viva o mais próximo do seu normal, apesar do câncer.
Podemos nos guiar, enquanto profissionais de saúde, por esse olhar dito feminino do cuidado com o outro, do acolhimento e da empatia, com a sensibilidade que vem ajudando a transformar a realidade. A humanidade agradece.
Nathalia Ramalho Jurema Telles
Prefácio
O câncer é um desafio de saúde significativo que afeta milhares de mulheres em todo o Brasil. Com cerca de 244.000 novos casos diagnosticados anualmente (excetuando-se câncer de pele não melanoma), sua importância clínica é inegável. No entanto, o enfrentamento eficaz dessa que constitui um conjunto de doenças requer mais do que apenas tratamento; exige compreensão profunda, habilidades especializadas e um compromisso inabalável com a qualidade de vida da paciente.
Neste livro, Ginecologia & Oncologia, mergulhamos no âmago da ginecologia, destacando a importância vital deste ramo da Medicina no cenário médico contemporâneo. Acreditamos firmemente que, para atender às necessidades específicas das mulheres portadoras de câncer, são necessários treinamento adequado e uma abordagem multidisciplinar. O ginecologista desempenha um papel crucial que vai além das habilidades cirúrgicas, incorporando cuidados abrangentes em todas as etapas da jornada da paciente.
Os editores deste livro, Dra. Nathalia Ramalho, Dr. George Carvalho, Dr. Marcus Caio de Moura e Dra. Jurema Telles, são renomados especialistas e reúnem vasta experiência nesse campo. Com 24 capítulos meticulosamente elaborados, esta obra não apenas reflete a profunda experiência dos autores, mas também se baseia nas evidências científicas mais sólidas disponíveis. Os colaboradores, muitos dos quais são líderes em suas áreas, garantem que este livro constitui uma fonte confiável e relevante de informações.
Ginecologia & Oncologia não é apenas um livro; é uma bússola para todos que buscam oferecer cuidados compassivos e eficazes às mulheres que estejam enfrentando o desafio do câncer. A obra aborda uma ampla gama de tópicos como climatério, sexualidade e planejamento reprodutivo, e torna-se uma ferramenta indispensável para a prática clínica contemporânea.
Gostaria de expressar à Dra. Nathalia Ramalho e sua equipe minha profunda gratidão e admiração. Esta obra não apenas expande os horizontes da Medicina, mas também oferece um senso renovado de esperança para as mulheres e suas famílias. Ginecologia & Oncologia será uma referência inestimável para estudantes, médicos, enfermeiros e todos os profissionais de saúde que se dediquem a fornecer cuidados compassivos e eficazes às mulheres que enfrentam o câncer.
Agnaldo Lopes da Silva Filho Professor Titular de Ginecologia da Universidade Federal de Minas Gerais (UFMG). Presidente da Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo).
Sumário
Complicações Ginecológicas em Sobreviventes de Câncer 1 Mucosite Genital Secundária aos Tratamentos Oncológicos . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 3 Nathalia Ramalho Bárbara Maria Lafayette Viana da Luz 2 Estenose Vaginal Secundária à Radioterapia Pélvica . . . . . . 11 Ana Luíza Fassizoli da Fonte André Luiz de Sousa Lima 3 Transplante de Medula Óssea Alogênico: Doença do Enxerto contra o Hospedeiro Vulvovaginal e Rastreio de Neoplasias Femininas 25 Sabrina Pinheiro Santiago Nathalia Ramalho Fernanda Falcão Carlos 4 Sangramento Uterino Anormal na Paciente Oncológica 39 George Carvalho 5 Sangramento Uterino Anormal e Patologia Uterina em Usuárias de Tamoxifeno 51 Aurélio Costa Beatriz Fried Marcos Lira Falcão Júnior
Parte I
Parte II
Climatério em Mulheres com Câncer e de Alto Risco para Neoplasias 6 Menopausa e Insuficiência Ovariana Precoce: Tratamento Hormonal . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 63 Nathalia Ramalho 7 Sintomas Vasomotores da Menopausa: Tratamento Não Hormonal . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 85 Marcus Caio de Moura 8 Síndrome Geniturinária da Menopausa 99 Francilberto Souza 9 Osteoporose 113 Carolina Arruda Asfora Maria Magalhães Vasconcelos Guedes
Preservação da Fertilidade e Planejamento Reprodutivo em Mulheres com Câncer e de Alto Risco para Neoplasias 10 Reprodução Assistida 129 Adriana Griz 11 Preservação de Fertilidade no Tratamento Cirúrgico do Câncer Ginecológico 149 Audrey Tieko Tsunoda Geórgia Fontes Cintra Glauco Baiocchi Neto 12 Transposição Uterina 167 Reitan Ribeiro Caroline de Nadai Costa 13 Contracepção 185 Giordana Campos Braga Bárbara de Queirós Mattoso Barreto Ono Sérgio Henrique P. Okano
Parte III
Parte IV Sexualidade e Câncer 14 Sexualidade em Mulheres Sobreviventes de Câncer: Desejo Sexual Hipoativo e Imagem Corporal 199 Ana Lucia Paya Benito 15 Sexualidade e Reconstrução Mamária . . . . . . . . . . . . . . . . . . 217 Márcia Cristina Santos Pedrosa Cíntia Cardoso Pinheiro 16 Sexualidade no Fim da Vida . . . . . . . . . . . . . . . . . . . . . . . . . . . 225 Mirella Rebello Parte V Predisposição Hereditária ao Câncer Ginecológico e de Mama 17 Alto Risco para Câncer Ginecológico e de Mama: Quando Suspeitar, Como Investigar e o que Muda no Seguimento . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 251 Vandré Cabral Gomes Carneiro Rodrigo Santa Cruz Guindalini Nathalia Ramalho 18 Cirurgia Redutora de Risco em Mulheres com Predisposição Hereditária aos Cânceres Ginecológicos e de Mama . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 261 Vandré Cabral Gomes Carneiro Benedito Mauro Rossi Luiz Odorico Monteiro de Andrade Parte VI Multidisciplinar 19 Cuidados de Enfermagem em Ginecologia Oncológica 271 Carmen Lucia de Paula Édria Aparecida Ferreira 20 Cuidados da Fisioterapia Ginecológica para Pacientes Oncológicas . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 287 Julianna Guendler Kamila Ferreira Raquel Boechat de Moura Carvalho
21 Cânceres de Mama e Ginecológicos e Repercussões na Saúde Mental 303 Alberto Gorayeb Rayssa Silva Passos José Rodrigo Lucena Tavares Ana Carolina Veras B. de Albuquerque Parte VII Oncoginecologia 22 Câncer em Mulheres Idosas: Novos e Velhos Desafios . . . . 313 Jurema Telles Letícia Telles Sales Marianna Urquiza Sève de Abreu e Lima 23 Diminuição da Radicalidade no Tratamento Cirúrgico do Câncer Ginecológico 335 Walyson S. Surimã Luciana de Holanda L. D. Câmara Manoel de Andrade 24 Perspectivas na Abordagem Clínica do Câncer Ginecológico . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 349 Carla Rameri A. S. de Azevedo Candice Lima Santos Andrezza Layane Alves Santos Paes de Barros Anexo Bulário . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 373 Índice 379
Complicações Ginecológicas em Sobreviventes de Câncer
1 Mucosite Genital Secundária aos Tratamentos Oncológicos, 3
2 Estenose Vaginal Secundária à Radioterapia Pélvica, 11
3 Transplante de Medula Óssea Alogênico: Doença do Enxerto contra o Hospedeiro Vulvovaginal e Rastreio de Neoplasias Femininas, 25
4 Sangramento Uterino Anormal na Paciente Oncológica, 39
5 Sangramento Uterino Anormal e Patologia Uterina em Usuárias de Tamoxifeno, 51
Parte I
Mucosite Genital Secundária aos Tratamentos Oncológicos
Nathalia Ramalho Bárbara Maria Lafayette Viana da Luz
Introdução
Mucosite é um termo clínico usado para descrever os danos às membranas mucosas após terapias anticancerígenas. Ocorre ao longo de todo o trato gastrintestinal (TGI) (incluindo boca), no trato geniturinário e, em menor extensão, em outras superfícies mucosas. Sua gravidade e sua duração variam com a dose e o tipo de medicamento utilizado. A importância da mucosite é que impacta negativamente na qualidade de vida da paciente e pode limitar o uso da terapêutica proposta, inclusive acarretando a necessidade de troca de fármacos1 e a interrupção do tratamento radioterápico.
Há, no meio médico científico, bastante literatura publicada a respeito de doenças testiculares e câncer de próstata e o impacto de seu tratamento na função sexual masculina, por exemplo. Porém, existe literatura limitada sobre o impacto de quimio-, radio- e imunoterapias na função sexual feminina.2 Quando nos referimos apenas à mucosite genital (MG) induzida por quimioterapia, a literatura é ainda mais escassa, com apenas raros relatos de caso publicados sobre mucosite vaginal associada ao uso de 5-fluorouracil (5-FU) e metotrexato (MTX),3 bem como ao uso de doxorrubicina lipossomal peguilada.3
Uma modalidade de tratamento oncológico mais recente é a imunoterapia, inicialmente utilizada para o melanoma, mas que atualmente tem aprovações para uso em diversas doenças oncológicas (câncer de pulmão, câncer do colo do útero, câncer de estômago e câncer de rim, entre outros). Essas medicações podem causar qualquer tipo de inflamação (p. ex., pneumonite, dermatite e colite),4 e há um relato de caso de MG associado ao seu uso.5
Com relação à radioterapia (RT), sabe-se que rápida renovação celular do epitélio vaginal e vulvar permite a esfoliação natural das camadas
1
A Figura 1.1 mostra um caso acompanhado no Ambulatório de Ginecologia para Sobreviventes de Câncer do Instituto de Medicina Integral Professor Fernando Figueira. A paciente estava em curso de quimioterapia com 5-FU e leucovorin quando apresentou queixa de dispareunia e conteúdo vaginal abundante, aquoso, amarelado, sem odor e com raios de sangue, sendo diagnosticada com MG associada à quimioterapia com 5-FU. Foi prescrito tratamento tópico com duchas vaginais de benzidamina uma vez ao dia por duas semanas e aplicações de creme vaginal de estriol diariamente por duas semanas; após esse período, 3×/semana. A paciente retornou para consulta de acompanhamento após oito semanas, quando relatou melhora completa dos sintomas.
consIderAções fInAIs
Uma avaliação detalhada das mulheres em tratamento oncológico, com seu impacto direto no funcionamento sexual, é essencial para garantir que todos os aspectos da qualidade de vida das pacientes sejam mantidos.
Maior consciência, educação e manejo dos sintomas e dos efeitos colaterais vulvovaginais causados pelo tratamento oncológico são importantes nos cuidados com as pacientes e devem fazer parte do processo de formação do profissional que as assiste. É fundamental o acompanhamento multidisciplinar para o adequado manejo dessas queixas, o que possibilita, inclusive, o tratamento correto e a consequente melhora da qualidade de vida dessas pacientes.
A B


Ginecologia & Oncologia 8
Figura 1.1 (A e B) Vulva antes do tratamento (A) e após tratamento local com estriol e benzidamina (B)
Fonte: imagem pertencente ao acervo da autora Nathalia Ramalho, reproduzida com autorização da paciente.
Parte II Climatério em Mulheres com Câncer e de Alto Risco
Neoplasias 6 Menopausa e Insuficiência Ovariana Precoce: Tratamento Hormonal, 63 7 Sintomas Vasomotores da Menopausa: Tratamento Não Hormonal, 85 8 Síndrome Geniturinária da Menopausa, 99 9 Osteoporose, 113
para
Osteoporose
Carolina Arruda Asfora
Maria Magalhães Vasconcelos Guedes
Introdução
A osteoporose é a doença osteometabólica mais comumente encontrada na prática clínica. A prevalência estimada é de cerca de 200 milhões de mulheres acometidas ao redor do mundo.1,2 Define-se a doença por baixa massa óssea, alterações na geometria e na microarquitetura do osso, aumento da fragilidade óssea e, consequentemente, predisposição às fraturas. É silenciosa, reflexo do desbalanceamento na remodelação óssea, cuja primeira manifestação clínica geralmente vai ser a fratura por fragilidade; pelo menos 40% das mulheres na pós-menopausa vão apresentar fraturas osteoporóticas.2 É um problema de saúde pública, visto sua prevalência e a repercussão negativa que uma fratura por fragilidade pode representar na saúde e na qualidade de vida do indivíduo afetado – dor crônica, perda de estatura, aumento do risco de quedas e maior dependência para as atividades da vida diária. Convém atenção especial à morbimortalidade associada – a taxa de mortalidade em cinco anos para pacientes que sofreram fratura por fragilidade (vertebral ou de quadril) chega a ser 20% maior do que a esperada para indivíduos da mesma faixa etária sem fratura.3 O impacto econômico também deve ser valorizado: no Brasil, o custo da fratura osteoporótica de fêmur na rede suplementar é estimado em cerca de seis milhões de dólares.1
Na população oncológica, praticamente todos os pacientes estão sob maior risco de desenvolver perda de massa óssea – o estado pró-inflamatório sistêmico e local inerente à neoplasia de base, a idade, em geral, avançada ao diagnóstico, e o tratamento, trazem riscos à integridade esquelética.4
A proposta deste capítulo é discutir o rastreio, o diagnóstico e o manejo da osteoporose em mulheres com câncer e de alto risco para neoplasias.
9
Mulheres com câncer
Avaliação contínua dos fatores de risco Atividade física, ingesta limitada de álcool, cessação do tabagismo Ingesta/suplementação de níveis adequados de cálcio e vitamina D
Mulheres em terapia endócrina adjuvante (IA, TMX em mulheres na pré-menopausa ou supressão ovarina/ castração cirúrgica/castração actínica)
T-score >–2,0
Sem fatores de risco adicionais
Monitorar
DMO a cada 1 a 2 anos
Quaisquer 2 fatores de risco:
T-score <–1,5
IMC <24kg/m 2
História familiar de fratura de quadril
História pessoal de fratura por fragilidade em idade >50 anos Uso de corticosteroides oral >6 meses
Idade >65 anos Tabagismo atual ou pregresso
T-score≤–2,5 em qualquer sítio
T-score <–2,0
FRAX com risco de fratura de≥3% para quadril e/ou ≥20% para fraturas maiores
Pré-menopausa
Ácido zoledrônico
Pós-menopausa
Denosumabe/bifosfonato
Monitorar DMO com DXA a cada 2 anos
Monitorar regularmente os efeitos colaterais e a adesão
IA: inibidor de aromatase; TMX: tamoxifeno; IMC: índice de massa corporal; FRAX: fracture assessment tool; DMO: densidade mineral óssea; DXA: densitometria óssea.
de reabsorção. Dessa forma, os BF são incorporados pelos osteoclastos, ocasionando a inibição de função deles. Já o denosumabe é um anticorpo monoclonal humano contra o RANK-L, que atua impedindo sua ligação com seu respectivo receptor, o RANK. Por conseguinte, o denosumabe inibe a formação, a atividade e a sobrevivência dos osteoclastos.21 Tanto o uso dos BF, via oral ou venosa, quanto o uso de denosumabe são opções eficazes como tratamento farmacológico, inclusive na dose usual de tratamento de osteoporose utilizada em pacientes não oncológicos. A escolha
CAPÍTULO 9 Osteoporose 121
Figura 9.1 Fluxograma para o manejo da saúde óssea em mulheres com câncer
Parte III Preservação da Fertilidade e Planejamento Reprodutivo em Mulheres com Câncer e de Alto Risco para Neoplasias 10 Reprodução Assistida, 129 11 Preservação de Fertilidade no Tratamento Cirúrgico do Câncer Ginecológico, 149 12 Transposição Uterina, 167 13 Contracepção, 185
Transposição Uterina
Reitan Ribeiro Caroline de Nadai Costa
Introdução
A sobrevida das pacientes com malignidades pélvicas vem aumentando com a evolução do tratamento multimodal do câncer e, assim, questões relacionadas à qualidade de vida das pacientes tornaram-se cada vez mais importantes, especialmente aquelas relacionadas à preservação da fertilidade em indivíduos jovens.1 Além disso, o aumento da incidência de alguns tumores em pacientes jovens, sobretudo tumores colorretais,2 e o aumento da idade média da primeira gravidez3 tornam ainda mais significante o desenvolvimento de opções seguras e reprodutíveis que possam permitir a preservação da fertilidade sem comprometer os resultados oncológicos.
Muitos tumores pélvicos requerem radioterapia (RT) como parte de seu tratamento. As doses de radiação curativas necessárias repercutem com falência da função ovariana e alteração uterina e, consequentemente, acarretam infertilidade permanente. Os oócitos são células altamente sensíveis à radiação e até 50% podem ser destruídos com uma dose de radiação de 2Gy.4 As doses de RT necessárias para causar insuficiência ovariana imediata e irreversível são 20,3Gy no nascimento, 18,4Gy aos 10 anos de idade, 16,5Gy aos 20 anos de idade e 14,3Gy aos 30 anos de idade.4 As doses terapêuticas habituais de radiação variam de 40 a 80Gy, que são significativamente maiores do que as doses toleradas pelos ovários. Mesmo em tumores um pouco distantes dos ovários, como sarcomas de coxa, as doses de radiação nos ovários podem ser significativas.5 O útero também é afetado negativamente pela RT pélvica, e esses efeitos incluem diminuição do volume uterino, redução da distensibilidade decorrente de fibrose miometrial, dano vascular uterino e lesão endometrial.6-10
12
reanastomose costuma ser realizada três a
quatro meses depois. É possível que algum grau de sangramento uterino e/ou secreção de muco ocorra dentro da cavidade abdominal, sendo observado, com certa frequência, hematocolo, mas sem repercussões maiores. Os pacientes pré-púberes não necessitam de manipulação hormonal.
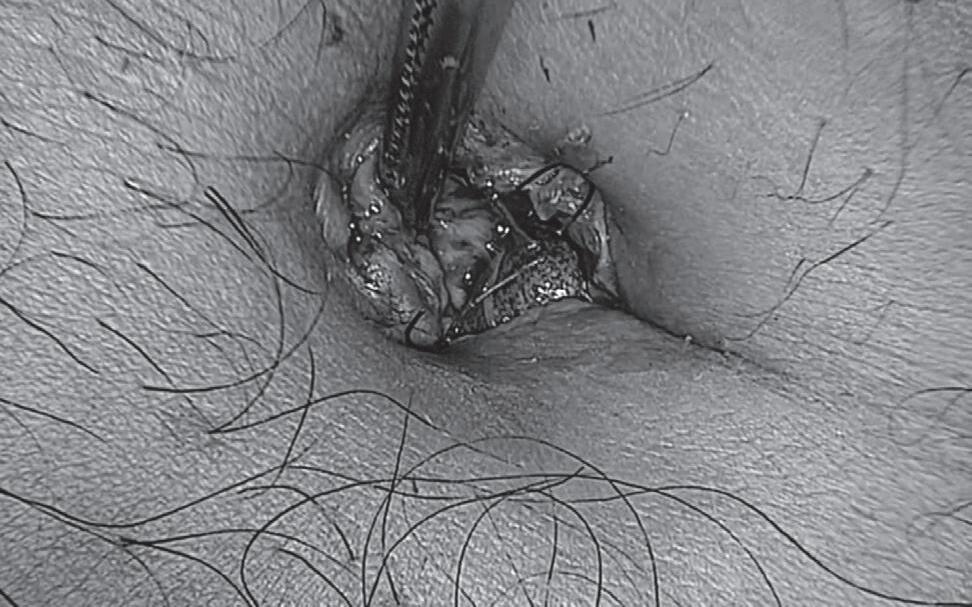
A viabilidade uterina pode ser verificada diariamente usando visão direta do colo do útero no umbigo, se isso foi feito (Figura 12.2). Recomendamos a realização de um USG Doppler para avaliar o fluxo uterino com dois a três dias de pós- operatório para registrar o fluxo antes do início da RT. Se o fluxo não for registrado, mas a paciente se sentir bem, provavelmente nenhuma ação imediata será necessária. Se não houver fluxo e existir preocupação com isquemia, é importante combinar o exame clínico com o Doppler ou com a imagem de RM (Figura 12.3), pois algumas

CAPÍTULO 12 Transposição Uterina 173
A B
Figura 12.2 (A e B) Exame clínico do colo do útero para verificação da perfusão no pós-operatório. Perfusão normal (A). Colo do útero isquêmico (B)
Parte I v Sexualidade e Câncer
14 Sexualidade em Mulheres Sobreviventes de Câncer: Desejo Sexual Hipoativo e Imagem Corporal, 199
15 Sexualidade e Reconstrução Mamária, 217
16 Sexualidade no Fim da Vida, 225
Sexualidade no Fim da Vida
Mirella Rebello
Introdução
O câncer é uma condição que afeta mais de 6 milhões de mulheres em todo o mundo. Quando chegam ao fim da vida, as pacientes enfrentam diversos desafios físicos, emocionais e psicossociais.1 Um aspecto muitas vezes negligenciado ou considerado tabu é a atividade sexual, que desempenha papel importante na qualidade de vida, mesmo de doentes com câncer avançado em cuidados paliativos.2
A palavra “paliativo” tem sua origem no verbo “paliar”, que significa proteger. Essa raiz deriva do termo latino pallium, que era utilizado para descrever o manto usado pelos cavaleiros das Cruzadas para se protegerem das tempestades.3 O cuidado paliativo, por sua vez, pode ser compreendido como o ato de os profissionais de saúde colocarem um “manto de proteção” sobre o paciente e sua família, com o objetivo de mitigar o sofrimento decorrente da doença.3,4 Segundo Ferris, trata-se de um cuidado ativo que busca permitir que a pessoa viva o mais próximo possível de uma vida normal, apesar do câncer ou de qualquer outra doença grave e/ou potencialmente fatal.5
Este capítulo abordará a atividade sexual no fim da vida de mulheres com câncer, explorando as dificuldades enfrentadas e fornecendo orientações para profissionais de saúde sobre como abordar essas questões de maneira sensível e compassiva.
sexuAlIdAde e IntIMIdAde
Sexo e intimidade são experiências subjetivas que variam de pessoa para pessoa e ao longo das diferentes fases da vida.6-8 No contexto do câncer
16
Tabela 16.1 Abordagem dos sintomas mais comuns que podem afetar a função sexual de mulheres com câncer
Dor Controlar adequadamente a dor, pois afeta negativamente a libido e o desempenho sexual
Dispareunia
(decorrente da secura vaginal de RT, quimioterapia ou terapia hormonal)
Prescrever hidratantes vaginais, lubrificantes e/ou estrogênio tópico. 21 É importante explicar as diferenças entre esses produtos e discutir as opções disponíveis para ajudar a aliviar os sintomas relacionados à secura vaginal e outros efeitos colaterais do tratamento. 21 Os hidratantes vaginais são úteis na otimização da hidratação da mucosa vaginal e no alívio de sintomas relacionados à atrofia. Estudos demonstraram eficácia como alternativa não hormonal para o controle da secura e a irritação vaginal, proporcionando conforto vaginal quando usado regularmente. 21 Os lubrificantes são úteis na prevenção de irritação genital, escoriações e fissuras vaginais. Disponíveis à base de água ou silicone, livres de estrogênio, perfumes ou corantes. À base de silicone: mais duradouros, porém podem ser mais caros. Algumas opções à base de água contêm glicerina, aumentando o risco de infecções fúngicas. 21 A terapia com estrogênio tópico ou sistêmico é eficaz para controlar sintomas vaginais relacionados a envelhecimento natural ou menopausa, que podem causar dor e secura vaginal 21
Incontinência Utilização de banheira e chuveiro como locais para preliminares e relaxamento pós-coito. Uso de cadeira de banho, banhos para deficientes e toalhas felpudas sobre um lençol para incontinentes durante as preliminares íntimas e o contato sexual
Falta de ar Avaliação médica e tratamento da dispneia. Medidas práticas, como ambiente bem ventilado e cama confortável. Incentivar a intimidade suave com a parceria, como abraço, segurar a mão, carícias suaves ou massagem leve com óleos ou cremes
Fadiga e fraqueza Reservar uma hora do dia em que a paciente tenha mais energia. Montar o cenário para criar uma atmosfera íntima, com privacidade, velas, música suave e óleos aromáticos. Explorar diferentes posições para economizar energia. Opções de masturbação oral e mútua
Náusea e vômito Avaliação médica e uso de esquema antiemético. Evitar o uso de óleos, perfumes e desodorantes
Xerostomia (boca seca)
Educação sobre higiene bucal regular. Utilização de saliva artificial ou estimulantes de saliva
Fonte: adaptada de Shell, 2008.7
Ginecologia & Oncologia 232
Predisposição Hereditária ao Câncer Ginecológico e de Mama
17 Alto Risco para Câncer Ginecológico e de Mama: Quando Suspeitar, Como Investigar e o que Muda no Seguimento, 251
18 Cirurgia Redutora de Risco em Mulheres com Predisposição Hereditária aos Cânceres Ginecológicos e de Mama, 261
Parte v
Cirurgia Redutora de Risco em Mulheres com Predisposição
Hereditária aos Cânceres
Ginecológicos e de Mama
Vandré Cabral Gomes Carneiro
Benedito
Mauro Rossi
Luiz Odorico Monteiro de Andrade
Introdução
As duas principais síndromes relacionadas aos tumores ginecológicos no nosso meio são a síndrome de Lynch e a síndrome de predisposição hereditária ao câncer de mama e ovário,1 com estimativa de frequência populacional em torno de 1 a cada 300 indivíduos para cada uma dessas síndromes.2,3 Tanto a síndrome de Lynch quanto a síndrome de predisposição hereditária ao câncer de mama e ovário, assim como a maioria das síndromes de predisposição hereditária ao câncer, têm o padrão de herança autossômico dominante, o que significa que basta uma variante patogênica ou provavelmente patogênica, por conseguinte deletéria, que acarreta perda de função proteica em um dos alelos (que representa uma das duas cópias do nosso gene), para que o indivíduo tenha o diagnóstico da síndrome, ocasionando risco maior de câncer. Os genes envolvidos nessas duas síndromes, bem como na maioria das síndromes que aumentam o risco de câncer, são genes supressores de tumor. No caso de Lynch são os genes de reparo, MLH1, MSH2, MSH6 e PMS2, e uma deleção no EPCAN, que provocam disfunção no MSH2. Tratando -se da síndrome de predisposição hereditária ao câncer de mama e ovário, os genes são o BRCA1 e o BRCA2.
No Brasil, 7 a cada 10 pessoas dependem exclusivamente do Sistema Único de Saúde (SUS). Cento e cinquenta milhões de brasileiros não possuem plano de saúde.4 A avaliação molecular por meio do teste genético para identificação de indivíduos com predisposição hereditária ao câncer não está disponível pelo SUS, o que dificulta bastante a identificação desse subgrupo populacional. Em um levantamento nos países da América
18
número estimado para o triênio de 2023 a 2025 é de 7.840 casos, correspondendo ao risco estimado de 7,08 casos novos a cada 100 mil mulheres.6 Em termos de mortalidade no Brasil, em 2020, ocorreram 1.944 óbitos, e a taxa bruta de mortalidade por câncer de corpo do útero foi de 1,80 por 100 mil mulheres.7
Mulheres com síndrome de Lynch têm alto risco para câncer de endométrio. A penetrância para essa neoplasia pode chegar até 60%, sendo esse o segundo câncer mais comum nessa população. Perde apenas para o câncer colorretal.23
A histerectomia total com SOBRR pode evitar os cânceres de útero, ovário, trompa e peritônio em 100% das mulheres com diagnóstico de síndrome de Lynch,24 porém inexistem evidências robustas que essa estratégia possa ter algum impacto na sobrevida dessas mulheres. Em decorrência do benefício bem documentado na diminuição da incidência de câncer nesse subgrupo populacional, a cirurgia deve ser considerada para mulheres com prole definida, acima dos 35 anos de idade.17
Em mulheres com mutação deletéria germinativa no gene BRCA1 ou BRCA2 , a realização do acréscimo da histerectomia total à SOBRR se respalda no argumento de maior chance de câncer de endométrio nessas mulheres, principalmente com mutação no gene BRCA1 , 25 e na desnecessidade do uso de progestágeno, caso indicada terapia hormonal consequente à menopausa iatrogênica precoce pós - castração cirúrgica. O uso de progestágenos na terapia hormonal da menopausa pode aumentar o risco de câncer de mama, enquanto a terapia hormonal estrogênica apenas está relacionada à diminuição de risco dessa neoplasia. 26
câncer de MAMA
O câncer de mama é a neoplasia maligna mais comum entre as mulheres no Brasil segundo dados estimados pelo Instituto Nacional do Câncer (Inca). São esperados 73.610 novos casos para o ano de 2023 em todo o território nacional.6
A incidência de câncer de mama em mulheres com mutação deletéria germinativa em BRCA1 e BRCA2 é de 72% e 69%, respectivamente.13 Mulheres com diagnóstico da síndrome de Li-Fraumeni, caracterizada pela mutação deletéria germinativa no gene TP53, apresentam um risco de 85% de ter câncer de mama durante a vida.27 A mastectomia bilateral redutora de risco, que consiste na retirada profilática de ambas as mamas, diminui em torno de 90% o risco de câncer de mama em mulheres com predisposição hereditária ao câncer nesse órgão.28
Ginecologia & Oncologia 264
Parte v I
Multidisciplinar
19 Cuidados de Enfermagem em Ginecologia Oncológica, 271
20 Cuidados da Fisioterapia Ginecológica para Pacientes Oncológicas, 287
21 Cânceres de Mama e Ginecológicos e Repercussões na Saúde Mental, 303
Cânceres de Mama e Ginecológicos e Repercussões na Saúde Mental
Alberto Gorayeb
Rayssa Silva Passos
José Rodrigo Lucena Tavares
Ana Carolina Veras B. de Albuquerque
Introdução
A Organização Mundial da Saúde (OMS) define saúde mental como um estado de bem-estar em que a pessoa é capaz de lidar com o estresse rotineiro, ser produtiva e contribuir com sua comunidade.1 Nesse sentido, a saúde mental é determinada não só pelas questões subjetivas de cada um, como a capacidade de administrar pensamentos, emoções, comportamentos e interações, mas também por fatores sociais, culturais, econômicos, políticos e ambientais.2 Dessa forma, ela está ligada, também, a bem-estar físico, condições de moradia, educação, relação com a sociedade e questões socioeconômicas.3
Dados da OMS evidenciam que grande parte dos brasileiros sofre com algum transtorno mental, como depressão ou ansiedade. Ademais, o Brasil é o quarto país da América Latina com maior crescimento anual de suicídios,4 fato que está intimamente atrelado ao adoecimento mental da população. Além dos fatores supracitados, a existência comórbida de doenças e agravos clínicos pode potencializar tal cenário.
A comorbidade refere-se a duas ou mais condições clínicas em uma mesma pessoa, e essa relação assume especial relevância quando se trata dos transtornos mentais. Estudos indicam que estes podem tanto ser causa quanto consequência de outras comorbidades, inclusive outros transtornos mentais, como é comumente observado na relação entre depressão e ansiedade, bem como em doenças crônicas não transmissíveis (DCNT), como diabetes melito, hipertensão arterial sistêmica, obesidade, doença arterial coronariana e doenças cardiovasculares (DCV). Ao coexistirem, essas condições podem influenciar negativamente a saúde integral
21
Tabela
Irritabilidade
Nervosismo
Sensação de irrealidade
Pensamento catastrófico
Alteração do padrão do sono
Tensão psíquica e/ou muscular
Medo e insegurança perturbadores
Sintomas físicos: taquicardia, taquipneia e alteração do trânsito intestinal Fonte: adaptada de Gonçalves et al., 2020.32
Em especial, quando se trata do câncer que atinge áreas como útero e mamas, consideradas símbolos do feminino, existem algumas especificidades. Estudos apontam que a primeira preocupação da mulher após receber o diagnóstico é a sua sobrevivência. Em seguida, outras preocupações surgem. Entre elas, destacam-se:33
Possibilidade de existência de metástases.
Mutilação e desconfiguração do corpo.
Possíveis consequências para a vida sexual.
Mudanças nos hábitos e nas atividades diárias.
Possíveis limitações que a irão acompanhar após o tratamento.
Nesse sentido, imagem corporal (IC) é a estrutura que inclui a percepção do corpo como um todo e suas partes individuais, seu movimento e suas limitações. Também inclui seu sentimento de feminilidade e pertencimento.34 Por conseguinte, não é equívoco afirmar que, sendo o câncer de mama uma doença que se relaciona à identidade da mulher, ele consegue alterar e prejudicar a percepção desta quanto à sua própria imagem.35
Para além das alterações relacionadas com a possível perda da mama, também são relatadas como significativas:34
Perda de cabelo.
Cicatrizes cirúrgicas.
Mudanças de peso.
Linfedema (acúmulo de líquido linfático no tecido adiposo, comum em membros superiores de mulheres que fizeram mastectomia com retirada de linfonodos axilares).
Como exemplo, a queda do cabelo, secundária a algumas intervenções quimioterápicas, representa a perda de outro símbolo da feminilidade que é ainda mais visível do que a própria mama, e relata-se como outra dificuldade da doença.36
CAPÍTULO 21 Cânceres de Mama e Ginecológicos e Repercussões na Saúde Mental 307
21.2 Sinais e sintomas que podem ser observados em pessoas com ansiedade
Parte v II
Oncoginecologia
22 Câncer em Mulheres Idosas: Novos e Velhos Desafios, 313
23 Diminuição da Radicalidade no Tratamento Cirúrgico do Câncer Ginecológico, 335
24 Perspectivas na Abordagem Clínica do Câncer Ginecológico, 349
Câncer em Mulheres Idosas: Novos e Velhos Desafios
Jurema Telles
Letícia Telles Sales
Marianna Urquiza Sève de Abreu e Lima
“Essa coisa de envelhecer é uma feitiçaria feminina, assim como a menstruação. O envelhecimento, para a mulher, é muito louco... Ou você segue o caminho das peruas, ou das feiticeiras. As peruas per seguem a fonte da juventude e o grande inimigo delas é o tempo. Já as feiticeiras, o maior aliado delas é o tempo.”
Rita Lee, cantora brasileira
Estamos preparados?
Introdução
Viver mais é uma conquista valiosa, porém a amplitude dessa conquista depende muito de um fator fundamental, a saúde global, ou seja, como iremos viver e enfrentar os problemas de saúde nesse período conquistado.1
Envelhecer é um processo complexo e individual, que vai além de um fenômeno cronológico. Envolve fenômenos biológicos associados ao acúmulo de grande variedade de danos moleculares e celulares, que, com o tempo, acarretam perda gradual de reservas fisiológicas e imunológicas e perda de capacidades intrínsecas do indivíduo, o que aumenta o risco de desenvolvimento de uma série de agravos à saúde. Além disso, a idade avançada frequentemente envolve também as mudanças nos papéis e nas posições sociais interligadas aos aspectos psicológicos e culturais, repercutindo em sua saúde global.2
Pela primeira vez na história mundial, a maioria das pessoas pode esperar viver além dos 60 anos de idade. Nunca houve tantas pessoas idosas no mundo, e a população global de idosos chegou a 1 bilhão de indivíduos
22




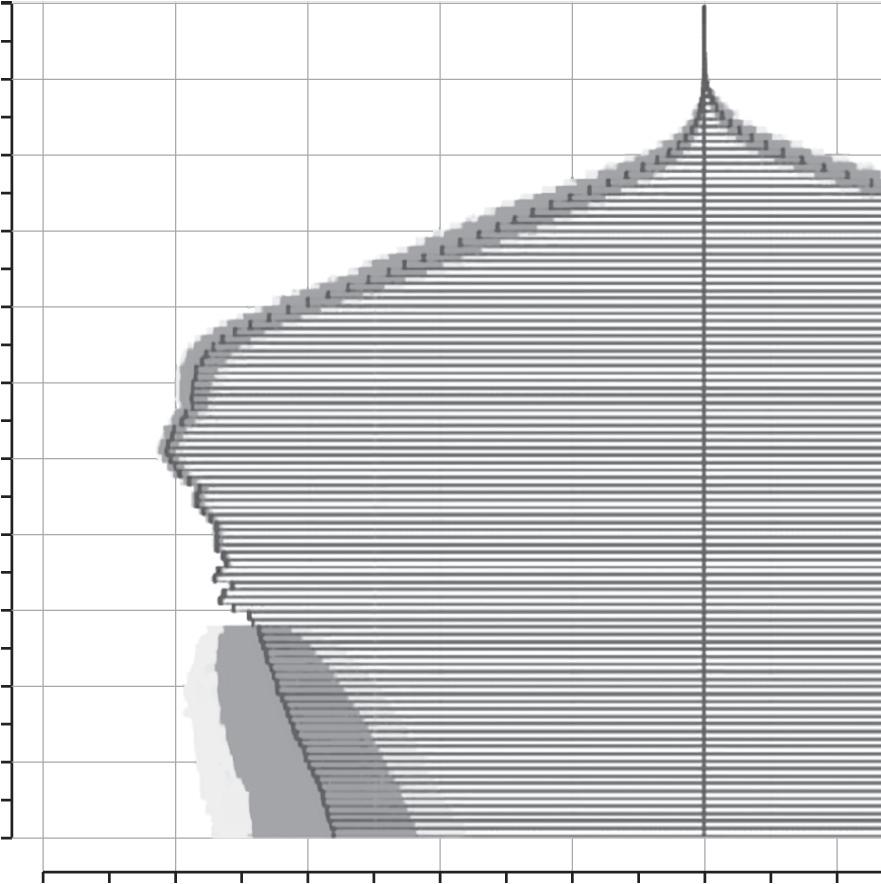
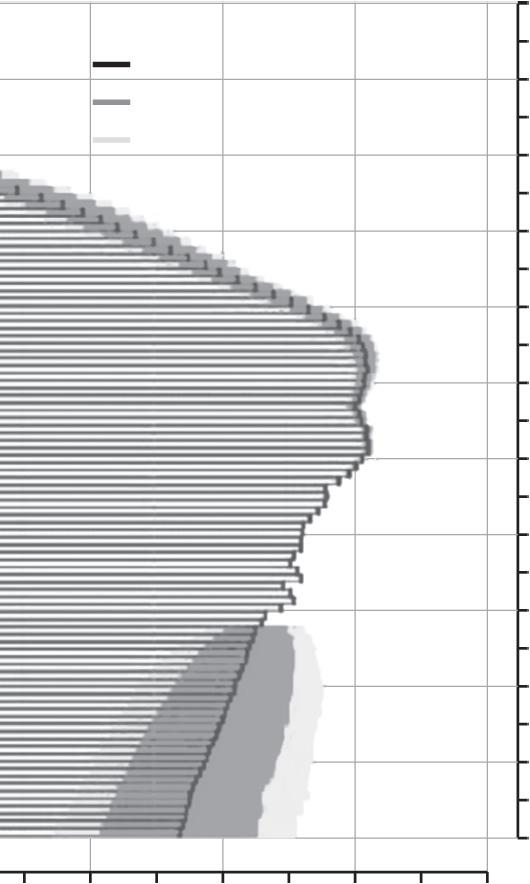
CAPÍTULO 22 Câncer em Mulheres Idosas: Novos e Velhos Desafios 315 Ano de nascimento Idade População (milhões) População brasileira por idade e sexo (2023) 21,81,61,41,21 0,80,60,40,2 00,20,40,60,81 1,21,41,61,82 1912 1917 1922 1927 1932 1937 1942 1947 1952 1957 1962 1967 1972 1977 1982 1987 1992 1997 2002 2007 2012 2017 2022 110 105 100 95 90 85 80 75 70 65 60 55 50 45 40 35 30 25 20 15 10 5 0 A Homens Mulheres Mediana a Intervalo o de confiannça de 80% Intervalo o de confiannça de 95% B Homens Mulheres Ano de nascimento Idade População (milhões) População brasileira por idade e sexo (2050) 21,81,61,41,21 0,80,60,40,2 00,20,40,60,81 1,21,41,61,82 1912 1917 1922 1927 1932 1937 1942 1947 1952 1957 1962 1967 1972 1977 1982 1987 1992 1997 2002 2007 2012 2017 2022 110 105 100 95 90 85 80 75 70 65 60 55 50 45 40 35 30 25 20 15 10 5 0 Mediana Intervalo de confiança de 80% Intervalo de confiança de 95% Figura 22.2 (A e B) Transição demográfica no Brasil
vem se concentrando em pessoas mais velhas e pessoas que vivem em países de baixa e média renda. Com isso, estamos vivendo o aumento de agravantes fortemente dependentes de idade, como câncer, demência, acidente vascular encefálico, doença pulmonar obstrutiva crônica e
Estradiol Systen® 1,6mg Janssen 25µg de estradiol 8 adesivos. Aplicação a cada 3 a 4 dias (2×/semana)
Estradot® 0,78mg Novartis 50µg de estradiol
Systen® 3,2mg Janssen
Estradot® 1,56mg
Novartis 100µg de estradiol
Anexo
Bulário
Estrogênio Nome comercial Laboratório Apresentação 17-betaestradiol 1mg Natifa® Libbs 28 comprimidos Valerato de estradiol 1mg Primogyna®↓ Bayer 28 drágeas Valerato de estradiol 2mg Primogyna®↓ Bayer 28 drágeas Estrogênios conjugados 0,625mg Menoprin® Cifarma 28 drágeas
:
Tabela A.1 Estrogênio isolado via oral
↓
descontinuação temporária.
Estrogênio
Apresentação
Tabela A.2 Estrogênio isolado via transdérmica (adesivo)
Nome
comercial
Laboratório Liberação diária
Índice
Ablação endometrial, 58
Acetato de medroxiprogesterona de depósito (AMPD), 41
Achados incidentais uterinos em exames de imagem, 58
Ácido
- tranexâmico, 47
- zoledrônico, 122
Aconselhamento
- genético, 144, 169
- reprodutivo, 130
Acupuntura, 21, 92
Agentes imunossupressores, 31
Agonista sintético do hormônio liberador de gonadotrofina, 42, 143
Alcoolismo, 305
Alendronato de sódio, 122
Alteração do sono/vigília, 236
Alto risco para câncer ginecológico e de mama, 251
Anatomia da pelve, 336
Anorexia-caquexia, 236
Ansiedade, 306
Anti-inflamatórios não esteroides, 45
Antifibrinolíticos, 45
Assistência de enfermagem
- à mulher submetida à quimioterapia, 280
- à mulher submetida à radioterapia, 281
- à paciente submetida à cirurgia, 275
Astenia, 237
Atividade física, 119
Autoestimulação, 244
Avaliação
- da dor, 233
- da reserva ovariana, 130, 169
- e tratamento nas disfunções
- - anorretais, 292
- - miccionais, 289
- - sexuais, 293
- pré-operatória dos vasos uterinos, 169
- psicológica, 170
Bevacizumabe, 355
Biofeedback, 291, 292, 296
Biologia tumoral, 336
Bloqueio do gânglio estrelado, 93
Boca seca, 232, 237
Broncorreia (hipersecreção), 237
Bulário, 373
Cálcio, 119
Câncer
- colorretal não poliposo hereditário, 258
- de endométrio, 78
- - alto risco, 253
- - avanços moleculares, 363
- - cirurgia redutora de risco, 263
- - contracepção, 188
- - epidemiologia, 362
- - linha do tempo do tratamento, 364
-
- - doença localizada, 364
- - - doença metastática, linhas subsequentes, 366
- - - doença metastática, primeira linha, 364
- - perfil de toxicidade, 367
- - perspectivas futuras, 368
- - preservação de fertilidade, 158
- - radicalidade cirúrgica, 339
- - sexualidade, 209
- - síndrome geniturinária da menopausa, 107
- de mama, 32, 74
-
- alto risco, 254
- - cirurgia redutora de risco, 264
- - contracepção, 186
- - e ovário hereditários, 255
- - e sexualidade, 206, 218
- - relacionamento, 220
- - sexualidade
- - síndrome geniturinária da menopausa, 107
- de ovário, 76
- - avanços do tratamento, 359
A
B
C
- - avanços moleculares, 357
- - contracepção, 188
- - epidemiologia, 356
- - perspectivas futuras, 362
- - preservação de fertilidade, 149
- - radicalidade cirúrgica, 356
- - sexualidade, 208
- - síndrome geniturinária da menopausa, 109
- de trompa, peritônio e ovário
- - alto risco, 251
- - cirurgia redutora de risco, 262
- - radicalidade cirúrgica, 343
- do colo do útero, 33
- - abordagem clinica, 349
- - avanços do tratamento, 352
- - avanços moleculares, 351
- - avanços na erradicação, vacinação, 350
- - contracepção, 187
- - desafios da fertilidade no, 154
- - epidemiologia, 349
- - preservação de fertilidade, 153
- - radicalidade cirúrgica, 335
- - sexualidade, 209
- - síndrome geniturinária da menopausa, 109
- em mulheres idosas, 313
- ginecológico, 326
- - abordagem clínica do, 349
- hematológico, contracepção, 190
- hepático, contracepção, 190
- na mulher, 324
- - idosa, 327
- vulvar e vaginal, sexualidade, 210
Características
- da mulher, 64
- oncológicas gerais da doença, 72
Ciclo da resposta sexual humana, 204
Ciclofosfamida, 134
Cirurgia redutora de risco, 261
- em mulheres com síndrome de predisposição hereditária ao câncer de mama e ovário, 213
Citalopram, 85
Climatério em mulheres com câncer, 61
Clonidina, 89
Coleta de dados, 273
Colo uterino, 77
Complexos estrogênicos tecido-seletivos, 71
Conduta no sangramento por câncer ginecológico, 46
Confusão mental (demência ou delírio), 238
Congelamento
- de embriões, 138
- de óvulos, 138
- de tecido ovariano, 141
Conização, 154
Constipação, 239
Contracepção, 185
- de emergência, 192
- pós-cirúrgicas e durante a quimioterapia e a radioterapia, 193
Contraceptivo(s)
- oral(is)
- - combinados, 41
- - de progestina (COP) isolada, 41
- reversíveis de longa duração apenas com progestágeno, 41
Convulsões, 238
Cuidados de enfermagem, 271
Dehidroepiandrostenediona, 106
Delírio, 239
Denosumabe, 122
Depressão, 240, 304, 306
Desafios da fertilidade no câncer do colo do útero, 154
Desejo sexual hipoativo, 199, 202, 206, 212
Desvenlafaxina, 85
Diagnósticos de enfermagem, 273, 274
Diarreia, 240
Dificuldades sexuais
- de doentes em cuidados paliativos, 227
- em atingir o orgasmo, 213
- específicas de pessoas com câncer ginecológico avançado, 228
Diminuição
- da lubrificação, 212
- da radicalidade no tratamento cirúrgico, 335
Disfunção(ões)
- miccionais e anorretais, 288
- sexuais, 210, 288
- urinária, 240
Ginecologia & Oncologia 380
D
Dispareunia, 212, 232
Dispneia, 241
Dispositivo intrauterino liberador de levonorgestrel, 57
Doença(s)
- do enxerto contra o hospedeiro vulvovaginal, 25, 26
- - classificação de gravidade das manifestações da, 29
- - diagnóstico, 28
- - histopatológico, 28
- - quadro clínico, 27
- - tratamento, 29
- trofoblástica gestacional, contracepção, 189
Dor, 232, 233
- oncológica, 235
- total, 233
Doses de terapia hormonal da menopausa disponíveis no brasil, 72
Efeito burnout, 135
Eletroestimulação, 291, 296
Energias, 103
Envelhecimento
- e câncer, 319
- saudável, 316
Escitalopram, 85
Especificações da terapia hormonal planejada, 69
Estenose vaginal, 11, 296
- causas, 12
- consequências clínicas e na qualidade de vida, 19
- epidemiologia, 11
- fatores de risco, 14
- fisiopatologia, 13
- prevenção e tratamento, 19
- sinais, sintomas e diagnóstico, 16
Estimulação
- dupla (duostim), 140
- elétrica, 292
- ovariana controlada com suplementação de letrozol, 140
Estomas, 214
Estradiol, 104
Estratégias com foco no tempo e na segurança oncológica, 139
Estriol, 105
Estrogênios, 69
Exercícios do assoalho pélvico, 295
Expressão sexual e íntima, melhora da, 231
F
Fadiga e fraqueza, 232
Falta de ar, 232
Fertilidade início aleatório (random start), 139
Fertlidade encaminhamento precoce, 139
Fezolinetant, 89
Fisioterapia ginecológica, 287
Fotobiomodulação, 296
Gabapentina, 87
Genes BRCA1 e BRCA2, 116, 133, 255
Gestação na mulher com história de câncer com receptor hormonal positivo, 137 H
Hidratantes vaginais, 103
Hipnose, 94
Histerectomia, 58
Hormônios bioidênticos, 71
Hormonioterapia e fertilidade, 135
I
Ibandronato, 122
Imagem corporal, 199, 200
Impacto
- das mutações deletérias germinativas nos genes BRCA1 e 2 na fertilidade, 133
- do câncer
- - na fertilidade, 132
- - na sexualidade, 206
- dos tratamentos oncológicos na fertilidade, 133
Incontinência, 232
Informação limitada, 211
Inibidores
- da recaptação de serotonina e noradrenalina, 85
- seletivos de recaptação de serotonina, 85
Insuficiência ovariana precoce induzida por quimioterapia e menopausa cirúrgica ou actínica, 65
Índice 381
E
G
Intrarosa®, 106
Ioga, 21
L
Letrozol, 141
Ligaduras vasculares, 47
Longevidade feminina, 318
Lubrificantes íntimos, 102
M
Manejo do sangramento agudo, 43
Massagem, 21
Menopausa e insuficiência ovariana precoce, 63
Mesilato de paroxetina, 86
Métodos com estrogênio, 44
Mindfulness, 92
Mioclonias, 241
Modelo de oferta de cuidados paliativos, 226
Modelo Plissit, 210
Mucosite genital, 3
- associada à imunoterapia, 4
- associada à quimioterapia, 4
- associada à radioterapia, 5
- secundária, 3
- tratamento, 6
Mudanças no estilo de vida, 91
Músculos do assoalho pélvico, 244
Mutação deletéria germinativa dos genes
BRCA1 e BRCA2, 116
Náusea e vômito, 232, 242
Odores relacionados ao câncer, 244
Oncoginecologia, 311
Opioide, 235
Ospemifeno, 106
Osphena, 106
Osteoporose, 113
- atividade física, 119
- câncer
- - de mama, 114
- - ginecológico, 115
- fatores de risco, 117
- intervenções não farmacológicas, 119
- monitoração, 124
- mulheres de alto risco para neoplasias, 116
- terapia farmacológica, 120
- tratamento, 119
- vitamina D e cálcio, 119
Oxibutinina, 88
Paroxetina, 85, 86
Perfil de toxicidades, 355
Permissão, 211
Portadoras de mutação deletéria germinativa nos genes BRCA 1/2, preservação de fertilidade, 150
Predisposição hereditária ao câncer ginecológico e de mama, 68, 249
Pregabalina, 87
Preservação de fertilidade
- considerações éticas e emocionais, 157
- desfechos oncológicos e obstétricos, 156
- indicação de radioterapia com ou sem quimioterapia, 155
- no tratamento cirúrgico do câncer ginecológico, 149
- quimioterapia de caráter neoadjuvante, 155
- recomendações atuais, 157
- seguimento, 157
Princípios para o tratamento da dor, 233
Procedimento
- de conização, 154
- de traquelectomia radical, 155
Progestágenos, 70
- isolados, 41
Progestina isolada, 45
Promestrieno, 105
Protocolo
- com antagonista sintético do hormônio liberador de gonadotrofinas e trigger com agonista do hormônio liberador de gonadotrofinas, 141
- de estimulação específico para a redução dos efeitos estrogênicos e dos riscos de complicações, 140
Prurido, 242
Qualidade de vida, 330
Quimioterapia e fertilidade, 134
Ginecologia & Oncologia 382
N
O
P
Q
Radicalidade cirúrgica, 335
Radioterapia
- e fertilidade, 133
- hemostática, 46
Raloxifeno, 122
Random start, 140
Rastreio
- de neoplasias femininas, 25
- de neoplasias secundárias, 32
Reconstrução mamária, 219
Reprodução assistida, 129
Ressecção por histeroscopia, 160
Risedronato, 122
Ronco da morte, 242
S
Sangramento uterino anormal, 39, 52
- em usuárias de tamoxifeno, 51
- - apresentação clínica, 52
- - na pós-menopausa, 55
- - na pré-menopausa, 53
- persistente sem patologia uterina, 57
Sarcomas uterinos, 78
Saúde mental, 303
Screening, 117
Sexualidade
- abordagem multidisciplinar, 230
- alterações físicas, 229
- alterações psicológicas e emocionais, 229
- comunicação aberta, 229
- e câncer, 197
- e intimidade, 225
- e reconstrução mamária, 217
- em mulheres sobreviventes de câncer, 199
- inclusão da parceria, 230
- no fim da vida, 225
- orientações gerais para profissionais de saúde, 229
- pós-reconstrução mamária, 221
- situações especiais, 213
Síndrome(s)
- de Li-Fraumeni, 257
- de Lynch, 68, 258
- genéticas com predisposição ao câncer de mama, útero e ovário, contracepção e, 191
- geniturinária da menopausa, 99
- - câncer
- - - de mama, 107
- - - de ovário, 109
- - - do colo do útero, vulva e vagina, 109
- - - endometrial, 107
- - novas perspectivas, 105
- - opções terapêuticas disponíveis, 101
- - quadro clínico, 100
- - segurança, 106
- - terapia
- - - hormonal, 104
- - - não hormonal, 102
Sintomas
- depressivos, 304
- vasomotores da menopausa, 85
Sistematização da assistência de enfermagem, 272
Soluços, 243
Status menopausal, 53
Sudorese, 243
Suplementos alimentares e fitoterápicos, 93
Supressão menstrual profilática, 40
T
Tamoxifeno, 51, 59
Tampão vaginal, 46
Técnicas
- de preservação da fertilidade, 138
- de reeducação comportamental, 291
- de relaxamento e ioga, 92, 296
Terapia(s)
- alternativas e complementares, 91
- anti-inflamatória, 31
- cognitivo-comportamental, 94
- de dilatação vaginal, 31
- endócrina adjuvante, 208
- hormonais, 45
- - da menopausa, 29, 63
- manual, 296
Testosterona vaginal, 105
Tibolona, 71
Transplante de medula óssea alogênico, 25
Transposição
- ovariana, 144
- uterina, 167, 170
- - avaliação pré-operatória, 169
- - complicações cirúrgicas, 180
- - contraindicações, 168
- - cuidados pós-operatórios
Índice 383 R
Ginecologia & Oncologia
- - - da primeira cirurgia, 172
- - - da segunda cirurgia (reposicionamento uterino), 177
- - desfechos oncológicos, 180
- - indicações, 168
- - preservação da função uterina e gonadal (hormonal), 179
- - reposicionamento do útero e anexos na pelve, 175
- - resultados, 178
- - taxa de fertilidade, 180
- - técnica cirúrgica, 170
Transtorno(s)
- da dor genitopélvica/penetração, 293
- mentais, 304
Traquelectomia simples, 154
Tratamento
- cirúrgico e fertilidade, 135
- da dor, 234
Treinamento
- dos músculos do assoalho pélvico, 291, 292
- vesical, 291
Tumores
- borderline, 150
- do estroma e cordão sexual, 152
- epiteliais invasores, 151
- germinativos malignos, 151 V Vagina, 77
Venlafaxina, 85
Violência em mulheres com câncer, 214
Vitamina D, 119
Vulva, 77
Xerostomia, 232
384
X
Ginecologia & Oncologia não é apenas um livro; é uma bússola para todos que buscam oferecer cuidados compassivos e eficazes às mulheres que estejam enfrentando o desafio do câncer. A obra aborda uma ampla gama de tópicos como climatério, sexualidade e planejamento reprodutivo, e torna-se uma ferramenta indispensável para a prática clínica contemporânea. Com 24 capítulos meticulosamente elaborados, esta obra não apenas reflete a profunda experiência dos organizadores e colaboradores, mas também se baseia nas evidências científicas mais sólidas disponíveis.

Esta obra não apenas expande os horizontes da Medicina, mas também oferece um senso renovado de esperança para as mulheres e suas famílias e será uma referência inestimável para estudantes, médicos, enfermeiros e todos os profissionais de saúde que se dedicam a fornecer cuidados compassivos e eficazes às mulheres que enfrentam o câncer.
Mais um importante livro do Instituto de Medicina Integral Professor Fernando Figueira (Imip), instituição filantrópica
100% SUS, é o complexo hospitalar com o maior número de leitos do Norte-Nordeste do Brasil. Integra a Rede Oncológica de Pernambuco e é o único hospital habilitado no Estado como Centro de Assistência em Alta Complexidade em Oncologia (Cacon), sendo o primeiro serviço no país a oferecer atendimento ginecológico especializado para mulheres sobreviventes de câncer.
9 786588 34060 8
Áreas de interesse Ginecologia Oncologia











