A cura di Fondazione ReS e Il Pensiero Scienti co Editore
MACRO SCOPIO
Osservatorio sulla cronicità

A cura di Fondazione ReS e Il Pensiero Scienti co Editore
Osservatorio sulla cronicità
Carlo Piccinni, Silvia Calabria, Giulia Ronconi, Letizia Dondi, Alice Addesi, Immacolata Esposito, Irene Dell’Anno, Leonardo Dondi, Antonella Pedrini, Aldo Pietro Maggioni, Nello Martini
Anna Acampora, Antonio Addis, Nera Agabiti, Valeria Belleudi, Lilia Biscaglia, Marco Canevelli, Giulia Cesaroni, Roberto Da Cas, Marina Davoli, Aurora Di Filippo, Roberto Di Monaco, Eliana Ferroni, Antonio Gaudioso, Eugenio Santoro, Francesco Trotta
Antonio Addis, Ettore Attolini, Carlo Luigi Bottaro, Renato Botti, Ovidio Brignoli, Pasquale Caldarola, Annalisa Capuano, Flavia Carle, Giovanni Corrao, Roberto Da Cas, Maria Giovanna D’Amato, Marina Davoli, Mirko Di Martino, Daniela Donetti, Francesco Enrichens, Paolo Francesconi, Antonio Gaudioso, Gian Franco Gensini, Andrea Lenzi, Giada Li Calzi, Paolo Marchetti, Chiara Marinacci, Carlo Nicora, Alessandro Nobili, Graziano Onder, Marcello Pani, Roberta Rampazzo, Paolo Stella, Ugo Trama, Francesco Trotta, Stefano Vianello
Luca De Fiore, Luciano De Fiore, Immacolata Esposito, Benedetta Ferrucci, Aldo Pietro Maggioni, Nello Martini, Maria Nardoianni, Antonella Pedrini, Carlo Piccinni
Prima edizione: novembre 2022 ©2022 Il Pensiero Scientifico Editore Via San Giovanni Valdarno 8, 00138 Roma Tel. (+39) 06 862821 - Fax 06 86282250 pensiero@pensiero.it www.pensiero.it - www.vapensiero.info www.facebook.com/PensieroScientifico twitter.com/ilpensiero www.pinterest.com/ilpensiero
Tutti i diritti sono riservati per tutti i Paesi Stampato in Italia da Ti Printing S.r.l. Via delle Case Rosse 23, 00131 Roma Progetto di copertina: Argenis Ibanez Realizzazione grafica: Doppiosegno, Roma Coordinamento redazionale: Bianca Maria Sagone
ISBN 978-88-490-0744-2
Il progetto Macroscopio è coordinato da Fondazione Ricerca e Salute in collaborazione con Il Pensiero Scientifico Editore e Think2it ed è dedicato ad una nuova cultura della cronicità.
Con il supporto non condizionato di
Anna Acampora Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Antonio Addis Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Nera Agabiti Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Valeria Belleudi Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Lilia Biscaglia Area Promozione della Salute e Prevenzione, Direzione Regionale Salute e Integrazione Sociosanitaria, Regione Lazio
Marco Canevelli Centro per la Prevenzione delle Malattie e Promozione della Salute, Istituto Superiore di Sanità (ISS)
Giulia Cesaroni Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Roberto Da Cas Istituto Superiore di Sanità (ISS)
Marina Davoli Dipartimento di Epidemiologia del SSR del Lazio, ASL Roma 1
Luca De Fiore Il Pensiero Scientifico Editore
Aurora Di Filippo Agenzia Italiana del Farmaco (AIFA)
Roberto Di Monaco Dipartimento di Culture, Politica e Società, Università di Torino
Eliana Ferroni Servizio Epidemiologico Regionale, Azienda Zero del Veneto Antonio Gaudioso Cittadinanzattiva
Nello Martini Fondazione ReS
Antonella Pedrini Fondazione ReS
Carlo Piccinni Fondazione ReS
Eugenio Santoro Laboratorio di informatica medica, Istituto di Ricerche Farmacologiche Mario Negri - IRCCS
Francesco Trotta Agenzia Italiana del Farmaco (AIFA)
Presentazione, Antonio Gaudioso IX Premessa XIII
Obiettivi del documento XV
1. L’equità della cura come prodotto di un’azione integrata sui determinanti di salute 1 Differenze di accesso e di esito 3 Conclusioni 8
2. Le disuguaglianze nell’uso dei medicinali per le malattie croniche 13 Limiti e potenziali sviluppi futuri 20
3. L’approccio di genere in epidemiologia a supporto dei percorsi di prevenzione e cura 23 Una ricerca epidemiologica attenta alle differenze legate al sesso ed al genere 23 Differenze tra uomini e donne nell’accesso ai servizi sanitari e ruolo del sesso e del genere nei PDTA 26 Prevenzione e promozione della salute attente al sesso ed al genere 28
4. Genere, disuguaglianze sociali e sostegno ai percorsi di cura per le persone a rischio: come creare e usare il capitale sociale? 31 Capire e personalizzare usando relazioni sociali 32 Reti sociali per intercettare le persone a rischio 36
5. La gravidanza come determinante di mancata aderenza alle terapie 43 Conclusioni 60
6. Costruire percorsi di cura per le persone migranti 63
7. Prevenire le disuguaglianze di accesso alla Rete 75 Cause e rimedi 78 Postfazione 81
L’equità è la base su cui si fonda il servizio sanitario na zionale, l’idea che – a prescindere dalle condizioni sociali ed economiche di ciascun cittadino – ogni persona ha la garanzia di poter contare sul diritto alla salute. Il servizio sanitario è l’architrave della questione sociale del nostro Paese: insieme ad altri sistemi – penso per esempio a quello pensionistico – ha la capacità almeno in linea di principio di adattarsi plasticamente ai bisogni delle persone e – ad esempio attraverso l’aggiornamento dei livelli essenziali di assistenza – di dare risposte puntuali ai bisogni puntuali delle persone. Questo senza che ai cittadini sia mai stato chiesto un impegno economico per sostenere direttamente i costi dell’assistenza, anche nei momenti in cui le risorse scarseggiavano. Il nostro è anche l’unico sistema a livello internazionale che – proprio per questo tipo di impostazione peculiare – ha permesso lo sviluppo di una sorta di palestra di innovazione: non è un caso che – per quanto riguarda la ricerca e l’innovazione nell’ambito delle biotecnologie o della farmaceutica – l’esistenza di un ambiente favorevo le sia stata confermata anche dagli investimenti fatti dalle aziende. Che sono stati motivati dalla presenza di un servizio pubblico che ha sempre fatto investimenti importanti, così
che l’Italia è diventata nel corso degli anni un punto di ri ferimento internazionale. Vorrei ricordare infatti che quando – come in questo momento – il servizio sanitario nazionale investe circa 124 miliardi di euro solo per il Fondo sanitario nazionale (con un sensibile aumento dai 114 del 2019 e in attesa dei 128 dei prossimi due anni) non solo mette a disposizione risorse per la cura ma indirettamente anima un ecosistema della salute che è assolutamente unico a livello mondiale, tanto più oggi con le difficoltà e l’indebolimento complessivo del National health system inglese.
Un servizio sanitario che contrasti strenuamente le disugua glianze – vero “male” del sistema, come abbiamo visto negli ultimi 20-25 anni e come vediamo ancora da molti indicatori, a iniziare dall’aspettativa di vita – deve riuscire a dare risposte diverse a persone che vivono in aree diverse e che manifestano bisogni diversi, per eliminare un vulnus alla ra dice della garanzia dei diritti. Ma la lotta vera e concreta alle disuguaglianze può essere condotta non dimenticando che esistono tre ambiti: quello economico, quello dei livelli organizzativi e la governance e ognuno di questi ambiti è strettamente collegato con l’altro. Se noi pensiamo che ci sia stato un problema economico alla base del determinarsi delle iniquità, potremmo pensare che nuove risorse a disposizione possano rappresentare una svolta. Ma non è così: abbiamo solo ridotto il gap con un finanziamento che oggi si avvicina a essere adeguato.
Riguardo ai problemi organizzativi, se questi non si adattano ai bisogni delle persone non riusciremo a ridurre le disugua glianze. Il Decreto ministeriale n. 77 è un atto importante, anche se buoni modelli organizzativi che non siano orientati da un’adeguata capacità di governo non possono da soli costituire una soluzione al problema. In questo senso, la riforma dei servizi territoriali è utile anche per fornire degli
indicatori da utilizzare come benchmark in modo simile a quello che accade con la valutazione degli esiti dell’assi stenza ospedaliera. Non possiamo dimenticare però che il sistema sanitario italiano è di fatto una realtà composta da 23 soggetti – Ministero della salute, Ministero dell’economia e 21 Regioni e Provincie autonome – che devono prendere all’unanimità ogni singola decisione che in qualche modo possa impattare sul sistema nel suo complesso. Penso ci si debba interrogare sulla convenienza – da parte di qualche portatore di interessi – della conservazione di una situazione di questo tipo.
Abbiamo passato tanti anni a discutere di disuguaglianze senza avere strumenti di analisi, ma forse anche senza la determinazione a intervenire, finendo per trovarci in una si tuazione in cui sembra essere difficile modificare lo status quo: in realtà, sono state fatte cose importanti dal punto di vista socio-sanitario, e citerei una delle più recenti come la riforma dell’assistenza per gli anziani e le persone non autosufficienti che è dettata da tre elementi molto importanti.
Il primo è la riorganizzazione degli Ambiti territoriali sociali (ATS), per dare un modello organizzativo più definito che permetta il dialogo tra la parte sociale e quella sanitaria, rendendo più semplice quell’integrazione che ritroviamo an che nel secondo punto che vorrei richiamare: la presenza nelle case di comunità dei Punti unici di accesso (PUA) che saranno il luogo della valutazione multidisciplinare e mul tidimensionale dei bisogni delle persone. Questo ci darà la possibilità di modificare la risposta del sistema in ragione alle esigenze di cui è portatrice una persona in un deter minato momento. È molto importante, a questo proposito, l’assunzione degli assistenti sociali che – insieme alle altre componenti del servizio sanitario e dei servizi sociali – saranno i responsabili di questa valutazione che dovrà miglio
rare la qualità dell’assistenza a una popolazione che più del le altre soffre il peso delle malattie croniche. Terzo ambito e fondamentale è il superamento della gestione dei dati a compartimenti stagni, grazie alla condivisione dei database sanitari nazionali e regionali e dell’Inps, così da ottenere una fotografia molto più fedele alla realtà e mettere i professionisti e i servizi in grado di relazionarsi al cittadino in maniera più moderna ed efficiente.
Sono questi tanti pezzi di un unico puzzle che per funzio nare devono essere messi in atto in modo sincrono perché il sistema sia governabile. Dobbiamo infine essere convinti che avvicinare il più possibile ai cittadini il momento e il luogo delle decisioni – come previsto dalla legge di riforma del Titolo V – è sì un valore e ha portato diverse cose positive, ma va bilanciato però con quello per una più concreta esigibilità dei diritti perché se così non fosse le disuguaglianze che vorremmo vedere ridotte finiranno, al contrario, per acuirsi.
Antonio GaudiosoNei primi due anni del progetto Macroscopio abbiamo lavo rato alla definizione degli aspetti metodologici utili per co struire i Percorsi diagnostico-terapeutici assistenziali (PDTA) fino alla discussione di un ultimo importante aspetto, vale a dire la relazione tra le linee guida di pratica clinica e i PDTA, con particolare attenzione ai contesti in cui questi ultimi devono essere implementati.
Una questione importante è nel rapporto tra il disegno di un percorso assistenziale che sia coerente con i risultati della ricerca e l’adattamento dello stesso percorso ai bisogni peculiari di particolari gruppi di persone. Di solito si tratta di “popolazioni” che esprimono fragilità che quasi sempre sono legate l’una con l’altra. Disuguaglianze dovute alla geografia – non soltanto riconducibili al dualismo fra Nord e Mezzo giorno ma anche alle profonde differenze tra città e aree interne del Paese, fino al solco che divide zone di una stessa grande città – o al reddito. Disuguaglianze legate al ses so, al genere, alla nazionalità o alla condizione di migrante. È quasi inutile sottolineare di nuovo che – come nella con dizione di portatore di una malattia cronica sulla persona gravano più patologie – raramente anche le dimensioni della
disuguaglianza viaggiano da sole. Per cui, si è donna e più povera, si è migrante e si abita in una zona poco servita dal servizio sanitario.
Conoscere e approfondire questi aspetti è un passo fonda mentale per migliorare l’implementazione dei percorsi assistenziali. Una sanità pubblica che davvero ha l’obiettivo dell’equità non può non cercare di avvicinare queste popo lazioni più fragili al servizio sanitario, cercando quanto più possibile di offrire un sostegno che integri la componente sociale con quella sanitaria. L’obiettivo non dev’essere la “medicalizzazione” della povertà o della condizione di im migrato, ma l’offerta di una cura più appropriata in ragione delle specificità delle persone.
Contribuire alla riflessione sulla necessità etica e politicosanitaria di creare le condizioni perché tutti i cittadini ab biano pari diritti di accesso all’assistenza sanitaria, non soltanto in base a una stratificazione per patologie o gravità clinica, ma anche per fragilità o vulnerabilità connesse a diversi determinanti legati a geografia, età, sesso, istruzione, stato occupazionale, reddito, disabilità. Come già appro fondito in altre guide del progetto Macroscopio, è sempre necessario sottolineare come a diversi gruppi di popolazione corrispondano differenti bisogni di prevenzione, assistenza, cura e riabilitazione. Per le stesse ragioni, è necessario prevedere forme di comunicazione diverse per l’educazione e la promozione della salute: in altre parole, va adattata e personalizzata la comunicazione tra il sistema sanitario e i cittadini, sia in termini di contenuti dell’informazione, sia di media utilizzati per la loro condivisione.
Valorizzare le esperienze di successo che hanno permesso in ambito locale o nazionale di ottenere risultati importanti. In questo modo, il progetto Macroscopio intende contribuire ad ampliare la diffusione di innovazioni organizzative quanto mai necessarie al sistema sanitario. Innovazioni che possono
aver contribuito sia alla maggiore conoscenza dei problemi, sia al conseguimento di migliori esiti di salute.
Individuare delle soluzioni che possano essere previste nei PDTA per rendere più facile per i cittadini in condizioni di svantaggio l’aderenza ai percorsi di prevenzione e di cura. Sottolineando come l’equità sia una dimensione fondamen tale ai fini della valutazione delle performance dei servizi sanitari.
Sollecitare i decisori sanitari e politici a utilizzare i dati epi demiologici e clinici per confrontare l’offerta di prestazioni e servizi coi bisogni dei cittadini (avendo cura che sia cor rettamente dimensionata e non in eccesso, anche allo scopo di proteggere la sostenibilità del sistema) e con i risultati ottenuti in termini di outcome di salute.
Caldeggiare l’assunzione di misure normative per superare le attuali barriere all’attuazione dell’integrazione dei dati poste nell’ambito delle regole della privacy, allo scopo di sviluppare modelli di stratificazione che, alle variabili della com plessità clinica (ad es. comorbilità), aggiungano i parametri di tipo socio-sanitario, per favorire così una più adeguata collocazione dei pazienti nei diversi setting assistenziali dell’assistenza di prossimità.
A cura di Giulia Cesaroni, Anna Acampora, Nera Agabiti e Marina Davoli
Il Dipartimento di Epidemiologia della Regione Lazio (Dep) si occupa di equità dagli anni Novanta del secolo scorso,1-3 concentrandosi sulle disuguaglianze da tre punti di osservazione: le disuguaglianze nello stato di salute e nella distri buzione dei fattori di rischio della popolazione, nell’accesso alle cure e negli esiti. Il nostro lavoro di ricerca si è soffermato in particolare su questi due ultimi aspetti, partendo in un primo momento dalle disuguaglianze sociali ma allargando via via lo sguardo alle disuguaglianze di sesso e ge nere e a quelle relative al Paese di provenienza. Per quanto riguarda le disuguaglianze sociali, uno dei primi ambiti di lavoro riguarda le misure: in altre parole, sono stati utilizzati vari indicatori di posizione socio-economica in quanto ogni indicatore rappresenta aspetti diversi e differenti dimensioni di svantaggio. Sono stati utilizzati sia indicatori individua li, come l’istruzione,4 l’occupazione5 e più recentemente la precarietà lavorativa,6 sia indicatori di area, come ad esem pio gli indicatori di deprivazione per sezione di censimento, costruiti sulla base dei censimenti del 1991, 2001 e 2011. Sono stati fatti confronti tra indicatori utilizzando gli in dicatori individuali7 e gli indicatori di reddito,8 in collaborazione con la Sogei, e anche indicatori di aree più vaste.
Per esempio, un indicatore molto semplice da utilizzare è il prezzo medio immobiliare del quartiere di residenza.9 Tanti lavori sono stati prodotti come frutto di collaborazione interregionale su progetti di ricerca finalizzata, ex articolo 12, o del Centro per il controllo delle malattie del Ministero della salute; altri sono frutto della collaborazione all’interno della rete degli studi longitudinali, di cui il Dep fa parte con lo studio longitudinale romano e del Lazio.
Nell’ambito delle attività di stesura dei Programmi Regio nali di Prevenzione, per la Regione Lazio è stato prodotto il Profilo di Salute ed Equità,10 in cui si descrive la prevalenza delle maggiori patologie stratificata per sesso, età e livello di istruzione. Si prenda ad esempio l’ipertensione: come si può vedere dalla figura 1.1, le disuguaglianze sono più ac centuate nelle donne rispetto agli uomini e le differenze di prevalenza tra maschi e femmine sono meno evidenti nella popolazione con titolo di studio più basso. Nel diabete, in vece (sempre nella figura 1.1), permangono forti disuguaglianze in entrambi i sessi e la diminuzione di prevalenza negli over 85 è trainata dalla riduzione nei titoli di studio più bassi.
Ciò che emerge analizzando le differenze sociali nella prevalenza delle patologie è quanti anni di salute separano i titoli di studio estremi (figura 1.2). Un recente lavoro11 ha ana lizzato la prevalenza di malattie croniche per età e titolo di studio utilizzando il numero di esenzioni per patologia come proxy: come si può vedere dalla figura 1.2, i cittadini romani con titolo di studio basso hanno una prevalenza di cronicità paragonabile a quella dei residenti a Roma con titolo di stu dio alto che hanno dieci anni di più.
70
80 50
40
30
Percentuale di individui con ipertensione arteriosa 60
Figura 1.1 Profilo di Salute ed Equità 2021: prevalenza di ipertensione e diabete per sesso, età e livello di istruzione10 0
20
Femmine elementare Femmine laurea
10 35-54 55-64 65-74 75-84 85+
30 15
25
Ipertensione arteriosa Diabete Maschi elementare Maschi laurea
Percentuale di individui con diabete 20
10
Titolo di studio
Femmine elementare Femmine laurea
5
Titolo di studio Maschi elementare Maschi laurea 0 35-54 55-64 65-74 75-84 85+
Differenze di accesso e di esito
Quello che abbiamo visto nel tempo12 è che esistono for ti differenziali nell’accesso – con maggiore vulnerabilità a cure inappropriate, minore accesso a cure efficaci e appro
50
40
30
20
0 1 2 3 4 5+ % di persone con esenzione
10
Numero di esenzioni Classe d’età
Titolo
25-3435-4445-5455-6465-7475-8485-99 25-3435-4445-5455-6465-7475-8485-99 25-3435-4445-5455-6465-7475-8485-99 0
priate, ritardo nelle diagnosi e tempi di attesa maggiori nei gruppi di popolazione socialmente più svantaggiati – men tre per quanto riguarda gli esiti i differenziali sono meno evidenti e i risultati sono meno coerenti. Per quanto riguar da accesso ed esiti, il programma P.Re.Val.E. (Programma Regionale di Valutazione degli Esiti degli interventi sanita ri - https://www.dep.lazio.it/prevale2021/) ha una sezione specifica sull’equità. Dai dati del monitoraggio si evidenzia una riduzione delle disuguaglianze per quegli indicatori che sono stati utilizzati negli anni per la valutazione degli obiettivi dei direttori generali. Questo suggerisce che la definizione di standard di qualità delle cure, da utilizza re come strumento di programmazione sanitaria e governo clinico, possa implicitamente determinare non solo un mi glioramento dei valori medi di adesione agli standard di qualità, ma anche un miglioramento dell’equità di accesso ed esito.13
Un esempio di studio di differenziali di accesso ed esito è quello su accesso ad angioplastica e mortalità a 30 giorni, focalizzato sui differenziali socio-economici e di sesso.14
Nel tempo (in alto nella figura 1.3) si vedono le disugua glianze di accesso per titolo di studio, che sono diminuite, mentre rimangono le differenze di sesso (in basso), con Figura 1.3 Accesso ad angioplastica14
Differenze di accesso per titolo di studio e sesso nell’arco di 11 anni
PTCA entro due giorni
Odds ratio (ref. donne)
2,5
2
3,5 3 1,5
Odds ratio (ref. no educazione) 0 0,5 1
21/10/0121/10/0221/10/0321/10/0421/10/0521/10/0621/10/0721/10/0821/10/0921/10/1021/10/11
Anni di follow-up
Istruzione superiore Scuola secondaria di secondo grado Scuola secondaria di primo grado
2,5
2
3 1,5
1
PTCA entro due giorni 0 0,5
21/10/0121/10/0221/10/0321/10/0421/10/0521/10/0621/10/0721/10/0821/10/0921/10/1021/10/11
Anni di follow-up
odds ratio significativamente maggiori negli uomini rispet to alle donne. Per quanto riguarda la mortalità a 30 giorni (figura 1.4) non si vedono invece differenze né di sesso né per livello di istruzione.14
Figura 1.4 Angioplastica e mortalità a 30 giorni14
Differenze di esito
Mortalità a 30 giorni
5
4
8 7 6 3
Odds ratio (ref. no educazione) 0 1 2
21/10/0121/10/0221/10/0321/10/0421/10/0521/10/0621/10/0721/10/0821/10/0921/10/1021/10/11
Anni di follow-up
Istruzione superiore Scuola secondaria di secondo grado Scuola secondaria di primo grado
Mortalità a 30 giorni
2,5
3,5 3 1,5
Odds ratio (ref. donne) 0 0,5 1
2
21/10/0121/10/0221/10/0321/10/0421/10/0521/10/0621/10/0721/10/0821/10/0921/10/1021/10/11
Anni di follow-up
Un’altra patologia che è stata studiata negli anni è l’ictus: in un lavoro del 200915 il differenziale socio-economico di inci denza di ictus era risultato molto forte, sia negli uomini sia nelle donne. Ma, a fronte di questo differenziale nell’inciden za non era stato trovato un differenziale sociale nella mortalità, né a 30 giorni né ad un anno, ma solo differenze socioeconomiche nella riospedalizzazione a un anno per malattie cardiovascolari o per ictus negli uomini. Sempre a proposito di ictus, un lavoro del 2016 ha studiato l’effetto dei percorsi di cura sulla sopravvivenza a un anno dall’episodio di ic tus.16 Lo studio ha evidenziato che il livello di istruzione era inversamente associato alla mortalità sia nella fase acuta che post-acuta e che il percorso di cura ottimale riduceva, ma non eliminava, le disuguaglianze di sopravvivenza ad un anno. Anche per quanto riguarda la farmacoepidemiologia, lo studio sulle differenze d’uso dei farmaci respiratori dopo dimissione per broncopneumopatia cronica ostruttiva (BPCO) riacutizzata17 mostra che gli individui più svantaggiati sono a maggior rischio di terapie inappropriate. Un lavoro più recente18 ha invece studiato i differenziali nell’aderenza alle terapie dopo infarto: in questo caso non sono state evidenziate differenze socio-economiche ma differenze di sesso e per età, risultati che mostrano l’importanza di impegnarsi per migliorare l’aderenza nelle donne e negli anziani. I risultati di questi studi verranno presentati in un rapporto sulle disuguaglianze di prossima pubblicazione.
Un altro recente progetto si è posto l’obiettivo di misura re quale effetto potrebbero avere gli interventi di audit e feedback nel ridurre le disuguaglianze di accesso ed esito. Si tratta di un lavoro capillare e importante che si avvantag gia della disponibilità di dati: è la prima volta che di fatto si mettono a disposizione dei dati che riguardano anche le disuguaglianze, cercando di rendere più consapevoli i professionisti dell’importanza di questi temi. Uno degli obiettivi è
valutare quanto rendere disponibili agli operatori sanitari in maniera proattiva i dati di performance ospedalieri e territo riali possa portare anche a distanza di tempo a una riduzione delle disuguaglianze. Per questo motivo, nell’ambito del progetto EASY-NET (https://easy-net.info/), gli indicatori di stato di salute e quelli relativi ai percorsi di cura e agli esiti sono declinati al baseline per posizione socio-econo mica per poter dimostrare l’efficacia dell’intervento di audit e feedback in accordo con un disegno di studio pre e post.
Da una revisione relativamente recente del Lancet, 19 è emerso che la posizione socio-economica incide sulla riduzione dell’aspettativa di vita in maniera aggiuntiva, cioè indipen dentemente da tutta una serie di fattori di rischio ai quali comunque le persone di più basso livello socio-economico sono maggiormente esposte. Andando a monitorare la salute rispetto ai determinanti socio-economici non dobbiamo mai dimenticare, quindi, che il sistema sanitario ha un ruolo parziale, e cioè che una grossa parte delle disuguaglianze dipende da quello che accade “prima” che la persona abbia un contatto col servizio sanitario. È dunque importante capire quale può essere il ruolo del servizio sanitario nel cercare di ridurre l’impatto di queste disuguaglianze che comunque esistono – e che continueranno ad esistere – perché per ridimensionarne l’azione è necessario agire su altri livelli, non solo sulle politiche sanitarie.
Quindi qual è il ruolo delle politiche sanitarie? Potremmo discutere molto su quale possa essere il ruolo del sistema sanitario nella prevenzione, accettando che le posizioni al riguardo possano divergere. Invece, per quanto riguarda l’ac cesso e gli esiti, un sistema sanitario universalistico dovreb-
be comunque garantire a tutti lo stesso accesso e lo stesso esito. Il vulnus del nostro sistema è lì: le disuguaglianze territoriali, tra Nord e Sud del Paese, ma anche quelle intraregionali, interaziendali, interdistrettuali, tra medici di medicina generale, disuguaglianze che possiamo documentare su tutti i livelli. Un elemento utile per la discussione è quello che cerchiamo di documentare nell’ambito del programma P.Re.Val.E.: il cambiamento nel tempo di questi differenziali di accesso ed esito. Abbiamo visto,14 ad esem pio, la riduzione delle disuguaglianze di accesso per livello di istruzione all’angioplastica primaria e all’intervento tempestivo per frattura di femore a seguito dell’individuazione di obiettivi per i direttori generali basati anche su obiettivi di esito e non solo di equilibrio economico finanziario. Uno spartiacque è rappresentato dal Decreto ministeriale del 2015, il cosiddetto Decreto 70 che di fatto ha reso operativo quanto già sottolineava il Decreto 229, noto come Decreto Bindi, il quale – riprendendo la Costituzione – ribadiva che tutti i cittadini hanno diritto a beneficiare di interventi ef ficaci e sicuri. Il Decreto 70/2015 ha cercato di quantificare questo diritto di accesso, definendo delle proporzioni attese per tutti: quello che abbiamo documentato è che, definendo questi standard per tutti, pur continuando a esistere le disuguaglianze tendono a ridursi.
Uno standard di qualità regolatorio tende quindi a rendere i cittadini tutti uguali, come dovrebbero essere di fronte al sistema sanitario. Sono segnali che ci fanno pensare che de finire degli standard di qualità basati sulle evidenze, renderli operativi e validi per tutti può funzionare; purtroppo sap piamo anche che non c’è nessuna conseguenza per chi non aderisce agli standard del Decreto 70, o perlomeno le conseguenze sono talmente modeste che risultano essere poco d’impatto. L’ultimo aspetto che abbiamo visto nel 2020, e lo vediamo anche nel P.Re.Val.E., è che c’è stato un cambia
mento di tendenza: sembra essere ripresentato il problema di un peggiore accesso per le persone con livello d’istruzione inferiore. Indubbiamente covid-19 ha lasciato un segno: e questo potrebbe rendere oggi questa sfida meno difficile da affrontare da tutti i nostri Governatori della Sanità. Questo perché in passato tale tema è sempre stato per tutti molto delicato da affrontare, dal momento che rimarcava un insuc cesso da parte di un sistema nato per essere equo, universale per definizione.
Forse adesso è invece il momento di sfruttare questa opportunità: affrontare il problema della riduzione delle disu guaglianze e della promozione dell’equità nella definizione e nel disegno dei percorsi di cura non è più procrastinabile. Le conseguenze della pandemia in termini di aumento della povertà e di aumento delle difficoltà del sistema a garantire l’accesso alle prestazioni preventive, diagnostiche, terapeu tiche e riabilitative pongono questo tema al primo posto dell’agenda finalizzata alla ristrutturazione dell’assistenza, in primo luogo di quella di comunità e territoriale.
1. Michelozzi P, Perucci CA, Forastiere F, Fusco D, Ancona C, Dell’Orco V. Inequality in health: socioeconomic differentials in mortality in Rome, 1990-95. J Epidemiol Community Health 1999; 53(11):687-93.
2. Rapiti E, Porta D, Forastiere F, Fusco D, Perucci CA for the Lazio AIDS Surveillance Collaborative Group. Socioeconomic status and survival of persons with AIDS before and after the introduction of highly active antiretroviral therapy. Epidemiology 2000; 11(5):496-501.
3. Materia E, Spadea T, Rossi L, Cesaroni G, Areà M, Perucci CA. Disegua glianze nell’assistenza sanitaria: ospedalizzazione e posizione socio economica a Roma. Epidemiol Prev 1999; 23(3):197-206.
4. Cacciani L, Bargagli AM, Cesaroni G, Forastiere F, Agabiti N, Davoli M. Education and mortality in the Rome Longitudinal Study. PLoS One 2015; 10(9):e0137576.
5. Paglione L, Angelici L, Davoli M, Agabiti N, Cesaroni G. Mortality inequalities by occupational status and type of job in men and women: results from the Rome Longitudinal Study. BMJ Open 2020; 10(6):e033776.
6. Nardi A, Dei Bardi L, Davoli M, Agabiti N, Cesaroni G. Differences in mortality between temporary and permanent workers: results from the Rome Longitudinal Study. BMJ Open 2022; 12(5):e058594.
7. Cesaroni G, Farchi S, Davoli M, Forastiere F, Perucci CA. Individual and area-based indicators of socioeconomic status and childhood asthma. Eur Respir J 2003; 22(4):619-24.
8. Agabiti N, Pirani M, Schifano P, et al.; Italian Study Group on Inequali ties in Health Care. Income level and chronic ambulatory care sensitive conditions in adults: a multicity population-based study in Italy. BMC Public Health 2009; 9:457.
9. Cesaroni G, Venturi G, Paglione L, et al. Differenziali di mortalità a Roma: il ruolo dell’istruzione e dei prezzi immobiliari del quartiere di residenza. Epidemiol Prev 2020; 44(5-6 Suppl 1):31-7.
10. Ministero della salute. Profilo di Salute ed Equità, Regione Lazio, 2021 (documento non disponibile).
11. Dei Bardi L, Calandrini E, Bargagli AM, et al. Socioeconomic inequali ties in health status and survival: a cohort study in Rome. BMJ Open 2022; 12(8):e055503.
12. Caiazzo A, Cardano M, Cois E, et al. Diseguaglianze di salute in Italia. Epidemiol Prev 2004; 28(3 Suppl):i-ix, 1-161.
13. Ventura M, Fusco D, Bontempi K, Colais P, Davoli M. Regional Outcome Evaluation Program (P.Re.Val.E.): reduction of inequality in access to effective health care in the Lazio region of Italy (2012-2015). PLoS One 2018; 13(3):e0194972.
14. Cacciani L, Agabiti N, Bargagli AM, Davoli M. Access to percutaneous transluminal coronary angioplasty and 30-day mortality in patients with incident STEMI: differentials by educational level and gender over 11 years. PLoS One 2017; 12(4):e0175038.
15. Cesaroni G, Agabiti N, Forastiere F, Perucci CA. Socioeconomic diffe rences in stroke incidence and prognosis under a universal healthcare system. Stroke 2009; 40(8):2812-9.
16. Belleudi V, Sciattella P, Agabiti N, et al. Socioeconomic differences in one-year survival after ischemic stroke: the effect of acute and post-acute care-pathways in a cohort study. BMC Public Health 2016; 16:408.
17. Agabiti N, Belleudi V, Kirchmayer U, et al. Socioeconomic position and use of drugs in chronic obstructive pulmonary disease (COPD): a population-based cohort study in Rome, Italy. Eur Respir J 2011; 38(Suppl 55):1771.
18. Kirchmayer U, Agabiti N, Belleudi V, et al. Socio-demographic differences in adherence to evidence-based drug therapy after hospital discharge from acute myocardial infarction: a population-based cohort study in Rome, Italy. J Clin Pharm Ther 2012; 37(1):37-44.
19. GBD 2017 Disease and Injury Incidence and Prevalence Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990-2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet 2018; 392(10159):1789-858. Erratum in: Lancet 2019; 393(10190):e44.
A cura di Aurora Di Filippo e Francesco Trotta
Disuguaglianze nella salute associate alla posizione socioeconomica sono state osservate e registrate in quasi tutti i Paesi europei. Le principali cause delle disuguaglianze di salute vanno ricercate nei meccanismi sociali, politici ed economici che incidono sulla posizione socio-economica determinando una gerarchia all’interno della società, in base al possesso di risorse materiali, culturali e di prestigio, o di reti sociali.1-3 Il livello socio-economico va quindi stratificato in base al reddito, all’istruzione, all’occupazione, alla nazionalità, alla disponibilità di supporto sociale e a una molteplicità di fattori che fanno capo alla disponibilità di risorse e alla capacità di utilizzarle.
Numerosi studi pubblicati negli ultimi vent’anni hanno dimostrato che in tutta Europa i cittadini in condizioni di svantag gio socio-economico tendono ad ammalarsi di più, a guarire di meno, a perdere autosufficienza, a essere meno soddisfatti della propria salute e, infine, a morire prematuramente.2
L’impiego dei farmaci è un forte determinante dello stato di salute della popolazione, tuttavia, ad oggi, non sono stati
l’uso dei medicinali per le malattie croniche
condotti studi a livello nazionale che ne evidenzino la corre lazione con la posizione socio-economica dei pazienti.
Nel 2021 abbiamo pubblicato un primo Atlante delle disuguaglianze sociali nell’uso dei farmaci per la cura delle malattie croniche, 4 in collaborazione con il gruppo dell’Osservatorio del farmaco, con il Dipartimento di Epidemiologia della Re gione Lazio, con il Dipartimento di Epidemiologia di Torino e l’Agenzia Sanitaria e Sociale della Regione Emilia-Romagna, proprio per colmare in qualche modo questo gap informati vo. Quindi se è ormai dimostrato e risaputo che il reddito e l’istruzione hanno una forte incidenza nel ridurre quella che è l’aspettativa di vita, e nell’esporre alla malattia,5 poco si sa su quello che è l’utilizzo del farmaco, sebbene esso sia un forte determinante dello stato di salute. Pertanto abbiamo provato a valutare, utilizzando i dati della tessera sanitaria (farmaceutica convenzionata), se effettivamente ci fossero differenze associabili ai fattori socio-economici. Come fat tore socio-economico abbiamo utilizzato un indicatore composito, l’indicatore cosiddetto di Caranci e Rosano.2 6 Tale indice di deprivazione nazionale costituisce una misura della deprivazione materiale e sociale ed è stato calcolato considerando cinque indicatori che contribuiscono a descrivere il contesto multidimensionale della deprivazione: n percentuale di popolazione con mancato raggiungimento dell’obbligo scolastico; n percentuale di popolazione attiva disoccupata o in cerca di prima occupazione; n percentuale di abitazioni occupate in affitto; n percentuale di famiglie monogenitoriali con figli dipen denti conviventi; n percentuale di densità abitativa (numero di occupanti per 100 m2 nelle abitazioni).
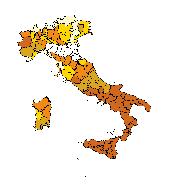
Questo indicatore ha una serie di limiti ma anche una serie di vantaggi: è un indice che compone sia fattori legati esclu sivamente alla componente culturale (titolo di studio), sia fattori legati al livello economico, e soprattutto ha il grande vantaggio di essere standardizzato a livello italiano. Questo vuol dire che un terzile di deprivazione – per esempio una provincia molto deprivata – che si trova al Nord Italia è com parabile con una provincia di uguale indice di deprivazione che si trova in Sicilia. Come si vede dalla mappa mostrata nella figura 2.1, e come è risaputo, i Comuni e le province più deprivati sono concentrati al Sud Italia.
Figura 2.1 Indice di deprivazione in Italia
Indice di deprivazione (ID)
<–2,0 –2,0; –1,0 –1,0; 0,6 0,6; 2,1 ≥2,1
Le province meno deprivate presentano gradazioni di azzurro più chiaro, mentre quelle più deprivate sono rappresenta te da gradazione di colore più scuro. Coerentemente con la distribuzione geografica della ricchezza e dello sviluppo in dustriale in Italia (maggiore nel Nord e minore nel Sud) le province più deprivate si concentrano al Sud e quelle meno deprivate al Nord Italia.
Il limite di questo indicatore è la cosiddetta distorsione “ecologica”, che va a rendere meno rilevanti quelle che sono le differenze individuali, in quanto associa tutti i soggetti che risiedono nella medesima area di residenza ad un mede simo indice di deprivazione.
Nel nostro Atlante, 4 l’obiettivo era quello di valutare le dif ferenze sia in termini di uso, quindi di consumo dei farmaci, sia in termini di aderenza e persistenza, e quindi di valutare a livello geografico l’associazione fra questi indicatori relativi al farmaco e il livello di deprivazione socio-economica della popolazione. La popolazione oggetto di studio è stata il totale dei residenti in Italia che hanno diritto alla rimborsabilità far maceutica a carico del Servizio sanitario nazionale. Trattandosi di farmaceutica convenzionata abbiamo potuto investigare tutte le patologie croniche, laddove la patologia è associata e identificata attraverso l’utilizzo dei farmaci; quindi, ad esempio, i soggetti in terapia cronica con antidiabetici saranno una proxy di soggetti che hanno il diabete. Abbiamo studiato per tutti i soggetti adulti le principali patologie croniche (iperten sione, dislipidemie, diabete, ipotiroidismo, depressione, de menza, morbo di Parkinson, ecc.) e per la popolazione pediatrica l’asma, l’epilessia e il disturbo da deficit dell’attenzione o iperattività. Il disegno di studio ha utilizzato due popolazioni: da una parte tutti i soggetti in terapia cronica “prevalenti”, cioè tutti coloro che hanno avuto almeno due prescrizioni nel periodo che va dal 1° gennaio 2018 al 31 dicembre 2018;
dall’altra, per poter misurare in maniera più efficace l’aderen za e la persistenza, abbiamo utilizzato un disegno di studio longitudinale, identificando cioè tutti i pazienti naïve, i nuovi utilizzatori “incidenti”. Nella figura 2.2 riportiamo, a scopo il lustrativo, i risultati relativi al diabete mellito.
Figura 2.2 Tasso di consumo (DDD pro capite) di farmaci antidiabetici, per provincia, standardizzato: (A) solo per età; (B) per età e terzile di deprivazione
B Uomini (≥18 anni) Donne (≥18 anni) Regione+


B A Tasso di consumo (DDD pro capite) <11,0 [11,0 - 12,7] [12,7 - 13,7] [13,7 - 16,3] ≥16,3 IQR = (10,7 - 14,5)
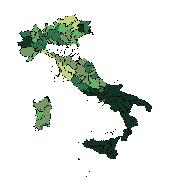
Le mappe riportate – in verde la popolazione maschile e in arancione quella femminile – rappresentano proprio la distri buzione del consumo. Quindi al Sud si ha un consumo nettamente più alto di farmaci antidiabetici, sia per gli uomini sia per le donne, e quella che è la distribuzione geografica riflette perfettamente l’epidemiologia del diabete, a dimostrazione ulteriore del fatto che il consumo del farmaco è una buona proxy della prevalenza di patologia. La cosa sorprendente è che una volta che viene rimosso l’effetto della deprivazione – quindi viene aggiustato il tasso di consumo rispetto all’indice di deprivazione – si osserva soprattutto al Sud una riduzione del consumo. Di fatto, dunque, una quota parte del consumo di questi farmaci è imputabile proprio all’alto livello di deprivazione di queste province; questo ef fetto si nota sia per gli uomini sia per le donne. Un’altra peculiarità è che il consumo tende a crescere per terzile di deprivazione, indipendentemente dall’area geografica. Quin di il primo terzile è sempre quello che ha un consumo più basso e, a mano a mano che si va verso i terzili più deprivati, il consumo aumenta.
Per quanto riguarda invece gli altri indicatori – aderenza e persistenza – non emergono differenze. Aderenza e persi stenza quindi, per quanto abbiano un gradiente geografico, non rispecchiano un andamento correlato con la deprivazio ne: le differenze per area geografica dei livelli di aderenza e persistenza non sembrano cioè essere influenzate dal livello di deprivazione. Questo tuttavia ha una duplice interpreta zione. Se da un lato infatti non possiamo dire che la deprivazione ha un impatto sulla maggiore o minore aderenza e persistenza, è verosimile che questo tipo di distorsione ecologica non riesca a cogliere bene tali caratteristiche che sono legate principalmente all’individuo. Quindi in linea ge nerale quello che emerge è che:
n Il consumo dei farmaci è una buona proxy della prevalen za della patologia, coerentemente con quanto già noto in letteratura.
n A livello geografico si osservano livelli di consumo com plessivamente più alti al Sud e nelle Isole per la maggior parte delle categorie terapeutiche. Un trend inverso, con consumi maggiori nelle aree del Nord e minori al Sud, viene invece osservato per i farmaci antidepressivi. Infine, per i farmaci che contrastano la demenza, il tasso di consumo è più alto nelle province del Centro Italia. n I risultati suggeriscono che la posizione socio-economica sia fortemente correlata con l’uso dei farmaci e che quest’ultimo sia più elevato tra i soggetti residenti nelle aree più svantaggiate, probabilmente a causa del peggior stato di salute di questi soggetti, che potrebbe essere associato a uno stile di vita non corretto. n Nel momento in cui proviamo a rimuovere la deprivazio ne questi consumi tendono a diventare più omogenei a livello nazionale. Quello che andrebbe fatto, quindi, è ridurre le disuguaglianze prima che i pazienti arrivino al farmaco.
Per quanto riguarda l’aderenza e la persistenza, a livello na zionale, sono maggiori nelle aree meno deprivate. Tuttavia, nella maggior parte dei casi l’interpretazione dell’andamento è resa difficile dalla notevole variabilità che si osserva all’in terno delle Regioni. Rimuovendo l’effetto della deprivazione i livelli di aderenza e persistenza non si modificano. Le diffe renze rilevate a livello nazionale tra le aree geografiche sembrano non essere regionali e sembrano non essere influen zate dai livelli di deprivazione socio-economica, facendo supporre che una volta che il paziente abbia avuto accesso alla cura farmaceutica la presa in carico non si modifichi al variare del livello di deprivazione. Verosimilmente le differenze potrebbero essere spiegate da altri fattori: comporta
mento prescrittivo del medico nella scelta della terapia, dif ferenti caratteristiche cliniche dei pazienti, differenza nella gestione della presa in carico dei pazienti cronici, ecc.
I limiti dell’analisi sinteticamente riportata in queste pagi ne sono quelli legati alla distorsione “ecologica” e sono di entità difficilmente quantificabile. Tale distorsione potrebbe avere un effetto maggiore sugli aspetti di farmacoutilizzazione (quali aderenza e persistenza) che agiscono a livello individuale, a differenza di quanto si osserva per il consumo, su cui agiscono fattori socio-economici contestuali catturati dall’indice aggregato. Inoltre, il flusso della tessera sanitaria non consente di tracciare i farmaci utilizzati nelle strutture pubbliche, né quelli acquistati privatamente dal cittadino.
Quello che resta da fare è quindi ampliare le analisi, inclu dendo anche farmaci erogati attraverso il flusso della distribuzione diretta o utilizzati in ambito ospedaliero, per capi re quale sia l’effetto delle disuguaglianze in quel contesto. Inoltre potrebbero essere condotti ulteriori studi nell’ambito della rete degli studi longitudinali metropolitani, che di spongono di indicatori socio-economici individuali.
Il limite dello studio ecologico va dunque superato tramite l’interconnessione fra dati a livello individuale – che sarebbe un punto di svolta importante – e studi epidemiologici su coorti.
Un altro sviluppo futuro potrebbe riguardare le popolazioni difficili da raggiungere, come i migranti o le persone temporaneamente presenti.
Infine, quali sono le ricadute? Lo studio condotto dimostra che il farmaco è un ottimo punto di osservazione, ma si trat ta di un “ultimo stadio” su cui intervenire. Dall’analisi emerge, infatti, che il nostro sistema universalistico garantisce a tutti il diritto all’assistenza farmaceutica relativamente alle principali patologie croniche; addirittura nelle regioni del Sud, se si potessero rimuovere le disuguaglianze e “unifor mare” la popolazione a quella delle aree meno deprivate, si assisterebbe ad una forte riduzione dei tassi di consumo. La vera sfida per il nostro sistema sanitario, quindi, dovrebbe essere quella di agire a monte, a un livello precedente, con politiche di prevenzione e con politiche sociali.
1. Mackenbach JP, Stirbu I, Roskam AJ, et al.; European Union Wor king Group on Socioeconomic Inequalities in Health. Socioeconomic inequalities in health in 22 European countries. N Engl J Med 2008; 358(23):2468-81. Erratum in: N Engl J Med 2008; 359(12):e14.
2. Rosano A, Pacelli B, Zengarini N, Costa G, Cislaghi C, Caranci N. Aggior namento e revisione dell’indice di deprivazione italiano 2011 a livello di sezione di censimento. Epidemiol Prev 2020; 44(2-3):162-70.
3. World Health Organization (WHO). A conceptual framework for action on the social determinants of health. Discussion Paper Series on Social determinants of health, 2. Geneva: WHO, 2010.
4. Agenzia Italiana del Farmaco. Atlante delle disuguaglianze sociali nell’uso dei farmaci per la cura delle principali malattie croniche. Roma: Il Pensiero Scientifico Editore, 2021.
5. Petrelli A, Frova L. Atlante italiano delle disuguaglianze di mortalità per livello di istruzione. Epidemiol Prev 2019; 43(1 Suppl 1).
6. Caranci N, Biggeri A, Grisotto L, Pacelli B, Spadea T, Costa G. L’indice di deprivazione italiano a livello di sezione di censimento: definizio ne, descrizione e associazione con la mortalità. Epidemiol Prev 2010; 34(4):167-76.
A cura di Eliana Ferroni e Lilia Biscaglia*
Una ricerca epidemiologica attenta* alle differenze legate al sesso ed al genere
La ricerca epidemiologica ha avuto un ruolo importante nel far emergere le differenze tra uomini e donne nello sviluppo, nella sintomatologia e nel decorso delle patologie, come anche nelle reazioni ai farmaci o nell’accesso alle cure. Cio nonostante, parte della stessa comunità epidemiologica continua a trascurare queste differenze, annullandole nella pre sentazione di un dato neutro o limitandosi a stratificare per sesso un dato neutro in un’analisi che nella sua impostazione non prevede alcun approccio di genere. Molto spesso, poi, l’interesse dei ricercatori si è concentrato sulla cosiddetta “bikini medicine”, termine anglosassone che fa riferimento alle patologie che colpiscono il seno e/o gli organi genitali femminili e che tradizionalmente costituiscono materia di studio in ambito epidemiologico.
* Le opinioni espresse dall’autrice sono personali e non riflettono necessariamente quelle dell’istituzione di appartenenza.
L’approccio di genere nei percorsi di prevenzione e cura
È stato, quindi, necessario promuovere un “ampliamento visi vo” verso tutti gli ambiti della medicina, volto a valutare, nel lo specifico, eventuali differenze di sesso e genere in termini epidemiologici e di trattamento delle diverse patologie acute e croniche, affrontando il tema del cosiddetto maschilismo dei dati,1 ovvero dei dati scientifici che riflettono in predominanza caratteristiche proprie della popolazione maschile. Sap piamo bene, infatti, che tendenzialmente la quota di pazienti donne che partecipano ai trial di sperimentazione di efficacia e sicurezza dei farmaci è inferiore a quella degli uomini; ne consegue, quindi, che i farmaci in commercio spesso sono stati valutati su una popolazione prevalentemente maschile e in generale non rispettosa degli equilibri di genere. Questo cambiamento di vedute ha interessato anche l’Associazione Italiana di Epidemiologia (AIE), che per anni aveva relegato la salute delle donne ad oggetto di studio solo in ambito della salute materno-infantile. Dal 2020 è nato, all’interno di AIE, un gruppo di lavoro che si occupa specificatamente di salute e medicina di genere, con l’obiettivo di promuovere l’approc cio di genere in tutti gli ambiti della ricerca epidemiologica.2 Tuttavia, in epidemiologia, non tutti i ricercatori sono consapevoli della differenza tra sesso e genere, termini che nel linguaggio comune spesso vengono utilizzati erroneamente in modo interscambiabile, ma che indicano in realtà due concetti molto diversi tra loro. Se, infatti, il sesso fa riferimento alle caratteristiche biologiche di un individuo alla sua nascita, il genere rappresenta il risultato di criteri costruiti su parametri sociali circa il comportamento, le azioni e i ruoli attribuiti ad un sesso e come elemento portante per la promozione della salute, come recita la definizione dell’Organizzazione Mondiale della Sanità (OMS). I dati sulle variabili sociali che consentono l’inclusione del genere nelle analisi statistiche, tuttavia, pos sono non essere facilmente disponibili. Esistono, comunque, in ambito internazionale, alcune esperienze di sviluppo di framework in grado di aiutare i ricercatori a considerare in modo
appropriato il genere negli studi in ambito sanitario (https:// www.unisante.ch/sites/default/files/inline-files/The%20gen der%20toolbox_2021-12-20.pdf), come quella dell’Università di Losanna in Svizzera. In mancanza di strumenti validati, in generale ci si deve “accontentare” di stratificare le analisi per sesso, cosa che non avviene così spesso quanto si potrebbe immaginare, dato che il sesso all’interno degli studi e delle analisi statistiche viene utilizzato come una variabile d’aggiustamento al pari, ad esempio, di altre variabili, come età o titolo di studio. L’obiettivo del gruppo di lavoro AIE è quello di dare al sesso e, ove possibile, al genere un ruolo maggiore e più importante all’interno della ricerca epidemiologica.
Se diamo uno sguardo alla realtà internazionale, vediamo come negli anni ci siano state iniziative volte a implementare il sex and gender reporting nella ricerca scientifica, tra cui la pubblicazione delle linee guida SAGER (Sex and Gender Equity in Research),3 che mirano proprio a implementare una maggiore descrizione a livello degli studi scientifici riguardo al sesso e al genere, e le linee guida del Comitato internazionale dei diretto ri delle riviste scientifiche (International Committee of Medical Journal Editors, ICMJE),4 che invitano autori e autrici a tenere conto delle differenze di sesso e genere in ogni fase della stesu ra di un articolo, dalla descrizione della popolazione in studio, alla metodologia utilizzata, alla descrizione dei risultati ottenu ti, ma soprattutto anche a livello della discussione dei risultati ottenuti: da leggere, dunque, con uno sguardo di genere.
Nonostante il sorgere di tutte queste iniziative, la pandemia da covid-19 ci ha mostrato come ancora esistano delle sacche di indifferenza relativamente alle differenze di sesso e gene re. Citerei a tal proposito una revisione sistematica che è stata pubblicata su Vaccines nel 20215 proprio sul sex and gender reporting nei trial clinici su efficacia e sicurezza dei vaccini contro covid-19. Da questa revisione sistematica emerge che,
dei 75 trial inclusi nello studio, soltanto il 24% riportava i dati stratificati per sesso/genere e addirittura soltanto il 13% commentava in discussione le differenze di sesso/genere riscontrate. Appare, dunque, di fondamentale importanza favo rire una vera e propria “parità di genere” in epidemiologia, dando l’importanza che merita al dato stratificato.
Differenze tra uomini e donne nell’accesso ai servizi sanitari e ruolo del sesso e del genere nei PDTA
Il Dipartimento di Epidemiologia della Regione Lazio ha re centemente pubblicato un volume in cui sono raccolti i dati epidemiologici regionali analizzati per sesso.6 Da questo lavo ro sono emerse numerose e importanti differenze, dalla preva lenza di fattori di rischio e di alcune patologie croniche, alla diversità di accesso alle prestazioni sanitarie. È ben noto, ad esempio, come in ambito cardiologico le donne siano spesso sottotrattate e rispetto ai maschi abbiano un minor accesso a terapie importanti, come l’angioplastica, aspetto che era già stato evidenziato trent’anni fa da colei che è ritenuta la “fondatrice” della medicina di genere, Bernadine Healy, che nel lontano 1991 pubblicò sull’argomento un editoriale che fece il giro del mondo.7 Con gli anni le cose sono sicuramente cambiate, sono stati sviluppati dei percorsi molto più attenti a queste differenze; ciononostante, un differenziale tra uomini e donne (ad esempio per quanto riguarda l’accesso all’an gioplastica) permane ancora. Come si fa a superare questo gap? Come si possono strutturare dei percorsi di salute che siano attenti al sesso ed al genere? C’è un dibattito intenso su questo argomento. Dal punto di vista dei clinici, si sconsiglia un approccio che preveda l’implementazione di servizi dedi cati per le donne, evitando di puntare ai cosiddetti “women’s hospital”, cari a molti sistemi sanitari a livello internazionale. Lo stesso può dirsi di ambulatori dedicati, perché questo
ovviamente vorrebbe dire duplicare i servizi e non sarebbe sostenibile per il nostro sistema sanitario. Quello che bisogna perseguire è la promozione di un cambiamento culturale: bisogna considerare l’impatto del sesso e del genere nei Percorsi Diagnostico-Terapeutici e Assistenziali (PDTA) in ciascuna fase del percorso, dal momento del rilievo della sintomatologia (spesso differente tra uomini e donne) a quello della diagno si – dove il contesto sociale può certamente avere un ruolo importante – e ovviamente anche da un punto di vista tera peutico, perché è ben noto come ad esempio l’aderenza e la persistenza alla terapia non siano uguali negli uomini e nelle donne. Chi si occupa della stesura dei PDTA deve tener conto di queste differenze legate al sesso ed al genere anche definendo indicatori che siano attenti a valutarle in modo appro priato. Queste necessità sono ovviamente anche sottolineate nel “Piano per l’applicazione e la diffusione della medicina di genere”,8 approvato nel 2019, che riporta specificatamen te tra i propri obiettivi l’importanza di una presa in carico della persona in un’ottica di genere, in grado di favorire una maggiore appropriatezza e personalizzazione del percorso in tutte le sue fasi. Allo stesso modo, è importante lo sviluppo di piani sanitari (piani socio-sanitari, piani di prevenzione) che al loro interno abbiano degli indicatori di processo e di esito stratificati per sesso e genere. È esemplare a questo riguardo l’esperienza dell’ARS Toscana relativamente alle differenze di sesso nella gestione delle cronicità, in via di pubblicazione. Il gruppo di ricerca ha realizzato uno studio molto interes sante in cui, tra l’altro, è stato valutato l’impatto di covid-19 sull’adesione alle linee guida per gli indicatori di processo del PDTA del diabete (valutazione dell’emoglobina glicata, del fundus oculi, del profilo lipidico e della microalbuminuria), stratificando le analisi per sesso. I risultati dello studio hanno mostrato come in Toscana l’impatto di covid-19 abbia ridotto l’adesione alle linee guida, ma senza intaccare il differenziale di circa quattro punti percentuali a sfavore delle donne.
Appare evidente l’importanza di implementare questo ap proccio anche nel governo degli indicatori di processo ed esi to sviluppati per altre condizioni cliniche, non solo a livello regionale, ma anche a livello nazionale, come gli indicatori utilizzati per la valutazione dell’assistenza sanitaria del Programma Nazionale Esiti (PNE). Nell’ultima edizione del PNE, in particolare, si è scelto di approntare un’analisi in grado di produrre risultati stratificati per sesso, individuando alcuni indicatori sulla base delle evidenze scientifiche in tema di disuguaglianze di sesso e/o dei risultati di pregresse spe rimentazioni (regionali e nazionali) riguardo l’associazione con specifici processi assistenziali o esiti di salute (https:// pne.agenas.it/main/doc/Report_PNE_2021.pdf).
Prevenzione e promozione della salute attente al sesso ed al genere
Il Piano nazionale della prevenzione (PNP) 2020-2025, approvato in piena pandemia con Intesa Stato-Regioni del 6 agosto 2020, richiama la necessità di declinare gli interventi di promozione della salute e prevenzione, ponendo atten zione agli aspetti legati al sesso ed al genere.9 Da oltre 15 anni, il PNP è il principale documento di programmazione a livello nazionale nell’ambito della prevenzione e della sanità pubblica. Esso indica la strategia ed i macro-obiettivi di salute prioritari, che sono poi declinati a livello regionale con i Piani regionali di prevenzione (PRP). Il PNP e i PRP svolgono quindi “un ruolo di governance e orientamento, favorendo il collegamento e l’integrazione tra le azioni previste da leggi, regolamenti, piani di settore”.
Il PNP 2020-2025 sottolinea la necessità di un approccio più incisivo per il contrasto delle disuguaglianze di salute, incluse le disuguaglianze legate al sesso ed al genere, con l’invito
ad “avvalersi dei dati scientifici, dei metodi e degli strumenti disponibili e validati, per garantire l’equità nell’azione”. A tal fine, il “profilo di salute ed equità” della comunità rappresenta il “punto di partenza per la condivisione con la comunità e l’i dentificazione di obiettivi, priorità e azioni sui quali attivare le risorse della prevenzione e al tempo stesso misurare i cambiamenti del contesto e dello stato di salute, confrontare l’offerta dei servizi con i bisogni della popolazione, monitorando e valutando lo stato di avanzamento nonché l’efficacia delle azioni messe in campo”. In linea con la definizione fornita dai LEA del livello “Prevenzione collettiva e sanità pubblica”, il profilo di salute della comunità costituisce lo strumento strategico per una pianificazione regionale/locale degli interventi, coerente ai dati di contesto di natura epidemiologica, demografica, socio-economica, comportamentale e organizzativa, e permet te di orientare la programmazione all’equità anche rispetto al sesso ed al genere. Il PNP 2020-2025 identifica, infatti, l’ap proccio di genere come una componente strategica per la sanità pubblica, riconoscendo l’importanza delle differenze bio logiche e socio-culturali legate al sesso ed al genere, con la finalità di migliorare l’appropriatezza clinica degli interventi di prevenzione e promuovere eguaglianza ed equità nella salute.
Da quest’anno la sfida è passata alle Regioni e Aziende Sanitarie Locali: nel 2021 tutte le Regioni hanno definito i “profili salute ed equità regionali”, inclusivi degli aspetti di sesso e genere, elaborando i dati sullo stato di salute della popola zione regionale. Inoltre, a seguito della valutazione ex-ante da parte del Ministero della Salute, ciascuna Regione ha approvato il PRP 2021-2025, che costituisce il principale stru mento di programmazione per l’implementazione di interventi di prevenzione gender-oriented. L’auspicio è che nei prossimi anni, superata l’emergenza sanitaria, possa riprendere con più vigore il processo virtuoso di confronto tra Regioni e di accompagnamento da parte del Ministero della Salute e dell’Istituto
Superiore di Sanità. Si tratta di un processo che, in passato, ha permesso di rafforzare gli aspetti relativi al monitoraggio e alla valutazione degli interventi dei PRP, consentendo di individuare per la prima volta, nel PNP 2020-2025, linee di azione (i cosiddetti Programmi “predefiniti”) vincolanti per tutte le Regioni in quanto basate su evidenze di efficacia, buone pratiche consolidate e documentate, strategie raccomandate, nazio nali e internazionali. Allo stesso modo il confronto tra Regioni (nonché il monitoraggio e la valutazione degli interventi) è un aspetto essenziale per l’individuazione e la diffusione, in un fu turo speriamo prossimo, di buone pratiche regionali orientate a tenere conto degli aspetti legati al sesso ed al genere.
1. Griglié E, Romeo G. Per soli uomini. Torino: Codice Edizioni, 2021.
2. Ferroni E, Mangia C. Epidemiologia di genere (Rubrica di E&P): https:// epiprev.it/rubricaepi/epidemiologia-di-genere
3. Heidari S, Babor TF, De Castro P, Tort S, Curno M. Sex and gender equity research: rationale for the SAGER reporting guideline and recommended use. Res Integr Peer Rev 2016; 1:2.
4. International Committee of Medical Journal Editors. Recommendations for the conduct, reporting, editing, and publication of scholarly work in medical journals, updated 2022: https://www.icmje.org/recommendations/
5. Heidari S, Palmer-Ross A, Goodman T. A systematic review of the sex and gender reporting in COVID-19 clinical trials. Vaccines (Basel) 2021; 9(11):1322.
6. Dipartimento di Epidemiologia del Servizio Sanitario Regionale del La zio. Salute e genere nella Regione Lazio. I dati epidemiologici. Roma: Il Pensiero Scientifico Editore, 2022.
7. Healy B. The Yentl syndrome. N Engl J Med 1991; 325(4):274-6.
8. Ministero della Salute. Piano per l’applicazione e la diffusione della medicina di genere. 2019: https://www.salute.gov.it/imgs/C_17_pub blicazioni_2860_allegato.pdf
9. Ministero della Salute. Piano nazionale della prevenzione 2020-2025. 2020: https://www.salute.gov.it/imgs/C_17_notizie_5029_0_file.pdf
Cosa c’entra il capitale sociale con le politiche di genere e con l’effetto ancora molto rilevante delle disuguaglianze rispetto alla salute? Questo è il tema sul quale intendiamo condividere il risultato del nostro lavoro di ricerca, tenendo conto che su tutto ciò che riguarda il capitale sociale e le relazioni esistono una sconfinata letteratura e un’ampia evidenza empirica, che tuttavia spesso appartengono a matrici disciplinari e filoni di studio differenti da quelli più strettamente sanitari.
Il problema di fondo è il seguente. Se è vero che le disuguaglianze sociali e le differenze di sesso e genere sono importanti nel determinare la salute – e se è vero che in linea teorica la cosa migliore sarebbe riuscire ad azzerare le disuguaglianze, in modo che tutte le persone abbiano ad esempio titoli di istruzione e possibilità economiche adeguate – è anche vero che continuiamo a trovarci di fronte a realtà sociali, città, territori, in cui moltissime persone non hanno invece capacità e risorse individuali adeguate per proteggere la propria salute. Allora, aprire una riflessione sull’uso delle reti sociali e del capitale sociale va incontro all’esigenza fondamentale dei servizi sanitari e in generale di
Come creare e usare il capitale sociale?
welfare di promuovere salute. Essi, attraverso i dati sulla sa lute delle popolazioni che hanno in carico, possono verifica re i progressi che fanno nell’acquisire determinati risultati di riduzione delle disuguaglianze di salute. I servizi hanno però bisogno di strumenti aggiuntivi per aumentare la propria efficacia nelle azioni contro le disuguaglianze: a questo livello si innesta il formidabile sostegno del cambiamento che sta avvenendo nei servizi territoriali con l’introduzione delle Case della comunità, delle strutture di prossimità e così via. Si tratta di una straordinaria opportunità, in altre parole, per spostare l’attenzione dalle strutture sanitarie verso un sistema integrato con le strutture sociali pubbliche e territoriali del terzo settore, per fronteggiare le disuguaglianze attraverso strumenti non solo di tecnica e di capacità sanitaria, ma anche legati al modo di usare le relazioni. Questo allarga mento della visuale strategica può sostanziarsi sia all’interno del sistema dei servizi, sia nella relazione con il paziente, sia nella modalità di mettersi in relazione con un contesto più ampio che è quello che gravita intorno alla persona.
L’ipotesi fondamentale che sta dietro a quest’attenzione alle reti sociali è che i comportamenti di tutte le persone – non solo di quelle in difficoltà socio-economiche – sono forte mente condizionati dalle relazioni sociali, che le possono sostenere o le possono mettere in difficoltà proprio rispetto al gap che provocano le disuguaglianze socio-economiche e a volte gli stereotipi, molto importanti nel caso del sesso e del genere. È necessaria quindi una strategia “socio-orga nizzativa” che punti a sostenere le persone nel superamento degli stati/eventi sociali critici che incontrano nella loro vita e che generi un miglioramento delle relazioni sociali innanzitutto delle donne e degli uomini a rischio, facilitan-
do il rapporto con le persone a loro prossime (contesto) e aumentando la collaborazione rivolta a loro all’interno dei differenti servizi (integrazione). Questo compito è una parte essenziale del lavoro dei professionisti e delle professioniste delle strutture sanitarie di prossimità e di tutti gli altri attori, in un nuovo modello territoriale integrato.
Si tratta di lavorare su un piano diverso da quello tecnicosanitario dove è possibile fornire alle persone un aiuto aggiuntivo per riuscire ad allinearsi a determinate prescrizioni, a comportamenti salutari e cambiamenti degli stili di vita e così via. Le disuguaglianze non vengono risolte dai progressi tecnici e di conoscenza, che a volte possono persino avere l’effetto contrario: l’abbiamo visto sia rispetto a innovazioni che vengono introdotte nel sistema di cura da parte del sistema sanitario e che talora sono maggiormente sfruttate dalle persone più agiate e istruite, sia rispetto all’impatto degli eventi imprevisti, come è stato nell’esperienza della pandemia da covid-19, che ha colpito molto più duramente le persone meno attrezzate dal punto di vista individuale.
La dimensione di sesso e genere non è una variabile in più: le differenze biologiche tra uomini e donne lungamente sot tovalutate negli studi – per esempio riguardo alla ricerca sui dosaggi più appropriati dei farmaci o sull’individuazione dei sintomi – vanno assolutamente tenute in conto. Esse si intrecciano con le differenze che sono invece di tipo sociale, che riguardano il genere, le definizioni e i ruoli sociali e in questo ambito il percorso di analisi è pieno di aspetti controintuitivi, di trappole inattese. Quante politiche pensate per sostenere le donne si sono poi rivelate controproducenti rispetto alla promozione della parità di genere? Ad esempio, è stato promosso il part-time per le donne, ma solo succes sivamente è emerso l’handicap subito dalle donne stesse nel progresso di carriera proprio perché più di frequente si tro
vano all’interno delle organizzazioni in una posizione parttime, che non le favorisce e rafforza stereotipi sbagliati sul loro minore investimento professionale. Le politiche rivolte alla parità di sesso e genere naturalmente possono aiutare e sono necessarie, ma spesso sono state usate in modo tale da non tener conto della complessità del campo e non riuscire a mettere davvero in condizioni di parità i due sessi. In particolare, avvicinandosi all’ambito sanitario, le politiche raramente hanno tenuto presente che la medicina di genere non riguarda solo le donne ma anche gli uomini, e il modo con cui si fronteggiano le difficoltà di salute ha delle specificità che vanno curate con attenzione nell’uno e nell’altro sesso. Solo una capacità di lettura attenta dei diversi ruoli e processi sociali che coinvolgono sempre le persone in base al genere, in specifico in ogni questione che attiene alla salute, può portare a costruire delle politiche per la salute più equilibrate.
La proposta alla quale stiamo lavorando in Piemonte ma anche in altre parti d’Italia a supporto di gruppi di lavoro impegnati nella riconfigurazione dei servizi territoriali e di aziende sanitarie è quella di porre attenzione alla dimen sione socio-organizzativa. In altre parole, proponiamo di partire dall’evidenza acclarata che il miglioramento delle relazioni con la persona e di integrazione dei servizi por ta a cambiare il tipo di supporto che si riesce a dare alla persona a rischio, donna o uomo, e l’efficacia che si riesce a ottenere rispetto alla riduzione delle disuguaglianze, che richiede di incidere sulla fiducia, sulla qualità del dialogo, sull’aderenza alle prescrizioni, sui comportamenti e sul cambiamento degli stili di vita e così via. Basta trascorrere un’ora dentro un ambulatorio per il diabete in un quar tiere deprivato per capire quale peso abbiano la capacità di comprensione, di dialogo, e quella di organizzare delle proposte adeguate alle competenze e alle situazioni delle
persone. Basti pensare a una dieta scritta su un foglietto che viene affidata a un paziente di sesso maschile quando nel suo ambiente è la donna che fa la spesa e prepara le cose che servono a costruire la dieta. Chi fa la spesa e si occupa di certi compiti in famiglia diventa quindi l’elemento decisivo per riuscire a essere coerenti con determinate pratiche e prescrizioni utili per la salute.
Quindi, solo se la struttura sanitaria riesce a instaurare un dialogo con la persona e con la rete sociale che questa ha in torno aumentano le probabilità – soprattutto per le persone che hanno maggiori difficoltà e minori capacità individuali –di allineare tra loro una serie di elementi che possono de terminare gli effetti che il lavoro dei professionisti può produrre. Professionisti che dovrebbero diventare protagonisti di percorsi di audit, acquisendo una capacità di lettura dei dati da parte del gruppo di lavoro che non si dovrebbe limi tare all’osservazione degli esiti sanitari o dei dati di accesso – pur importantissimi – ma dovrebbe estendersi alla capacità di comprendere come è possibile modificare attraverso le relazioni quello che riscontriamo nei dati, quando la loro lettura ci mostra in modo più o meno diretto i problemi delle persone e l’effetto delle disuguaglianze.
Per questo il diabete è un buon esempio del potenziale di innovazione della sanità e un ottimo ambito di sperimenta zione per l’innovazione dei modelli di prossimità: è una patologia molto diffusa e fortemente correlata alle condizioni di capacità individuale (istruzione, risorse economiche, area di residenza, ecc.). Ancora, è una malattia su cui ci sono una conoscenza tecnica importante e una possibilità di inter vento-controllo sanitario efficace con percorsi appropriati. Intercettare le persone a rischio che non fanno prevenzione e che non sono neanche a conoscenza di essere a rischio, per esempio, è una sfida straordinaria per le strutture sanitarie.
Però, è difficile farlo con le metodologie tradizionali, perché a volte gli stessi medici di medicina generale non riescono a intercettare queste persone per vari motivi, soprattutto di carattere organizzativo e culturale. È difficile poi ottenere il cambiamento degli stili di vita: per motivare a fare esercizio persone che non sono abituate a farlo non basta prescriverlo o raccomandare di camminare un’ora al giorno; in quartieri con particolare retroterra culturale le persone non seguiranno queste prescrizioni. La strategia per affrontare questo tipo di disuguaglianze e anche le specificità di sesso e gene re dal punto di vista del servizio consiste nell’architettare un modo nuovo per usare le reti sociali.
Reti sociali per intercettare le persone a rischio
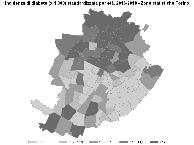
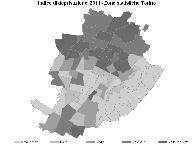
Nella figura 4.1 sono rappresentate la distribuzione della ricchezza e quella dell’incidenza e prevalenza del diabete a Torino.1
Stiamo lavorando in alcuni quartieri della città – quelli con traddistinti dal colore più scuro riportato nella mappa della figura 4.1 – dove è persino cinque volte in media più elevata la prevalenza del diabete perché cambia la struttura socioeconomica del quartiere. Abbiamo fatto un piccolo studio su 31 persone,2 finanziato dall’Unione Europea nel programma sull’innovazione: si tratta di un progetto pilota per dimostra re che attraverso le reti sociali, opportunamente formate e informate, è possibile raggiungere persone a rischio di dia bete non ancora prese in carico dai servizi di diabetologia e non ancora conosciute dai medici di medicina generale. Per un mese abbiamo coinvolto alcuni gruppi sociali (una socie tà bocciofila, dei centri di incontro e così via) dove abbiamo messo alla prova l’ipotesi che potessero essere le persone “normali” della comunità – opportunamente formate ma so-
Le mappe del disagio socio-economico e del diabete coincidono
Figura 4.1 Incidenza e prevalenza del diabete e distribuzione della ricchezza a Torino Incidenza 2016 - 2018 Casi x 1000 (IC95%) 10.388 11,46

Caratteristiche Totale Sesso
Prevalenza 2018 Casi x 100 (IC95%) 54.795 5,92
Molto ricco Ricco Medio Deprivato Molto deprivato
Incidenza di diabete (x 1000) standardizzata per età, 2016-2018 10,7-11,9 12,0-12,6 12,7-14,4 >14,5
<10,7
Prevalenza di diabete standardizzata per età, 2018
Indice di deprivazione <5,4 5,4-5,79 5,8-6,39 6,4-7,5 >7,5
HB glicata 2018 Casi x 100 (IC95%) 42.132 76,89
Mortalità 2016 - 2018 Casi x 100 (IC95%) 7.139 12,61 5545 12,76 (12,66-12,86) Uomini 29.152 6,55 (6,48-6,62) 22.390 76,80 (76,32-77,29) 3792 12,66 (12,29-13,05) 4843 10,25 (10,17-10,34) Donne 25.643 5,34 (5,28-4,41) 19.742 76,99 (76,47-77,50) 3347 12,54 (12,15-12,95)
prattutto motivate rispetto all’obiettivo di far del bene ai loro amici – a individuare chi fosse a rischio di diabete. Gra zie a un accordo con le farmacie della zona, abbiamo inviato le persone che la rete aveva in qualche modo individuato a fare i test e a verificare se fossero realmente a rischio per poi entrare nel circuito della cura e della prevenzione del sistema della diabetologia (figura 4.2).
In un tempo brevissimo per le azioni sociali, un mese, con l’attivazione di cinque gruppi presenti sul territorio (un incontro formativo per gruppo), sono state individuate 22 persone che si sono rivelate a rischio secondo il questio nario validato in uso alle farmacie e di queste 12 sono anche risultate positive al test della glicemia alterata a digiuno. Questo esperimento ha dimostrato che la difficol tà dei servizi ad intercettare i soggetti a rischio seguendo i canali istituzionali è superabile: se si entra all’interno delle reti di conoscenza costruendo un rapporto di fiducia
Figura 4.2 Esperimento: processo di individuazione di persone a rischio da parte dei servizi sanitari usando le reti sociali nel quartiere Le Vallette a Torino
Popolazione identificata per lo screening
Valutazione del rischio attraverso questionari validati
Test della glicemia effettuato a digiuno in farmacia
31 persone
con le persone, attraverso gli ambienti sociali esistenti, si possono ottenere risultati importanti. Se questo esperi mento venisse fatto in modo sistematico a Torino potrebbe portare ad individuare centinaia o migliaia di soggetti che sfuggono alla prevenzione, per la difficoltà di coinvolgerli e raggiungerli. Secondo i servizi di diabetologia a Torino sono svariate migliaia e il costo sociale ed economico della mancata prevenzione è molto elevato.
Un altro esperimento più complesso fatto a Trieste3 eviden zia un ulteriore aspetto importante e cioè che le caratteristiche del capitale sociale, quello utile alla salute, non sono indeterminate, generiche, come quando si parla di reti socia li in senso generale. Quando le persone sono inserite in un contesto di vicinato, di relazione, dove hanno delle intera zioni significative, scattano dei meccanismi di autoaiuto e di aiuto reciproco, di condivisione di informazioni, di capacità di coinvolgimento delle persone, di fiducia, che diventano decisivi per proteggere la salute (figura 4.3). Queste relazioni stabili possono essere create e potenziate dagli stessi ser vizi, se i professionisti toccano con mano che questo modo di lavorare potenzia l’effetto delle loro stesse competenze tecnico-sanitarie.
Allora, se gli operatori sanitari nei nuovi servizi territoriali, nelle Case della comunità, nelle strutture di prossimità – non solo gli infermieri di comunità, anche i medici e tutti quei soggetti che hanno un rapporto continuo con le persone sul territorio – inserissero tra i loro obiettivi anche l’attenzione alle relazioni, sia individuali sia con i soggetti collettivi presenti sul territorio, si costruirebbero delle strutture sociali nuove e stabili mettendo le persone più vulnerabili in una condizione di aumentata capacità di controllo sulla propria salute.
Figura 4.3 Capitale sociale creato dai servizi sanitari e sociali, per la salute e l’equità: l’esperienza delle micro-aree a Trieste
Le persone vulnerabili hanno meno risorse e capacità individuali
Le persone vulnerabili, senza adeguato capitale sociale, non riescono a evitare i rischi sociali e di salute. Aumentare il capitale sociale riduce i rischi
Le persone vulnerabili si trovano prima in cattiva salute
Capitale sociale
È una risorsa chiave per controbilanciare gli effetti negativi sulla salute degli eventi avversi. Ciò dipende da specifiche proprietà misurabili del capitale sociale:
SP1: Livello di capabilities delle persone vulnerabili, che consente loro di fronteggiare eventi rischiosi per la salute
SP2: Livello di empowerment delle persone vulnerabili
SP3: Livello di fiducia delle persone vulnerabili nelle persone loro prossime
H1
Le pratiche di servizio socio-sanitarie innovative possono attivare in modo intenzionale e sistematico meccanismi sociali per generare capitale sociale
Gruppo di lavoro professionale sul territorio specifico
H2
Questi meccanismi sociali rafforzano specifiche proprietà del capitale sociale
H3
La crescita di queste proprietà aumenta le capabilities e, quindi, aumenta le capacità di controllo sulla propria salute delle persone vulnerabili
Servizio sanitario pubblico territoriale, in cooperazione con gli altri servizi e istituzioni
Nel caso di Trieste l’abbiamo misurato e pubblicato3 su inca rico della stessa Direzione sanitaria, ma la sperimentazione di questo orientamento è attiva in diversi servizi. Tutto questo richiede un’attenzione particolare delle direzioni e dei professionisti alle persone e ai ruoli di genere anche dentro le strutture relazionali: ad esempio, vediamo come sia più difficile coinvolgere nell’attività fisica le donne che hanno problemi di diabete, ma se si costruiscono dei contesti relazionali dove le signore amiche si organizzano per camminare nel parco quella difficoltà sparisce. Quindi i nuovi servizi territoriali dovrebbero lavorare con metodo, con sistematicità, in sinergia con gli altri attori che operano nel territorio, ponendo attenzione alle relazioni sociali e alla dimensione sia biologica sia sociale nei diversi ambienti, riuscendo ad agevolare tutti, in modi diversi, per contribuire a ridurre le disuguaglianze.
1. Gnavi R, Piccariello R, Pilutti S, Di Monaco R, Oleandri S, Costa G. L’e pidemiologia a supporto delle priorità di intervento: il caso del diabete a Torino. Epidemiol Prev 2020; 44(5-6):172-8.
2. Di Monaco R. “Chronic disease & risk factors. Results of the urban pilot project in Turin founded by EIT Food innovation programme”. Relazione conclusiva del progetto “Social capital in local food systems: increasing capabilities of diabetic people in deprived neighborhoods”. Documento interno. Torino, 2022.
3. Di Monaco R, Pilutti S, d’Errico A, Costa G. Promoting health equity through social capital in deprived communities: a natural policy expe riment in Trieste, Italy. SSM Popul Health 2020; 12:100677.
A cura di Valeria Belleudi e Antonio Addis
Il consumo di farmaci in gravidanza è un argomento di sa lute pubblica di grande interesse per i possibili esiti che questo evento può avere sia sulla salute delle donne sia su quella dei neonati. Numerosi sono gli studi di prevalenza, a livello internazionale e nazionale, che hanno stimato come l’assunzione dei farmaci in gravidanza sia un evento molto frequente: i dati in letteratura riportano infatti percentuali che variano dal 30 fino al 90%.1 2 Essendo la gravidanza un periodo molto particolare nel ciclo vitale della donna, la costruzione di un percorso diagnostico-terapeutico assisten ziale dovrebbe prendere in considerazione le variabili che possono condizionare l’aderenza alle cure da parte della don na nel periodo perinatale, ovviando se possibile ai problemi clinici e organizzativi che possono peggiorare l’assistenza alla gestante con patologie croniche.
In primo luogo, occorre tener conto del fatto che le eviden ze scientifiche sulla sicurezza, ma anche sull’efficacia, delle terapie sono poco robuste, proprio perché le donne in gravidanza rappresentano una popolazione solitamente esclusa dagli studi clinici. Allo stesso tempo, il rischio percepito da parte di queste donne risulta molto alto,3 nonostante in
linea generale i dati disponibili siano confortanti riguardo al profilo di sicurezza: è stato dimostrato che meno dell’1% dei farmaci disponibili sul mercato ha un chiaro effetto teratogeno. Un altro elemento da tenere in considerazione è l’aumento della percentuale di gestanti con patologie croniche nel corso degli anni; questo è dovuto in parte anche all’aumento dell’età al parto.
In Italia fino al 2019 gli studi che avevano trattato la prevalenza d’uso in gravidanza si concentravano principalmente su analisi di tipo regionale.
Tali premesse evidenziano la chiara necessità di avere in formazioni di alta qualità sull’uso dei farmaci in gravidanza attraverso dati di real world. Questa esigenza di informa zione è stata colta dall’Agenzia Italiana del Farmaco (AIFA) che sul finire del 2019 ha istituito il network MoM-Net,4 una rete interistituzionale, interregionale, multidisciplinare che, come illustrato nella figura 5.1, è costituita da otto Regioni con una buona rappresentanza geografica e alla quale partecipano professionisti sia di istituzioni di carattere nazionale (sono coinvolti il Ministero della Salute e l’Istituto Superiore di Sanità) sia provenienti dalle istituzioni di ricerca e dall’accademia.
Il Dipartimento di Epidemiologia del servizio sanitario regio nale del Lazio è coinvolto nella gestione degli aspetti meto dologici, per quanto riguarda la creazione dell’infrastruttura necessaria alla condivisione dei dati, e nella parte scientifica e analitica. Questo network è stato tra i primi a implementare un modello di condivisione dei dati tramite un common data model: ovvero le Regioni aderenti non hanno condiviso i dati a livello individuale, ma è stato possibile trasformare i dati in un formato comune che ha reso possibile una loro analisi.
L’obiettivo del rapporto5 era monitorare l’uso dei farmaci pri ma, durante e dopo la gravidanza, in particolare andando a evidenziare quali fossero le caratteristiche socio-demografi che delle donne incluse nella coorte-studio e quale potesse
essere l’utilizzo dei farmaci a grande livello – quindi dei dati generali di prescrizione – per poi entrare nel merito dell’uso di tre gruppi di medicinali: i cosiddetti farmaci a supporto della gravidanza (come vitaminici, acido folico, antianemici, progestinici), i farmaci utilizzati nel corso della gravidanza per via delle procedure a cui le donne sono esposte (eparinici, antibiotici: e abbiamo ad esempio evidenziato il legame tra l’uso di antibiotici nel secondo trimestre e la procedura di amniocentesi, anche se questa indicazione non è supportata da linee guida) e infine i farmaci utilizzati per patologie preesistenti o incidenti (ad esempio antipertensivi, antidiabetici, antiepilettici, psicofarmaci).
Altro elemento da approfondire nell’ambito dell’uso dei farmaci in gravidanza è il tema della variabilità, sia geografica sia legata alle caratteristiche della popolazione. Nel rapporto sono stati analizzati i pattern prescrittivi nella popolazione proveniente da Paesi a forte pressione migratoria e la diffe renza tra donne con parto plurimo o singolo.
Un primo aspetto rilevante da considerare riguarda le caratte ristiche della popolazione analizzata. Sono state selezionate circa 450.000 donne tra i 15 e i 49 anni in 8 Regioni italiane, tra il 2016 e il 2018: la classe di età più frequente – circa il 35% – è quella tra i 30 e i 34 anni, il 37,5% ha un’età mag giore di 35 anni; questa distribuzione di età indica quanto sia importante considerare che una gravidanza possa andare a influenzare i percorsi diagnostico-terapeutico assistenziali di donne con patologie croniche. Il livello di istruzione della popolazione studiata è tendenzialmente modesto, con un 24% di donne con un livello di istruzione basso. È frequente una storia di parti precedenti e una percentuale intorno al 20% ha avuto esperienza di almeno un aborto precedente.
I dati di consumo di medicinali sono stati analizzati attraverso la prevalenza d’uso, ovvero la percentuale di donne che hanno avuto almeno una prescrizione di farmaci nel periodo considerato. Come illustrato nella figura 5.2, la gravidanza porta un aumento dell’utilizzo dei farmaci: si passa infatti da un 57% circa di donne con almeno una prescrizione nei nove mesi precedenti la gravidanza, a un 73% di donne con almeno una prescrizione in gravidanza, con un picco nel primo trimestre. La prevalenza aumenta all’aumentare dell’età; un dato atteso, certo, che conferma in particolare un aumento di prescrizioni rilevante nelle donne sopra i 40 anni di età (figura 5.3).
Quali sono i farmaci che vengono somministrati alla donna prima, durante e dopo la gravidanza? Come vediamo nella figura 5.4, principalmente e soprattutto nel primo trimestre sono prescritti farmaci compatibili con lo stato di gravidanza, come ad esempio acido folico o progestinici e gonadotro pine, ma si registra anche un picco di antimicrobici nel se condo trimestre, in particolare antibiotici, che è stato visto essere associato alla procedura di amniocentesi.
Figura 5.2 Prevalenza d’uso generale di farmaci prima, durante e dopo la gravidanza
50
40
30
20
Figura 5.3 Prevalenza d’uso di farmaci per classi di età 0
60 70 -III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza ≤34 35-39 ≥40
10
A B C G H J M N R
Prevalenza d’uso (%)
Figura 5.4 Tipologia di farmaci prescritti alla donna prima, durante e dopo la gravidanza 0,0 5,0 10,0 15,0 20,0 25,0 30,0 35,0 -III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza
A – Apparato gastrointestinale e metabolismo
B – Sangue e organi emopoietici C – Sistema cardiovascolare D – Dermatologici G – Sistema genito-urinario e ormoni sessuali
H – Preparati ormonali sistemici, esclusi ormoni sessuali J – Antimicrobici per uso sistemico L – Farmaci antineoplastici e immunomodulatori M – Sistema muscoloscheletrico
N – Sistema nervoso centrale P – Antiparassitari R – Sistema respiratorio S – Organi di senso V – Vari
Per quanto riguarda i farmaci utilizzati nelle terapie croniche (sezione al di sotto del 5% di prevalenza, figura 5.4), la prima distinzione che abbiamo voluto fare per le classi terapeutiche considerate, come ad esempio quella degli antipertensivi (fi gura 5.5), è stata quella di suddividere le donne in due tipologie: le utilizzatrici prevalenti, ovvero le donne che utilizzavano un farmaco antipertensivo già prima della gravidanza, e le donne nuove utilizzatrici, in altre parole quelle che iniziavano a utilizzare un farmaco proprio durante la gravidanza per una patologia che presumibilmente risulta transitoria e associata alla gravidanza stessa.
La figura 5.5 mostra come diminuisca la prevalenza d’uso nelle donne che già assumevano un medicinale (in colore blu) e come invece aumenti in modo evidente l’uso di antipertensivi nelle donne che ricevono una diagnosi nel corso della gravidanza (in colore azzurro). Il tema dell’appropriatezza diventa a questo proposito un tema centrale. I diagrammi di Sankey (figura 5.6) – in cui, conviene ricordarlo, l’ampiezza delle frecce è proporzionale all’intensità dei flussi – mostrano se esisto Figura 5.5 Antipertensivi: utilizzatrici prevalenti e incidenti
prevalenti Nuove utilizzatrici in gravidanza
Utilizzatrici prevalenti:
• Alta interruzione delle terapie
• Leggero switch verso trattamenti di scelta in gravidanza
• Permangono piccoli numeri di prescrizioni di farmaci inappropriati
100 80 60
Prevalenza d’uso (%) 40 20 0 100 80 60 Prevalenza d’uso (%) 40 20 0
Pre-gravidanza In gravidanza Post-gravidanza
Utilizzatrici incidenti:
• Trattamenti di scelta in gravidanza
Pre-gravidanza In gravidanza Post-gravidanza
no delle variazioni nella tipologia di farmaco utilizzata prima e durante la gravidanza: quello che possiamo osservare è che in rosso sono riportate le prevalenze d’uso di farmaci ritenuti incompatibili con la gravidanza, non suggeriti dalle linee gui da. In gravidanza si riduce il ricorso a questi medicinali – fino talvolta ad annullarsi – ma a fronte di questa diminuzione non si riscontra uno switch terapeutico verso farmaci compatibili con la gravidanza. In sostanza, la gravidanza determina un abbandono della terapia.
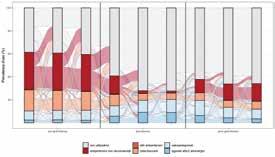

Per quanto riguarda invece le donne con patologia incidente, i farmaci di scelta sono generalmente quelli ritenuti più compa tibili con la gravidanza. Ovviamente rimangono delle aree rosse e arancioni che andrebbero ulteriormente investigate per ca pirne l’appropriatezza d’uso. Un discorso particolare andrebbe riservato per le pazienti con diabete. Infatti, i farmaci utilizzati nel trattamento del diabete sono generalmente ritenuti sicuri in gravidanza e quindi troviamo già nel periodo precedente la gravidanza delle soglie più basse di farmaci che pongono dei rischi alle donne in età fertile. Tali soglie diminuiscono in gra vidanza, ma non aumentano i consumi di farmaci compatibili: viene interrotta la terapia ritenuta poco sicura senza che vi sia uno switch verso una terapia compatibile con la gravidanza.
Nell’analisi dei dati della rete MoM-Net è risultato interessante vedere come le donne provenienti da Paesi a forte pressione migratoria abbiano un’insorgenza maggiore di diabete gravidico. Nel confronto della prevalenza d’uso overall tra le donne ita liane e quelle provenienti da Paesi a forte pressione migratoria si nota come nel periodo pre-gravidico si abbia una prevalenza più bassa di uso di farmaci da parte di queste donne, mentre lo stesso dato si inverte in gravidanza (figura 5.7). Questo è un indicatore dell’importanza della gravidanza come momento per la presa in carico della salute di queste donne, che molto probabilmente avviene nel momento in cui entrano in contatto con i consultori. In questa popolazione si registrano infatti prevalenze d’uso più alte di acido folico rispetto a quella italiana.
Tornando al tema dell’uso di farmaci per patologie croniche, l’effetto di abbandono della terapia non è costante per tutte le classi terapeutiche. Si può osservare ad esempio come negli antiasmatici vengano mantenuti gli stessi livelli di prevalenza d’uso sia pre-gravidanza, sia in gravidanza e post-gravidanza (figura 5.8). Si registra sempre un 7% di prevalenza d’uso e anche in questo caso, andando a vedere
Figura 5.7 Prevalenza d’uso di antidiabetici in base al Paese di nascita
0 0,5 1,0 1,5 2,0 2,5 3,0 3,5 4,0 -III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza
Italia Paesi a forte pressione migratoria
nel dettaglio quale tipologia di farmaco viene utilizzata, si nota uno switch terapeutico con un aumento della preva lenza d’uso dei corticosteroidi inalatori (ICS) da soli e una diminuzione delle combinazioni, ad esempio LABA + ICS.
Figura 5.8 Prevalenza d’uso di antiasmatici 0 0,5 1,0 1,5 2,0 2,5 3,0 3,5 4,0
-III -II -I I II III +I +II +III
Pre-gravidanza In gravidanza Post-gravidanza
Antiasmatici
Beta-2 agonisti selettivi a breve durata Antagonisti dei recettori leucotrienici Corticosteroidi inalatori (da soli)
Beta-2 agonisti selettivi inalatori Beta-2 agonisti selettivi in associazione Anticolinergici inalatori (da soli)
Un altro aspetto che è stato considerato è come i diversi mo delli assistenziali presenti sul territorio possono incidere sulla prevalenza d’uso; nella figura 5.9 è riportata la prescrizione delle preparazioni tiroidee, dove si osserva un aumento legato ai casi incidenti in gravidanza (in azzurro chiaro), ma rimane costante il trattamento di queste donne nel corso di tutta
Figura 5.9 Prevalenza d’uso delle preparazioni tiroidee

6,0
5,0
4,0
3,0
2,0
1,0
0,0
-III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza
Utilizzatrici prevalenti Nuove utilizzatrici in gravidanza
L’offerta di screening della funzionalità tiroidea in gravidanza potrebbe spiegare parte delle nuove utilizzatrici
Lombardia
Emilia-Romagna Veneto
Prevalenza d’uso (%)
Toscana Umbria Lazio Puglia Sardegna
Pre- gravidanza In gravidanza Post- gravidanza
Pre- gravidanza In gravidanza Post- gravidanza Pre- gravidanza In gravidanza Post- gravidanza
Per l’Emilia-Romagna la valutazione della funzionalità tiroidea è gratuita per tutte le gravide
la gravidanza, con livelli simili al pre- e al post-gravidanza. Questo aumento di casi presenta una forte variabilità regio nale. In particolare, in Emilia-Romagna si osserva un aumento più rilevante rispetto alla media osservata nell’intera coorte, legato molto probabilmente al fatto che il sistema sanitario regionale dell’Emilia-Romagna prevede una valutazione della funzionalità tiroidea gratuita per tutte le donne in gravidanza.
Figura
ANTIEPILETTICI (N=3294; 0,7% delle donne in gravidanza)
100 80 60 Prevalenza d’uso (%) 40 20 0
Pre-gravidanza In gravidanza Post-gravidanza
Non utilizzatrici Acido valproico e derivati Altri antiepilettici
PSICOFARMACI (N=3574; 0,8% delle donne in gravidanza)

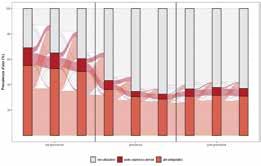
100 80 60
Prevalenza d’uso (%) 40 20 0
Pre-gravidanza In gravidanza Post-gravidanza
Non utilizzatrici Politerapia Monoterapia
La rete offre comunque la possibilità di osservare cosa suc cede alle categorie di farmaci a rischio teratogeno. Nelle figure 5.10 A e 5.10 B sono riportati i farmaci antiepilettici, antipsicotici e antidepressivi e si nota un importante abban dono della terapia da parte delle donne che erano precedentemente utilizzatrici di questi medicinali. Rimane in ogni classe di farmaci una quota parte di donne che continuano

Figura 5.10 B Farmaci a rischio teratogeno/fetotossici
ANTIPSICOTICI (N=1020; 0,2% delle donne in gravidanza)
100 80 60
Prevalenza d’uso (%) 40 20 0
Pre-gravidanza In gravidanza Post-gravidanza
Non utilizzatrici Atipici ed altri Tipici
ANTIDEPRESSIVI (N=9260; 2,1% delle donne in gravidanza)
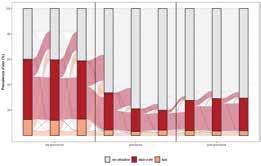
100 80 60
Prevalenza d’uso (%) 40 20 0
Pre-gravidanza In gravidanza Post-gravidanza
Non utilizzatrici Antidepressivi triciclici SSRI Altri antidepressivi
a essere trattate; sarebbe utile capire come questa scelta possa dipendere dalla condizione di salute precedente alla gravidanza e quindi conoscere anche i livelli di gravità di queste pazienti.
È utile inoltre tener conto del fatto che anche i fattori sociodemografici e socio-economici possono incidere sulla preva lenza d’uso delle diverse terapie farmacologiche in gravidan za. A tale proposito si può osservare come ad esempio per gli antidepressivi in pre-gravidanza si registri una maggiore prevalenza di utilizzo da parte di donne con un titolo di studio basso o medio, ma le differenze si azzerano nel se condo e terzo trimestre di gravidanza ed anche nel periodo post-gravidanza, quindi la variabilità tra le diverse classi diminuisce. L’abbandono della terapia, in altre parole, incide di più nelle classi con titolo di studio basso (figura 5.11).
Per quanto riguarda gli antidepressivi, è sicuramente molto interessante capire anche quali sono i percorsi da effettuare per le nuove utilizzatrici post-gravidanza, associabili verosimilmente a una depressione post-parto (figura 5.12).
Che cosa succede invece per quei farmaci che rappresentano patologie croniche a bassa prevalenza? Lo studio PsoMoTHER (Psoriasis in the Mothers with Treatments and Health Endpoints Risk)6 si è interrogato proprio su come venissero utilizzate le terapie nuove e di vecchia immissione in com mercio nelle donne in gravidanza con malattie infiammatorie immunomediate. Attraverso il record-linkage con i database disponibili nella Regione Lazio è stato possibile identificare i diversi trattamenti farmacologici erogati alla popolazione in studio e metterli in relazione con l’indicazione, distinguendo quindi le donne in gravidanza con psoriasi rispetto alle donne in gravidanza con artrite reumatoide: è interessante os servare come i pattern prescrittivi in queste due popolazioni siano leggermente differenti (tabelle 5.1 e 5.2).
Figura 5.11 Prevalenza d’uso per titolo di studio 0,0 0,2 0,4 0,6 0,8 1,0 1,2 1,4
-III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza
Nessuno/elementare/ media inferiore
Diploma di laurea/ laurea/post-laurea
Diploma superiore
Figura 5.12 Prevalenza d’uso per tipo di utilizzatrice
0 0,1 0,1 0,2 0,2 -III -II -I I II III +I +II +III Pre-gravidanza In gravidanza Post-gravidanza
Utilizzatrici prevalenti Nuove utilizzatrici post-gravidanza Nuove utilizzatrici in gravidanza
Quello che si nota è l’abbandono della terapia – anche in questo caso di farmaci biologici – da parte delle donne affette da psoriasi: si passa infatti da una prevalenza d’uso nel secondo trimestre pre-gravidanza del 10,5%, a uno 0% nel terzo trimestre di gravidanza.
Tabella 5.1 Numero di parti esposti a farmaci antipsoriasici per trimestre, prima, durante e dopo la gravidanza
Terapie per la psoriasi
II trimestre pregravidanza
I trimestre pregravidanza n % n %
Biologiche 55 10,5 44 8,4 Sistemiche 38 7,2 31 5,9 Topiche 268 51,1 273 52,0 Nessun trattamento 164 31,2 177 33,7
Totale parti 525 525
I trimestre di gravidanza II trimestre di gravidanza III trimestre di gravidanza n % n % n %
Biologiche 21 4,0 2 0,4 0 0,0 Sistemiche 24 4,6 12 2,3 13 2,5 Topiche 81 15,4 49 9,3 49 9,4 Nessun trattamento 399 76,0 462 88,0 458 88,1 Totale parti 525 525 520*
I trimestre postgravidanza
II trimestre postgravidanza n % n %
Biologiche 21 4,0 40 7,6
Sistemiche 18 3,4 23 4,4 Topiche 74 14,1 82 15,6
Nessun trattamento 412 78,5 380 72,4
Totale parti 525 525 * Oltre le 27 settimane di gestazione
Tabella 5.2 Numero di parti esposti a farmaci antireumatici per trimestre, prima, durante e dopo la gravidanza
Terapie per l’artrite reumatoide
II trimestre pregravidanza
I trimestre pregravidanza n % n %
Biologiche 59 20,1 53 18,1
Sistemiche 77 26,3 56 19,1 Sintomatiche 109 37,2 115 39,2
Nessun trattamento 48 16,4 69 23,6
Totale parti 293 293
I trimestre di gravidanza II trimestre di gravidanza III trimestre di gravidanza n % n % n %
Biologiche 38 13,0 2 0,7 5 1,7 Sistemiche 38 13,0 36 12,3 30 10,3 Sintomatiche 108 36,9 83 28,3 81 27,7 Nessun trattamento 109 37,2 172 58,7 176 60,3
Totale parti 293 293 292*
I trimestre postgravidanza
II trimestre postgravidanza n % n %
Biologiche 26 8,9 44 15,0
Sistemiche 52 17,7 66 22,5
Sintomatiche 61 20,8 60 20,5
Nessun trattamento 154 52,6 123 42,0
Totale parti 293 293 * Oltre le 27 settimane di gestazione
Lo stesso fenomeno si riscontra anche per i farmaci con venzionali sistemici e per i topici. Nell’artrite reumatoide, invece, mentre i biologici sistemici diminuiscono in maniera importante, rimane alto l’utilizzo di farmaci sintomatici (cortisonici o antinfiammatori). Questo indica un bisogno di trattamento da parte di queste donne che viene in qualche modo soddisfatto con questo switch terapeutico.
Conclusioni
La panoramica offerta ci permette quindi di concludere che sicuramente ci sono differenze nell’uso dei farmaci in gra vidanza che possono essere legate all’età, alla nazionalità, al titolo di studio/occupazione, alla Regione di residenza e anche all’indicazione dell’uso del farmaco, quindi alla storia clinica. La gravidanza influenza significativamente i pattern prescrittivi delle terapie croniche: è stato riscontrato un ab bandono delle terapie farmacologiche per la maggior parte delle classi analizzate. Non vi sono evidenze chiare che possono supportare l’appropriatezza di questo abbandono terapeutico. Il rischio associato al trattamento inadeguato delle pazienti affette da malattie croniche o incidenti in gra vidanza è raramente oggetto di ricerca e potrebbero essere utili dei metodi anche più sofisticati – come ad esempio il metodo delle traiettorie, che permette di identificare cluster di donne che presentano un’aderenza al trattamento simile nel corso della gravidanza7 – per mettere in relazione l’ade renza dei farmaci durante la gravidanza con possibili effetti avversi sia nella donna che nel bambino.
In conclusione, l’analisi delle prescrizioni prima, durante e dopo la gravidanza mette in evidenza problematiche che sarebbe necessario considerare nel momento della prepara zione di percorsi diagnostico-terapeutici assistenziali e del-
la loro implementazione sul territorio. Allo stesso modo, il lavoro della rete di ricerca MoM-Net può rivelarsi prezioso per individuare aree critiche nei bisogni informativi del personale sanitario, sulle quali i decisori e gli amministratori delle istituzioni potrebbero decidere di potenziare le attività formative.
1. Bonati M, Bortolus R, Marchetti F, Romero M, Tognoni G. Drug use in pregnancy: an overview of epidemiological (drug utilization) studies. Eur J Clin Pharmacol 1990; 38(4):325-8.
2. Ventura M, Maraschini A, D’Aloja P, et al. Drug prescribing during pregnancy in a central region of Italy, 2008-2012. BMC Public Health 2018; 18(1):623.
3. Petersen I, McCrea RL, Lupattelli A, Nordeng H. Women’s perception of risks of adverse fetal pregnancy outcomes: a large-scale multinational survey. BMJ Open 2015; 5(6):e007390.
4. Belleudi V, Fortinguerra F, Poggi FR, et al. The Italian Network for Monitoring Medication Use During Pregnancy (MoM-Net): experience and perspectives. Front Pharmacol 2021; 12:699062.
5. Osservatorio Nazionale sull’impiego dei Medicinali. L’uso dei farmaci in gravidanza. Rapporto Nazionale. Roma: Agenzia Italiana del Farmaco, 2020.
6. Belleudi V, Poggi FR, Perna S, et al. Drug discontinuation in pregnant women with psoriasis: The PSO-MOTHER cohort study. Pharmacoepide miol Drug Saf 2020; 29(8):904-12.
7. Hurault-Delarue C, Chouquet C, Savy N, et al. How to take into account exposure to drugs over time in pharmacoepidemiology studies of pre gnant women? Pharmacoepidemiol Drug Saf 2016; 25(7):770-7.
I dati forniti dalle Nazioni Unite dell’ultimo Migrant Stock1 ci mostrano come in tutte le regioni del mondo si sia assisti to nel corso degli ultimi trent’anni a un netto aumento del numero di migranti anziani ultrasessantenni (figura 6.1). In Italia, dal 1990 a oggi, il numero di migranti ultrasessantenni è quasi quadruplicato (figura 6.2). Si tratta quindi di un cambiamento demografico ben evidente in molti Paesi e che porta con sé chiaramente anche una transizione di tipo epidemiologico. Siamo abituati a considerare i migranti come persone per lo più giovani adulte, che si confrontano con patologie acute o tipiche dell’età adulta, dalle malattie infettive alle patologie psichiatriche, con connotati di acuzie. La realtà demografica ed epidemiologica inizia invece a descrivere un quadro caratterizzato anche dalla presenza di malattie croniche, sebbene sicuramente l’attenzione sulle patologie tipiche dell’età geria trica sia stata fino a oggi molto inferiore.
L’attenzione per i problemi cognitivi delle persone migranti nasce quindi da una considerazione di tipo epidemiologico e demografico: l’invecchiamento della popolazione, considera to la principale trasformazione in atto a livello globale, non riguarda solo le persone native, ma anche chi nel corso della
Figura 6.1 Numero di migranti anziani nel mondo per classi di età1 Milioni 4
12
8
Mondo 2020 1990 2020 60-64 65-69 70-74 75+
16 1990 Fonte: UNDESA Interntional Migrant Stock 2020
2020 1990 2020 1990
500.000
400.000
300.000
200.000
Figura 6.2 Numero di migranti anziani in Italia per classi di età 0
900.000 800.000 700.000 600.000 2000 2005 2010 1990 1995 2015 2020 60-64 65-69 70-74 75+
100.000
vita si sposta e cambia il proprio luogo di vita. Questa nuova attenzione sulla demenza è stata sollecitata da molte istitu zioni di sanità pubblica e dall’Organizzazione Mondiale della Sanità, ed è stata accompagnata dall’impegno di alcune im portanti associazioni di pazienti e familiari a livello europeo, come Alzheimer Europe, che per la prima volta a partire dal 2017 hanno iniziato a considerare i migranti come un gruppo di popolazione importante su cui focalizzare l’attenzione per la presenza di disturbi cognitivi e di demenza.
Il progetto ImmiDem, finanziato nell’ambito della ricerca finalizzata con l’obiettivo di fornire una prima caratterizza zione sul piano clinico ed epidemiologico del fenomeno della demenza nei migranti, è coordinato dall’Istituto Superiore di Sanità con la collaborazione del Dipartimento di Epidemiolo gia del servizio sanitario della Regione Lazio e dell’Ospedale Sacco di Milano.
Un tentativo di fornire una stima approssimativa delle dimensioni di questo fenomeno è stato avviato alcuni anni fa,2 applicando i tassi età e sesso-specifici di prevalenza della demenza al numero dei migranti anziani presenti nei vari Paesi europei. Il risultato è la stima nel 2019 di quasi 600.000 casi di demenza che interessano persone migranti, definendo così le persone nate in un Paese differente rispetto a quello in cui risiedono in quel momento. È quindi un fenomeno emergente ma che probabilmente già sta raggiungendo delle dimensioni rilevanti in molti Paesi del mondo. A questo livello si innesta la seconda osservazione, più clinica, che si concentra su un aumento del numero di visite presso i centri per le demenze. Un numero sempre più elevato di persone che non sono nate in Italia si rivolge ai servizi lamentando un disturbo cognitivo e in alcuni casi presentando già un quadro di demenza conclamato.
Quali sono le complessità aggiuntive della demenza che in sorge in una persona che proviene da una differente cultu ra, quali sono le barriere, le complessità che ci troviamo ad affrontare? Un primo aspetto riguarda l’approccio diagno stico. Abbiamo a disposizione degli strumenti di valutazione cognitiva che sono stati quasi interamente sviluppati in contesti occidentali, perlopiù europei e nordamericani, e questi test possono risultare inappropriati nel fornire una valutazione cognitiva di persone provenienti da altre cul ture. Quando chiediamo a un paziente di dirci la data del giorno in cui ci troviamo e l’indirizzo del posto in cui siamo, o facciamo riferimento ad alcuni aspetti di cultura ge nerale, presupponiamo e diamo per scontato che ci sia un certo grado di conoscenza di quelle che sono le norme e le tradizioni del luogo in cui questa persona si trova a vivere. Nella maggior parte di queste conversazioni non c’è solo una barriera di tipo linguistico, ma è presente una questione cul turale molto più ampia: posso portare come esempio quello di una paziente peruviana che viveva in Italia da tantissimi anni e che comprendeva perfettamente le domande che le ponevo. Uno dei test più famosi utilizzati in tutto il mondo per la valutazione della memoria presuppone il compito di memorizzare tre semplici parole, in italiano “casa”, “pane” e “gatto”. La signora aveva una selettiva difficoltà a me morizzare la parola “gatto”, perché nel Paese andino da cui proveniva il gatto non era così comune come in Italia, in cui il gatto è il principale animale domestico. Ci sono quindi delle problematiche nella struttura dei test che non si riducono esclusivamente alla barriera linguistica. La letteratura scientifica in ambito neuropsicologico ci dice che in realtà molti gruppi culturali utilizzano alcune funzioni del cervello in modo profondamente differente: pensiamo ad esempio alle culture orientali, in cui c’è una tendenza spiccata a insistere sulle funzioni visuospaziali, con un approccio quasi olistico alla percezione, rispetto alle culture occidentali che
sono molto più analitiche e attente ai dettagli. Partire dal presupposto che un test possa essere valido per persone di qualsiasi cultura è quindi chiaramente una grande forzatura e può portare a un problema di misdiagnosi o di un’alterazione nella classificazione.
C’è poi il tema dell’alfabetizzazione sanitaria: esistono tan tissime differenti narrazioni sulla demenza. In molte culture la demenza rappresenta una componente inevitabile del processo di invecchiamento e come tale non è una condizione che va medicalizzata o che richiede aiuto medico. In altre culture è una patologia che ha le componenti di una malattia psichiatrica, di malattia mentale, e comporta quasi auto maticamente un’esclusione dalla vita sociale; il tema dello stigma è fortemente legato a queste differenti concezioni e ai significati attribuiti al termine “demenza”.
La letteratura internazionale ci dice che i migranti con di sturbi cognitivi, così come quelli affetti da altre patologie, tendono a rivolgersi ai servizi nel Paese in cui si trovano più tardivamente rispetto alle persone native e questo può por tare a diagnosticare la demenza in una fase ormai conclamata e molto avanzata, quando i pochi trattamenti disponibili sono sicuramente inefficaci. Tutti quegli aspetti che vanno dall’inclusione della famiglia al coinvolgimento del caregiver, fino alla partecipazione sociale e familiare, possono risultare più complessi. Anche quello della prevenzione è un tema centrale in cui esistono grandi differenze. Negli ultimi anni, grazie anche ai lavori di una Lancet Commission, 3 è stato posto l’accento su 12 fattori di rischio modificabili per la demenza il cui controllo potrebbe portare nel tempo a una net ta riduzione della prevalenza di queste patologie; ebbene, questi 12 fattori di rischio non hanno la stessa prevalenza in tutti i gruppi culturali e, se vogliamo che le nostre politiche preventive siano efficaci, dobbiamo fornire dei messaggi pre-
ventivi che siano culturalmente appropriati. Alcuni di questi fattori si associano a degli aspetti legati a culture locali, e quindi intervenire su tali fattori presuppone di calare l’azione all’interno del contesto culturale, altrimenti la nostra politica di prevenzione sarà probabilmente destinata a fallire in ampie fasce della popolazione.
Per cercare di andare a valutare il livello di preparazione dei nostri centri per la demenza in Italia, noti come Centri per i disturbi cognitivi e le demenze o CDCD, negli ultimi due anni abbiamo condotto una survey4 per ottenere informazioni sul numero di migranti che sono stati seguiti in queste strutture nel corso del 2019, su quali fossero le principali complessità incontrate nella valutazione clinica e diagnostica e sugli strumenti utilizzati per la diagnosi. È stato prima condotto uno studio pilota con un numero limitato di 24 centri e due focus group che hanno consentito di definire il questionario. Successivamente sono stati contattati tutti i CDCD italiani attraverso l’Osservatorio demenze dell’Istituto Superiore di Sanità. Questa survey (svolta su 340 centri, il 60% di quelli presenti sul territorio italiano) ha permesso di valutare che nel 2019 un numero considerevole di migranti (4500) si è effettivamente rivolto ai CDCD (con un netto gradiente nord-sud, nel senso che nei centri localizzati nel sud Italia il numero di migranti è più ridotto). Circa la metà dei 4500 migranti è stata sottoposta a una valutazione cognitiva completa e quindi già a oggi circa l’1% di tutte le visite erogate da questi servizi è rivolto a persone che non sono nate in Italia.
Ci siamo concentrati quindi sulle potenziali risorse dei centri nel gestire questo fenomeno emergente (figura 6.3); per alcuni aspetti le risorse sembrano essere presenti, ad esempio molto spesso i membri dello staff del CDCD conoscono alme no un’altra lingua oltre all’italiano e questo sicuramente po-
70
60
80 50
40 %
30
20
10
*
Mediatori culturali
* * *
Figura 6.3 Risorse disponibili per i migranti con disturbi cognitivi e demenza nei CDCD italiani per macroarea geografica4 0
Interpreti Assistenti sociali Membri dello staff con un background migratorio
Materiale informativo tradotto
Strumenti di valutazione tradotti
Membri dello staff che parlano almeno una lingua straniera
*p <0,001 (test del χ quadro) Sud Centro
Nord Totale
trebbe facilitare l’accesso. La possibilità di attivare i servizi di assistenti sociali è buona, mentre è difficile attivare i servizi di mediazione culturale e ancor più quello di interpreti; si ha inoltre una ridotta disponibilità di materiale informativo sulla demenza, che potrebbe essere invece molto utile proprio per aumentare l’alfabetizzazione sanitaria di pazienti e familiari, e di strumenti di valutazione cognitiva.
In particolare, da questo punto di vista, sia in termini di accu ratezza, quindi di completezza dell’esame che viene utilizzato, sia in termini di adattamento culturale del test al migrante, la qualità è sicuramente bassa. In conclusione, quindi, in più di tre quarti dei centri italiani il livello di qualità della valu tazione cognitiva offerta al migrante è insufficiente o molto scadente, e anche in questo caso purtroppo – come già ave-
La collaborazione con il Dipartimento di Epidemiologia del servizio sanitario della Regione Lazio ha permesso anche di studiare quella che è la prevalenza della demenza a livello regionale attraverso un record-linkage dei vari database. Nello studio che stiamo finalizzando5 abbiamo identificato che, sulla base delle prescrizioni di farmaci anti-demenza, delle dimissioni ospedaliere e delle esenzioni, le persone con demenza che vivevano nella nostra Regione alla fine del 2018 sembravano avere una prevalenza della demenza che è circa la metà o addirittura un quarto rispetto a quella degli italiani in base alla classificazione in Paesi altamente sviluppati o a elevata pressione migratoria.
Sembra quindi che effettivamente i migranti sviluppino meno demenza rispetto alle persone nate in Italia e questo dato si allinea con quanto già disponibile in letteratura e negli studi svolti in Paesi soprattutto scandinavi,6-8 che riportano una ridotta frequenza e prevalenza della demenza nei migranti. Più che trattarsi di un profilo di rischio favorevole nel migrante, i dati suggeriscono che si sia di fronte a una sotto diagnosi del problema. È verosimile che i migranti abbiano un ridotto accesso ai servizi e alla diagnosi e di conseguenza siano meno intercettati dai flussi. Questo studio ci ha con fermato, poi, come sarà difficile disegnare dei percorsi per le persone migranti: solo nel Lazio sono più di 80 i Paesi del mondo rappresentati tra le persone con demenza (figura 6.5). È chiaro quindi che sarà difficile tenere conto dell’enorme variabilità culturale ed etnica presente nei nostri servizi.
Per concludere, uno degli ambiti su cui il progetto ImmiDem si è più concentrato è la valorizzazione delle buone prati che. Per disegnare un percorso più efficace ed efficiente si può partire anche dall’implementazione in contesti diversi di una pratica che si candida come riferimento: per esem pio, nell’interazione con tutti i CDCD è emersa un’attività
Figura 6.5 Paesi di provenienza dei migranti presenti nella Regione Lazio al 31 dicembre 2018
Paesi ad alta pressione migratoria Paesi altamente sviluppati
Paese di origine N Libia 171 Tunisia 105 Francia 98 Etiopia 75 Egitto 73 Romania 66 Spagna 45 Stati Uniti 39 Gran Bretagna 37 Serbia 35 Albania 29 Argentina 26 Grecia 26 Germania 25 Filippine 21 Perù 21 ...
del centro di Trento che grazie a un’interazione virtuosa con l’università e con alcune associazioni dei pazienti forniva dei vademecum sulla malattia di Alzheimer tradotti in varie lingue, non solo quelle più comunemente parlate nel nostro Paese ma anche quelle più comunemente parlate dai badanti e dalle badanti che si occupano dei nostri pazienti (rume
no, ucraino, russo, ecc.). Il sito dedicato al progetto Immi Dem (https://immidem.it/) ha proprio anche questa finalità: rendere queste buone pratiche note e conosciute, così che l’attività di condivisione e disseminazione possa informare e migliorare i percorsi diagnostico-terapeutici e assistenziali di tutte le realtà del nostro Paese.
1. United Nations, Department of Economic and Social Affairs, Population Division (2020). International Migrant Stock 2020 (United Nations database, POP/DB/MIG/Stock/Rev. 2020).
2. Canevelli M, Lacorte E, Cova I, et al. Estimating dementia cases amongst migrants living in Europe. Eur J Neurol 2019; 26(9):1191-9.
3. Livingston G, Huntley J, Sommerlad A, et al. Dementia prevention, intervention, and care: 2020 report of the Lancet Commission. Lancet 2020; 396(10248):413-46.
4. Canevelli M, Cova I, Remoli G, et al.; ImmiDem Study Network; Immi Dem Study Group. A nationwide survey of Italian Centers for Cognitive Disorders and Dementia on the provision of care for international migrants. Eur J Neurol 2022; 29(7):1892-902.
5. Cascini S, Canevelli M, Agabiti N, et al.; ImmiDem Study Group. Case identification and characterization of migrants with dementia in the Lazio region using health administrative data. Submitted.
6. Diaz E, Kumar BN, Engedal K. Immigrant patients with dementia and memory impairment in primary health care in Norway: a national regi stry study. Dement Geriatr Cogn Disord 2015; 39(5-6):321-31.
7. Stevnsborg L, Jensen-Dahm C, Nielsen TR, Gasse C, Waldemar G. Ine qualities in access to treatment and care for patients with dementia and immigrant background: a Danish nationwide study. J Alzheimers Dis 2016; 54(2):505-14.
8. Wändell P, Carlsson AC, Li X, Gasevic D, Sundquist J, Sundquist K. Dementia in immigrant groups: a cohort study of all adults 45 years of age and older in Sweden. Arch Gerontol Geriatr 2019; 82:251-8.
Con la pandemia di covid-19 si è assistito a una vera e pro pria esplosione nell’adozione di strumenti legati alla tele medicina. Uno dei primi Paesi che già a marzo del 2020 documentava il superamento delle visite online rispetto alle visite in presenza è stata la Catalogna.1 Negli Stati Uniti, grazie all’effetto della parificazione – soprattutto in termini di rimborso – delle visite online rispetto a quelle offline, e alla deregulation che ha consentito ai medici di liberarsi di responsabilità penali in caso di errori commessi durante la visita a distanza o di scarsa aderenza ai principi che rego lano la privacy dei pazienti, c’è stato un grande aumento – pari a 10 volte – di prestazioni di telemedicina e di televi site, rispetto alla fase pre-pandemia.
Quello che però già da qualche tempo viene documentato2 è che l’impiego di questi strumenti introduce delle disuguaglianze: uno dei primi studi a documentare le disuguaglianze introdotte dalla sanità digitale è stato effettuato su dati am ministrativi, in Ontario, confrontando il numero di televisite prima e dopo la fase acuta della pandemia. Nelle zone rurali, il numero di televisite è passato da 11 per 1000 abitanti a 147 per 1000 abitanti, mentre nei centri urbani si è passati
da 7 visite per 1000 abitanti a 220 visite per 1000 abitanti: è segno che la crescita c’è stata, ma a favore delle zone ur bane. Limitando l’analisi ai pazienti che hanno usufruito di prestazioni di telemedicina (indipendentemente dal numero di prestazioni) si è osservato che la crescita si è concentrata tra i pazienti adulti, lasciando ai margini giovani e anziani. Questi ultimi, invece, sono tra le categorie che più potrebbe ro trarre vantaggio da questo genere di prestazioni.
Un altro studio statunitense ha quantificato l’utilizzo di te levisite in ambito chirurgico:3 sono state confrontate le prestazioni di televisita chirurgica prima e dopo la fase acuta della pandemia, sulla base di dati derivati dalle assicura zioni. L’aumento era evidente: prima della pandemia faceva ricorso a prestazioni di telemedicina solo l’1% dei pazien ti, mentre nella fase acuta della pandemia si è passati al 34%. Quando però sono state confrontate le caratteristiche dei pazienti sottoposti a televisita chirurgica si è osservato che, di nuovo, l’uso di prestazioni di televisita chirurgica era ridotto nelle zone rurali, rispetto a quelle urbane, e in particolare nelle zone maggiormente svantaggiate dal punto di vista economico.
In ambito oncologico sono stati osservati dati molto simili.4 Esistono correlazioni inverse tra le caratteristiche demografiche/socio-economiche dei pazienti con una diagnosi di tumore di testa e collo e il ricorso a prestazioni di telemedicina. L’analisi ha permesso di concludere che i pazienti non assicurati, quelli seguiti dal programma Medicaid e, in generale, quelli con redditi familiari più bassi hanno avuto meno probabilità di completare una visita di telemedicina rispetto agli altri pazienti. Questa differenza non si è invece manifestata tra le visite telefoniche.
Un ulteriore studio ha documentato l’esistenza di disugua glianze anche in ambito pediatrico:5 pazienti pediatrici che provengono da famiglie economicamente svantaggiate hanno infatti meno probabilità di fruire delle prestazioni di te lemedicina e il risultato è coerente in tutti i gruppi etnici.
Il ricorso alla telemedicina sembra quindi essere legato all’e mergenza, terminata la quale si assiste a un suo ridimensio namento. Soprattutto, in base agli studi citati, si arriva al paradosso per cui coloro che potrebbero avvantaggiarsi della telemedicina sono in realtà coloro che ne fanno meno uso.
A questo bisogna aggiungere un altro genere di disugua glianza: quella legata al funzionamento di determinati software. Pensiamo ad esempio ai sistemi di intelligenza artificiale non sufficientemente addestrati per gestire situa zioni cliniche che coinvolgono donne o minoranze etniche e che quindi contengono inevitabilmente dei bias.6 Esistono evidenze che l’algoritmo di intelligenza artificiale Babylon (software usato in Inghilterra) è stato addestrato in maniera scorretta. Lo testimonia il caso di una fumatrice di 59 anni con sintomi di attacco di cuore che ha ricevuto una diagnosi di attacco di panico, mentre a un utente di sesso maschile, con la stessa storia e sintomatologia, è stato diagnosticato come probabile un attacco di cuore. E ancora, le donne di colore potrebbero essere colpite da tali bias in modo mag giore rispetto alle donne bianche perché sviluppano malattie cardiovascolari prima e hanno tassi di mortalità per malattie cardiovascolari più elevati. Altro caso noto riguarda sistemi di intelligenza artificiale a scopo diagnostico utilizzati negli Stati Uniti che avrebbero dovuto identificare possibili mela nomi ma, essendo stati istruiti su casi di individui e pazienti con pelle bianca, andavano incontro a fallimenti clamorosi laddove il sistema veniva utilizzato su individui con pelle scura.
Le cause di queste disuguaglianze sono già state identifi cate;7-9 principalmente c’è un problema di carenza delle infrastrutture che rende difficile, se non impossibile, l’accesso alla Rete da parte di alcune persone, in particolare quelle che vivono nelle zone rurali e in quelle economicamente più svantaggiate. Ancora, in certi Paesi del mondo, ma per certi aspetti anche in Italia, i costi per le tecnologie sono tuttora eccessivamente elevati, elemento che inevitabilmente lascia ai margini chi non può permettersi un collegamento a Internet. C’è poi un problema di digital literacy e di di gital health literacy: le persone non sono sufficientemente formate e consapevoli della possibilità di utilizzare questi strumenti e il loro livello di coinvolgimento è ancora scarso. C’è poi certamente un problema di digital divide che può spiegare perché le persone anziane non riescono a utilizza re questi strumenti. C’è infine una questione che riguarda i medici e la loro difficoltà a stabilire un rapporto empatico con il paziente attraverso i sistemi di telemedicina, che ren dono più complicata la comunicazione verbale. Inoltre, negli Stati Uniti molti sostengono che rimborsare una prestazione erogata in telemedicina parificandola alla prestazione in pre senza disincentivi i medici a seguire quest’ultima modalità.
Quali possono essere i rimedi? Come rendere compatibili i percorsi diagnostico-terapeutico assistenziali con un maggiore ricorso alla telemedicina? La prima cosa è sicuramente la necessità di miglioramento dell’infrastruttura. A questo il Piano Nazionale di Ripresa e Resilienza (PNRR) in Italia dovrebbe in qualche modo porre rimedio; certamente occorre migliorare la fiducia dei cittadini nei confronti degli strumenti di digital health, con progetti di inclusione digitale che siano capaci di coinvolgere e convincere il più possibile i cittadini che non usano questi strumenti a farlo. C’è la
necessità di rivedere il processo di sviluppo di questi stru menti – spesso si tratta di “soluzioni” calate dall’alto – quasi mai co-disegnate e co-create insieme ai cittadini/pazienti. In determinati casi, inoltre, può essere più facile utilizzare una tecnologia più semplificata rispetto a quella che la sanità digitale mette a disposizione: ad esempio alcuni studi dimostrano che l’invio di messaggi sms è più efficace nel raggiungere determinati obiettivi rispetto a strumenti tecnologicamente più avanzati. Ad esempio, uno studio statu nitense condotto a febbraio 202210 ha voluto misurare l’ef ficacia di un programma di sorveglianza basato su semplici sms durato 14 giorni (più eventuali 7 giorni) su pazienti con covid-19. Il programma ha coinvolto 3488 pazienti i cui esiti di malattia sono stati confrontati con quelli di 4377 pazienti di controllo. A 30 giorni dalla positività, erano deceduti 3 pazienti rispetto a 12 nel gruppo di controllo, quindi con una riduzione relativa della mortalità del 64% a favore del gruppo di intervento. Risultati interessanti si sono osservati anche negli accessi al pronto soccorso e negli esiti a 60 giorni. Probabilmente, quindi, per certi tipi di attività, dei semplici messaggi di testo potrebbero essere dei buoni strumenti in grado di superare i limiti finora descritti.
È necessario però prima di tutto condurre studi clinici in grado di misurare l’efficacia e la sostenibilità economica dei sistemi di telemedicina e condurre ricerche in grado di identificare quali sono i pazienti, e quali le patologie e le aree mediche, che possono beneficiare maggiormente dell’impie go di questi strumenti.
1. Pérez Sust P, Solans O, Fajardo JC, et al. Turning the crisis into an opportunity: digital health strategies deployed during the COVID-19 outbreak. JMIR Public Health Surveill 2020; 6(2):e19106.
2. Chu C, Cram P, Pang A, Stamenova V, Tadrous M, Bhatia RS. Rural telemedicine use before and during the COVID-19 pandemic: repeated cross-sectional study. J Med Internet Res 2021; 23(4):e26960.
3. Chao GF, Li KY, Zhu Z, et al. Use of telehealth by surgical specialties during the COVID-19 pandemic. JAMA Surg 2021; 156(7):620-6.
4. Tam S, Wu VF, Williams AM, et al. Disparities in the uptake of te lemedicine during the COVID-19 surge in a multidisciplinary head and neck cancer population by patient demographic characteristics and socioeconomic status. JAMA Otolaryngol Head Neck Surg 2021; 147(2):209-11.
5. Brociner E, Yu KH, Kohane IS, Crowley M. Association of race and socioeconomic disadvantage with missed telemedicine visits for pediatric patients during the COVID-19 pandemic. JAMA Pediatr 2022; 176(9):933-5.
6. Figueroa CA, Luo T, Aguilera A, Lyles CR. The need for feminist intersectionality in digital health. Lancet Digit Health 2021; 3(8):e526-e533.
7. Rodriguez JA, Shachar C, Bates DW. Digital inclusion as health caresupporting health care equity with digital-infrastructure initiatives. N Engl J Med 2022; 386(12):1101-3.
8. Mecklai K, Smith N, Stern AD, Kramer DB. Remote patient monitoringoverdue or overused? N Engl J Med 2021; 384(15):1384-6.
9. Honeyman M, Maguire D, Evans H and Davies A. Digital technology and health inequalities: a scoping review. Cardiff: Public Health Wales NHS Trust, 2020.
10. Delgado MK, Morgan AU, Asch DA, et al. Comparative effectiveness of an automated text messaging service for monitoring COVID-19 at home. Ann Intern Med 2022; 175(2):179-90.
Postfazione
A cura di Roberto Da Cas
I dati Istat indicano che in Italia, nel 2021, la povertà asso luta riguarda il 7,5% delle famiglie e il 9,4% degli individui. Dietro a queste percentuali di per sé significative ci sono però le vite di 5,6 milioni di individui, di cui 1,4 milioni minori, e ancora più drammatica è la situazione della popolazione straniera, con un’incidenza di povertà assoluta pari al 32,4%. Gli effetti economici della pandemia da covid-19 hanno ovviamente favorito la crescita della povertà assoluta, determinando anche qualche cambiamento strutturale delle famiglie povere assolute e aumentando la fascia di coloro che si trovano in condizione di “marginalità sociale”, che non riguarda solo gli stranieri irregolari e i senza tetto (i cosiddetti “invisibili”) ma sempre di più i cittadini italiani.
In questo ambito opera il Poliambulatorio Caritas di Roma, servizio a bassa soglia di accesso per persone in condizioni di marginalità sociale che, in collaborazione con il reparto di Farmacoepidemiologia e farmacosorveglianza dell’Istituto Superiore di Sanità, sta conducendo il progetto “Bisogni di salute e uso dei farmaci in un ambulatorio per persone af ferenti ai servizi della Caritas di Roma in condizione di marginalità sociale”, finanziato dalla Regione Lazio. Il razionale
del progetto parte dal presupposto che vi sono pochi studi ed evidenze sull’uso dei farmaci in popolazioni in condizio ne di marginalità sociale e/o irregolarità giuridica, anche in applicazione alla legge 166/2016 (legge Gadda). Per tale motivo, obiettivo primario dello studio è quello di conoscere lo stato di salute, l’uso dei farmaci e identificare le possibili reazioni avverse nella popolazione assistita, per ottimizzare la distribuzione dei farmaci stessi e migliorare l’aderenza ai trattamenti. Il Poliambulatorio è infatti dotato di un servizio farmaceutico che riceve in donazione, da singoli, parrocchie e gruppi, farmaci integri e in corso di validità per la loro distribuzione coerentemente con la legge 166/2016 “ai fini di solidarietà sociale e per la limitazione degli sprechi”.
Il progetto ha portato all’elaborazione di un sistema infor matico attraverso il quale è possibile registrare i farmaci erogati ai pazienti del Poliambulatorio inserendo l’informazione sulla scheda digitale di ogni paziente: non si tratta di un si stema di cartella clinica informatizzata ma di un programma dove per ogni paziente sono inseriti, nel giorno successivo all’accesso al servizio, i dati riportati sulla cartella cartacea. In particolare: informazioni socio-anagrafiche, data di accesso, tipo di visita effettuata, richieste di esami e visite prodotte dal medico e diagnosi emerse, codificate utilizzando il sistema di classificazione internazionale delle malattie (ICD-10). Grazie al progetto è stata definita una nuova sezione della scheda informatica dove è possibile registrare i farmaci dispensati attraverso l’inserimento del codice AIC (Autorizzazione all’Immissione in Commercio) presente sulla confezione.
Tra i risultati attesi del progetto vi è un miglioramento dell’appropriatezza prescrittiva e di presa in carico terapeu tica, oltre alla produzione di un modello di intervento per servizi a bassa soglia, non trascurando la necessaria profes
sionalità (formazione specifica) e l’attenzione in termini di sorveglianza ad eventuali reazioni avverse da farmaci.
Allargando l’orizzonte della presa in carico terapeutica a quello dei percorsi assistenziali (PDTA) ci si potrebbe lecita mente chiedere: È possibile (e necessario) costruire dei PDTA per questi gruppi di popolazioni? Per rispondere a questa do manda si può prendere come riferimento quella che viene definita come la Sanità pubblica di prossimità, la quale prevede che alcune attività sanitarie siano svolte direttamente nei luoghi di vita dei gruppi “emarginati” o “inconsapevoli” e, spesso, più o meno consapevolmente invisibili. Offren do attivamente interventi (in particolare di orientamento e prevenzione) negli edifici occupati, nei campi rom, nelle aggregazioni spontanee e baraccopoli, nelle mense sociali, nei mercati rionali, nei luoghi di lavoro ad alto sfruttamento, ma anche dando risposta ai bisogni primari (pasti regolari, un letto dove dormire, un posto per la cura della propria igiene personale) di queste persone. Infatti la garanzia dei diritti non può esaurirsi nella semplice offerta di prestazioni e/o di percorsi assistenziali, ma deve attuarsi anche nel modificare il margine sociale, certamente condizionato da politiche globali. Alcune riforme strutturali spostano il margine: pen siamo alla legge sulla cittadinanza per i minori stranieri, o all’introduzione del salario minimo, o ancora a una diversa politica sulla casa partendo dall’approccio, non esaustivo, dell’housing first.
Finito di stampare nel mese di novembre 2022 da Ti Printing S.r.l. Via delle Case Rosse 23, 00131 Roma per conto de Il Pensiero Scientifico Editore, Roma