




















































































































































































































































































































































































































































































































































































































































































































Durante la Asamblea General de la Sociedad Puertorriqueña de Cardiología se eligió al Dr. Luis Renta para presidir la corporación en el periodo 2023-2025. Anteriormente, el especialista era secretario de la Sociedad Puertorriqueña de Cardiología.
El Dr. Renta es graduado de la Universidad Central del Caribe y realizo su especialidad en Cardiología en el Hospital de Veteranos de San Juan. Además, es certificado por los Boards de Medicina Interna y Cardiología.


Visita nuestra plataforma web, redes sociales y podcast ahora también disponibles en iTunes y Spotify, Suscríbete y no te pierdas el mejor contenido de Salud y Cardiología
Desde las instalaciones del Centro Cardiovascular de Puerto Rico y Del Caribe, la Revista Medicina y Salud Pública lideró el primer simposio cardiovascular del año, que contó con la masiva asistencia de profesionales del área de la salud y pacientes, quienes recibieron orientaciones sobre la prevención de las enfermedades cardiovasculares.


Con la participación de reconocidos especialistas en cardiología se llevó a cabo el encuentro educativo dirigido a pacientes, médicos y profesionales de la salud.
“Hemos intervenido a pacientes desde una hora de nacidos, hasta noventa años de edad, y somos el único programa de cirugía cardiovascular pediátrica en Puerto Rico. El Centro Cardiovascular es un proyecto de todo el pueblo de Puerto Rico que ha logrado impactar a más de medio millón de pacientes”, destacó el Dr. Iván González Cancel, cirujano cardiovascular torácico y de trasplante de corazón.
El Hospital Cardiovascular es un centro médico histórico para la medicina especializada en Puerto Rico, ya que allí se llevó a cabo el primer trasplante de corazón en la Isla. Además, a través de los años sus especialistas han sido pioneros en liderar intervenciones cardiovasculares de alta complejidad para los pacientes boricuas.

El evento educativo contó con un elemento diferenciador; los pacientes que asistieron contaron en vivo sus testimonios y aprendizajes acerca de sus procesos en el Centro Cardiovascular de Puerto Rico y Del Caribe.

En febrero, mes de la salud del corazón, diferentes instituciones cardiovasculares de Puerto Rico llevaron a cabo encuentros educativos para médicos y pacientes sobre la importancia de la prevención de las enfermedades cardíacas, las cuales constituyen la primera causa de muerte en la población.
El 24 de febrero de 2023 el Centro Médico Episcopal San Lucas en Ponce y el Hospital Pavia Santurce lideraron simposios cardiovasculares que tuvieron como eje principal el uso de las nuevas tecnologías para la detección y tratamiento de las condiciones del corazón más prevalentes en Puerto Rico. Allí discutieron los avances más recientes y las actualizaciones del manejo de estos pacientes.
En el noveno simposio cardiovascular del Centro Médico Episcopal San Lucas, los especialistas partícipes abordaron los nuevos hallazgos para el manejo de las enfermedades cardiovasculares, además de estudios en cardiología y prevención de condiciones como la enfermedad arterial periférica, fibrilación atrial y arritmia cardíaca, entre otros.
Al respecto, el Dr. Francisco Pérez Gil, electrofisiólogo, enfatizó en la sensibilización y educación de los puertorriqueños

sobre el impacto de las enfermedades cardiovasculares, con el fin de que acudan al médico y no esperen a padecer afecciones fatales.
“Nosotros tenemos la capacidad de tratar estas condiciones más allá de medicamentos. Aquellos pacientes que tienen palpitaciones pueden buscar ayuda y acudir a un médico primario para que los remitan a un cardiólogo o electrofisiólogo que puede hacer un diagnóstico certero y un tratamiento definitivo”, reconoció.
Por su parte, en el Pavía Heart and Vascular Forum, un encuentro para médicos de todas las especialidades llevado a cabo en el Centro de Convenciones del Hotel Sheraton en San Juan, se abordó la enfermedad estructural del corazón, los tratamientos percutáneos para la enfermedad periferovascular y temas relacionados con la cirugía cardiotorácica.

Frente al tema, el Dr. Reynerio Pérez, cardiólogo del Hospital Pavía Santurce, destacó en entrevista para la Revista Medicina y Salud Pública que los pacientes con infarto agudo al miocardio y otras afecciones cardíacas, pueden ser atendidos en las facilidades del hospital. El experto se refirió al programa STEMI.
“El programa STEMI quiere decir que contamos con una facultad comprometida 24 horas todos los días del año, y están pendientes de que ocurra un infarto agudo para abrir esa arteria que se tapó”.
En Puerto Rico la enfermedad arterial periférica, la fibrilación atrial, los fallos cardíacos y la hipertensión arterial son las más prevalentes en la población, además hay pocos especialistas en cardiología en la Isla, por lo que se hace necesaria una mayor educación en salud cardiovascular.




Encuentra nuestra ultima edición en: www.saludycardiologia.com






Enterate de todo sobre enfermedades y tratamientos, ejercicios para fortalecer tu corazón y descubre como alimentarte adecuadamente con las recomendaciones de los profesionales de la salud.
REEMPLAZO TRANSCATETER DE VÁLVULA AÓRTICA, UNA ALTERNATIVA QUE OTORGA AÑOS Y CALIDAD DE VIDA EN PUERTO RICO

ABLACIÓN EPICÁRDICA DE TAQUICARDIA
VENTRICULAR: DATOS SOBRE EL PROCEDIMIENTO Y DESCRIPCIÓN DEL PRIMER CASO HECHO EN PUERTO RICO
LOS PACIENTES PARA MI SON PRIMERO Y SEGUNDO
ENFERMEDAD ARTERIAL PERIFÉRICA: UN DIAGNÓSTICO TEMPRANO PODRÍA
SALVARTE LA VIDA
TRATAMIENTO PARA OCLUSIONES
COMPLEJAS SALVA VIDAS Y BRINDA MEJOR CALIDAD DE VIDA A LOS PACIENTES NUTRICIÓN ENFOCADA EN LA SALUD
CARDIOVASCULAR
GRUPO EDITORIAL

PRIMER OFICIAL EJECUTIVO (CEO): Pedro Carlos Lugo Hernández III, P.A.C.

VICE-PRESIDENTA: Laila Paloma Lugo Hernández, MBA.
OPERACIONES: Marta Vélez Ramos, MBA.
DISEÑO GRÁFICO: Jhorman González

CORRECCIÓN DE ESTILO: Carlos Alexis Lugo Marrero.
CONTABILIDAD: Julio. J. Soto Florido.
DISTRIBUCIÓN GENERAL: Servicio de Correo Postal y Oficinas Médicas.
PROPIEDAD INTELECTUAL DE MUNDO PUBLISHING
Las enfermedades cardiovasculares siguen siendo la primera causa de muerte en mujeres. Una de cada tres mujeres muere al año por complicaciones cardíacas, pero la realidad es que la mayoría de las enfermedades cardiovasculares son prevenibles con educación y cambios saludables en el estilo de vida.
Generar conciencia, demostrar apoyo y promover la salud cardíaca de la mujer es una iniciativa de la American Heart Association (AHA) y su “Go Red” o “Vístete de Rojo”, que la Sociedad Puertorriqueña de Cardiología acoge cada año con gran entusiasmo para compartir con nuestra comunidad.
Este tipo de iniciativas junto a las que realizamos anualmente también promueve el que todas las mujeres logren el control de su propia salud cardíaca y de las personas importantes en su vida.

La enfermedad cardíaca no discrimina y es por ello que aprovecho para llevar el mensaje de educación a la población de mujeres, en especial a la población joven entre 30-55 años.
Es importante que como mujer conozcas tu historial médico familiar, que hables sobre ello y comuniques si existen condiciones congénitas, soplos en la infancia, eventos infecciosos o inflamatorios, muerte súbita a edades tempranas y por supuesto, los factores de riesgos tradicionales como la hipertensión, diabetes y colesterol elevado.
Según datos de la ACC, se ha observado un aumento en la mortalidad por enfermedad isquémica en la población joven de mujeres, comparable con la población de hombres y mujeres mayores de 55 años.
Además, aunque la mayoría de los infartos en esta población es por obstrucción de las arterias coronarias, un 15% sufre infarto con arterias no obstruidas.
Este grupo de mujeres jóvenes pueden sufrir infartos por disección coronaria espontánea, espasmos de arterias coronarias y enfermedad microvascular.
Dra. María Ramos Presidenta de la Sociedad Puertorriqueña de Cardiología
Lamentablemente, las mujeres en el escenario de infarto reciben a menudo menos terapia farmacológica y manejo invasivo según recomiendan las guías médicas.
Otras condiciones a las que debemos prestar atención son la hipertensión durante el embarazo, la cardiomiopatía post parto, las afecciones como miocarditis, fibrilación atrial y accidentes cerebrovasculares.
Te exhorto a que no ignores las señales que te envía tu cuerpo, conócete, expresa cómo te sientes y habla sobre ello, visita a tu médico y haz preguntas. Aboga por tu salud, conviértete en el centro de tu vida, cuida de ti."


UNA ALTERNATIVA QUE OTORGA AÑOS Y CALIDAD DE VIDA EN PUERTO RICO

DESDE HACE SIETE AÑOS, LOS BORICUAS CUENTAN CON UNA ALTERNATIVA QUE HA SALVADO MUCHAS VIDAS, MEJORANDO LA CALIDAD DE VIDA DE PACIENTES CON AFECCIONES CARDÍACAS.
Por Alexander Triana Yanquén
Las afecciones cardíacas son la principal causa de muerte en el mundo, según han logrado establecer instituciones como la Organización Mundial de la Salud (OMS), los Centros de Control y Prevención (CDC), entre otras.
Ahora, los pacientes que han venido desarrollando complicaciones cardíacas como arritmia o fallo cardíaco, en ocasiones tienen que ser intervenidos porque presentan un daño en la válvula aórtica. Es importante destacar que no es posible reparar
esta válvula, y esto lo deja claro el Dr. Héctor Martínez González, cardiólogo intervencional, director del Departamento de Cardiología del Mayagüez Medical Center.

Conversamos con el experto, buscando aclarar los detalles sobre el reemplazo de la válvula aórtica, y un procedimiento revolucionario que hace parte del arsenal con el que cuentan los profesionales y pacientes en Puerto Rico, nos referimos puntualmente al ‘reemplazo transcatéter’.

“Al nosotros hacerles el procedimiento de reemplazo de la válvula aórtica estamos añadiendo años de vida, y no solo en tiempo, sino también en calidad”
Asegura Martínez.Director del Departamento de Cardiología del Mayagüez Medical Center. Entrevista al Dr. Héctor Martínez
Según explica Martínez, el procedimiento es relativamente nuevo en la isla. Desde el 2016 se empezó a prestar esta alternativa a los pacientes y según estima el especialista, anteriormente, cerca de un 30 - 40 por ciento de los pacientes fallecían porque no podían beneficiarse de la intervención.
Como director del Departamento, la data que revela es alentadora, dejando claro que cerca de 120 pacientes, desde el 2020, se han beneficiado del reemplazo de válvula percutáneo, con una sobrevida muy buena.
“Sabemos que al paciente que no se le puede reemplazar su válvula aórtica, su mortalidad puede ser aproximadamente de seis meses a
dos años, después que desarrolla síntomas severos”, sostiene.
Esta data es interesante, teniendo en cuenta que en la isla hay otros 6 hospitales que realizan el procedimiento.

Muchos de los pacientes que son candidatos para el reemplazo de válvula aórtica, deben cumplir con ciertos criterios de consideración que son estipulados por las guías clínicas de intervención: la edad, las dimensiones de complejidad que presenta la persona, otras afectaciones, entre otras características, permiten al cuerpo multidisciplinar ofrecer al paciente la alternativa.
Ahora, una intervención quirúrgica trae consigo una serie de complejidades subyacentes como lo es el tiempo de recuperación. Asegura Martínez que estos pacientes pueden estar en observación en el hospital posterior al procedimiento hasta dos semanas.
“En pacientes en donde se hace una esternotomía, si no tienen muchas comorbilidades, usualmente se recuperan de cuatro a siete días en el hospital. Claro, algunos de ellos pueden desarrollar complicaciones, ya sea: arritmias, pulmonía, coágulos en las piernas, incluso una sangría (en donde se baja la hemoglobina y los pacientes necesitan ser transfundidos) y a veces los pacientes se pueden quedar hasta dos semanas hospitalizados”, detalla.
Por tanto, este procedimiento es tomado en cuenta cuando el paciente ha pasado la observación del equipo multidisciplinar.


Por otra parte, el reemplazo transcatéter de la válvula aórtica, explica Martínez que brinda grandes beneficios y uno de ellos es la recuperación: “la salida es otorgada a las 24 horas siguientes”. El paciente puede empezar su recuperación en casa por ser un procedimiento mínimamente invasivo, aunque de presentarse alguna complicación, debe permanecer hospitalizado, pero “las complicaciones tienden a ser mucho menores”.
ADEMÁS, LOS ESPECIALISTAS BORICUAS HAN LOGRADO MEJORAR EL PROCEDIMIENTO Y AHORA LA ANESTESIA ES LOCALIZADA, PARTIENDO DE LAS CONDICIONES QUE TENGA EL PACIENTE.







Las taquicardias ventriculares son arritmias que se originan de la parte inferior del corazón, o lo que se conoce como los ventrículos. Las mismas pueden ocurrir tanto en pacientes sin ninguna condición cardiaca pre existente (casos idiopáticos) como en pacientes con enfermedad estructural, siendo la enfermedad coronaria el grupo de pacientes más común. Además, hay un grupo de pacientes con miocardiopatías dilatadas no isquémicas que pueden presentar este tipo arritmias.
La única terapia que se ha probado que mejora la sobrevida de pacientes con taquicardias ventriculares asociadas a enfermedad estructural es la implantación de un desfibrilador. Las otras modalidades de tratamiento que existen, como lo son los medicamentos anti-arrítmicos o el procedimiento de la ablación, aplicación de radiofrecuencia para eliminar la actividad eléctrica del tejido, no han probado ningún beneficio en términos de reducción en mortalidad, pero sí los estudios han demostrado reducción en eventos de arritmias, terapias del desfibrilador y mejoría en la calidad de vida de los pacientes.

Rivera, MD, FACC, FHR

Electrofisiólogo, Hospital Damas

La ablación de taquicardia ventricular en presencia de enfermedad estructural es un procedimiento complejo, con una tasa de éxito de alrededor de un 49-75%. La indicación más común para realizar este procedimiento es en pacientes con enfermedad coronaria luego de un infarto, quienes presentan eventos de arritmias y descargas eléctricas del desfibrilador refractarias a terapia anti-arrítmica. El procedimiento también puede ser realizado en pacientes con miocardiopatías dilatadas no isquémicas.
El abordaje inicial, y el más común, es la ablación endocárdica, o desde la superficie interna del corazón. Este procedimiento consiste en insertar catéteres de mapeo y ablación a través de las venas y/o arterias del paciente para llegar a la cavidad interna del corazón, y así realizar un mapa tridimensional e identificar las áreas que provocan las arritmias para tratarlas mediante el procedimiento de la ablación. Sin embargo, en un número significativo de pacientes (14-33%) con miocardiopatías isquémicas, sus arritmias se localizan en el epicardio, o la superficie externa del corazón. Estas cifras son aún más comunes en pacientes con miocardiopatías dilatadas no isquémicas, donde estudios han reportado una tasa de un 35% hasta un 41% de localización de los focos de arritmias en el epicardio. En un estudio multi-céntrico, las ablaciones de estas arritmias requirieron de abordaje epicárdico en un 13% de los pacientes.

EPICÁRDICA SE ORIGINÓ INICIALMENTE EN EL HOSPITAL INCOR EN SAO PAULO, BRAZIL, PARA EL AÑO 1995. LOS PIONEROS EN ÉSTE PROCEDIMIENTO FUERON LOS DOCTORES MAURICIO SCANAVACCA Y EDUARDO SOSA.
La alta incidencia de enfermedad de Chagas en Brazil con envolvimiento cardiaco, sobre todo arritmias procedentes del epicardio, obligó a estos galenos a desarrollar la técnica de acceso epicárdico para mapeo y ablación de arritmias ventriculares de una forma menos invasiva, comparada con cirugía de corazón abierto, la cual implica un alta morbilidad y mortalidad para estos pacientes.
La ablación ventricular epicárdica típicamente se realiza bajo anestesia general. La técnica de ablación epicárdica consiste inicialmente en una punción sub-xifoidea (debajo del borde inferior del hueso del esternón) con una aguja especial (aguja “Tuohy”) que permite llegar al pericardio, tejido que recubre la superficie externa del corazón (“saquito” del corazón), y de esta forma se logra acceso al espacio pericárdico de una forma menos invasiva, en comparación a cirugía de corazón abierto. Una vez se establece el acceso epicárdico, se atraviesan catéteres de mapeo y de ablación para identificar, mediante un mapa tridimensional, las áreas que provocan las arritmias y eliminarlas mediante la ablación por radiofrecuencia.
El procedimiento está asociado a ciertas complicaciones, tales como sangrado intra-abdominal, derrame pericárdico por perforación de las paredes del ventrículo o laceración de alguna arteria coronaria, infarto al miocardio al aplicar radiofrecuencia cerca de una arteria coronaria, y parálisis del nervio frénico izquierdo si no se identifica su localización previo a la ablación. Todas estas complicaciones se han reducido al pasar los años al mejorar la técnica de acceso epicárdico y sobre todo teniendo un amplio conocimiento de la anatomía cardiaca.
Normalmente, luego del procedimiento, el paciente se admite a una unidad de intensivo con un drenaje pericárdico en sitio para drenar cualquier acumulación de líquido o sangrado a consecuencia de una perforación cardiaca. Algunos de estos pacientes permanecen en ventilación mecánica o requieren de manejo de arritmias ventriculares residuales luego del procedimiento. Una vez se estabiliza el paciente, y de no haber ocurrido ninguna complicación, se le remueve el drenaje pericárdico y se transfiere a una unidad de Telemetría antes de darse de alta. Luego de darse de alta, se le da seguimiento en la clínica, y poco a poco se le van eliminando los medicamentos anti-arrítmicos según veamos que los eventos de taquicardias ventriculares no recurran o disminuyan significativamente.
El miércoles, 14 de septiembre del 2022, no solamente el Hospital Damas hizo historia, si no que el campo de la Electrofisiología en Puerto Rico hizo historia al realizar por primera vez una ablación epicárdica de taquicardia ventricular. Este procedimiento, el cual es muy complejo, se realizó en un paciente con miocardiopatía isquémica luego de un infarto previo y fallo cardiaco con función disminuida del ventrículo izquierdo.

EL PACIENTE TIENE UN MARCAPASODESFIBRILADOR COMO TERAPIA DE RE-SINCRONIZACIÓN
PARA SU FALLO CARDIACO, AL IGUAL QUE EL USO DE MEDICAMENTOS DE FALLO CARDIACO SEGÚN RECOMENDADO POR LAS GUÍAS.


Sin embargo, el mismo tiene un historial extenso de taquicardias ventriculares con terapias del desfibrilador (estimulación anti-taquicárdica y descargas eléctricas), por lo cual se había manejado con medicamentos anti-arrítmicos sin ningún éxito. Al paciente previamente se le habían realizado dos ablaciones de taquicardia ventricular endocárdica, las cuales no fueron exitosas debido a la extensión del infarto previo con posible envolvimiento al epicardio. El paciente continuó con episodios recurrentes de arritmias ventriculares con pérdida de conocimiento y descargas del desfibrilador, pobremente controladas con terapia anti-arrítmica. Es por tal razón que tomamos la determinación de realizar una tercera ablación, esta vez con
un abordaje epicárdico, incluyendo también el abordaje endocárdico (ablación endo-epicárdica). El paciente toleró bien el procedimiento, no hubo ninguna complicación asociada al mismo, y luego de varios días en el hospital, fue dado de alta de forma estable.
El Hospital Damas cuenta con el personal y equipo especializado para realizar todo tipo de ablaciones complejas, incluyendo ablaciones epicárdicas de taquicardias ventriculares, de manera segura y eficaz. Estamos sumamente orgullosos de haber realizado esta intervención por primera vez en Puerto Rico. El Hospital Damas está comprometido a ofrecer un servicio de excelencia para nuestros pacientes cardiovasculares del área Sur y del resto de la Isla.

DESPUÉS DE 10 AÑOS EL DR, MALDONADO VOLVIÓ A LA ISLA PARA TRAER PROCEDIMIENTOS QUE NO SE HACEN EN PUERTO RICO Y ELEVAR SU NIVEL DE SALUD.
Desde el Hospital Damas, en Ponce, el Dr. Alberto Maldanodo, cirujano cardiotorácico, contó lo que ha significado su retorno a Puerto Rico después de vivir 10 años en Estados Unidos, donde realizó cirugías robóticas.

El especialista inició su retorno a Puerto Rico siendo el encargado de realizar la primera biopsia de pulmón en la isla mediante la cirugía robótica, él volvió "con la intención de traer esta tecnología a la isla, ya esa tecnología existe en la isla pero existe para otras especialidades, nadie había practicado ningún tipo de procedimiento quirúrgico en el tórax".
El Dr. Maldonado dio a conocer que desde hace unos años él quería volver a Puerto Rico ya que su madre estaba enferma, pero al fallecer su madre su intención de volver disminuyó, y fue una llamada del Hospital Damas que le despertó las ganas de volver.
Al estar en una nueva ciudad en su retorno a la isla, el Dr. Maldonado ha experimentado nuevas experiencias y ha evidenciado que en el área metropolitana "hay mucha competencia entre los pares, cuando debe ser una relación cordial", y cree que "esa es una de las razones por las que los médicos se van".
Otro de los motivos de volver que tenía el galeno, era poder traer a la Isla procedimientos médicos que no hay, y así poder elevar a Puerto Rico al mismo nivel de los Estados Unidos.
"Quiero volver a traer a Puerto Rico la posibilidad de que uno pueda reemplazar una válvula aórtica por una incisión pequeña, quiero traer toda una serie de líneas para tratar shock cardiogénico que no tenemos en Puerto Rico".
A parte de ser el especialista encargado del área de cirugía cardiotorácica en el Hospital de Damas, el Dr. Maldonado también es fisicoculturista, una parte de su vida que le permite desconectar un poco del estrés del hospital, pero que también le permite ser un ejemplo para sus pacientes cuando les dice que deben cuidarse.

"Siento que de esa manera le doy una mejor impresión al paciente, diciéndole que uno debe llevar una vida saludable" dijo el Dr. Maldonado.
Para el Dr. Maldonado los pacientes son primero y segundo, ya que para él los pacientes deben ser su prioridad.
"Para mí particularmente, yo veo a un paciente como si fuera mi mamá, mi papá, mi hermano o mi hermana estuvieran frente a mí ¿Qué yo haría por ellos?, entonces en ese sentido se convierte en algo personal", expresó el especialista Maldonado.
























Presidente de la Sociedad de Cirujanos Vasculares y Endovasculares de Puerto Rico
Caribbean Vascular Center Ponce PR

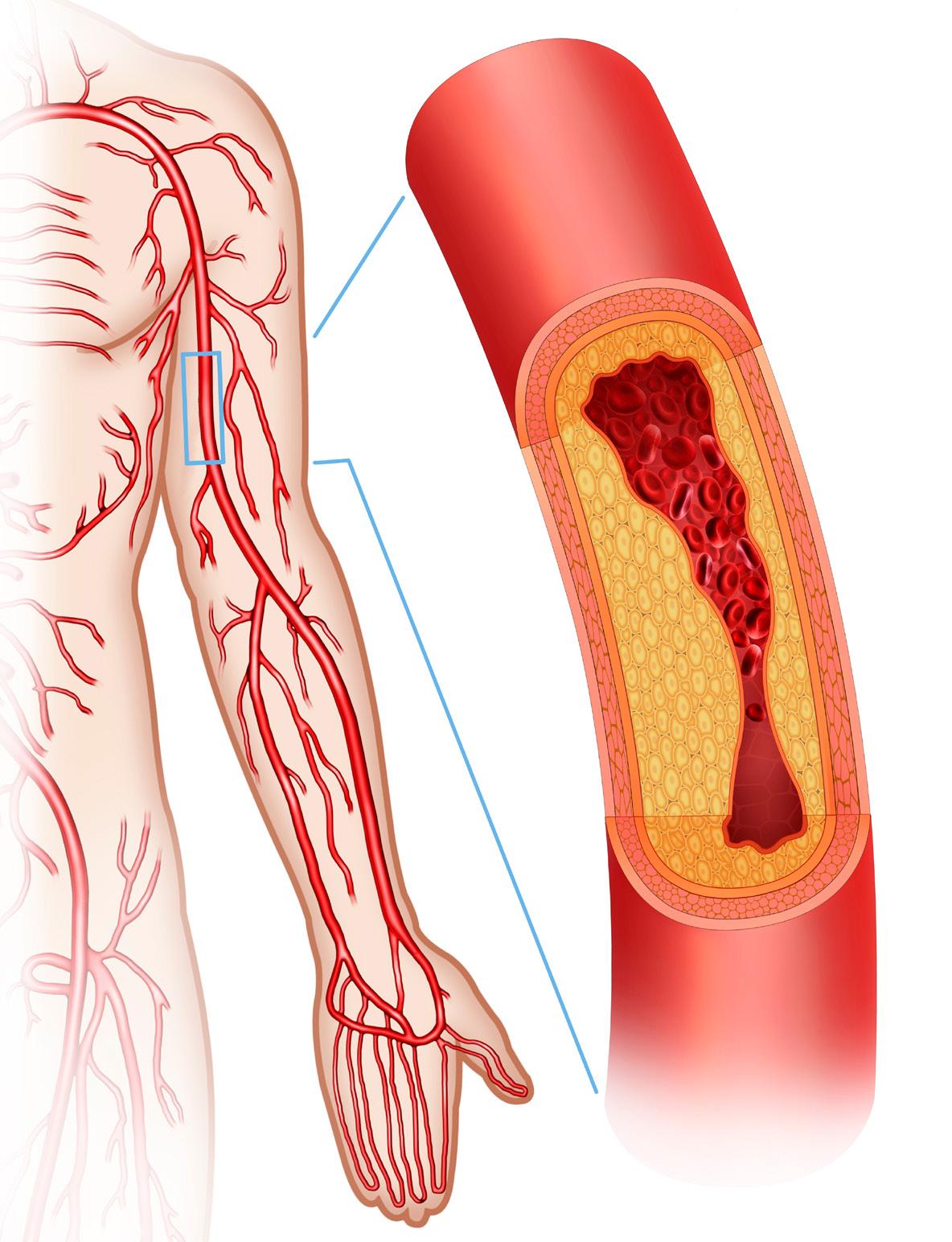
Las enfermedades cardiovasculares afectan a gran parte de la población a partir de los 65 años. Se estima que alrededor de más de 10 millones de personas podrían padecer de Enfermedad Arterial Periférica. Esta enfermedad se define como una condición crónica en la cual una placa aterosclerótica se desarrolla en las arterias, principalmente de las piernas. La Enfermedad Arterial Periférica puede coexistir con otras enfermedades cardiovasculares. Por tal razón, el riesgo de infarto al miocardio y derrame cerebral es elevado en pacientes que sufren de esta.
El síntoma más común se conoce como claudicación intermitente. Este se caracteriza por dolor muscular al ejercitarse el cual desaparece por completo al descansar. Sin embargo la mayoría de los pacientes que padecen de esta no presentan ningún síntoma. Es por esto la importancia de las pruebas de detección temprana como el índice de Brazo-Tobillo conocido por las siglas en inglés como ABI. Un resultado de ABI anormal se asocia con mayor riesgo de complicaciones cardiovasculares. Un diagnóstico temprano y manejo médico adecuado es relevante para disminuir estas complicaciones.


Alguno de los factores más comunes son los siguientes:
LOS FACTORES DE RIESGOS ASOCIADOS A LA ENFERMEDAD ARTERIAL PERIFÉRICA SON SIMILARES A LOS QUE PROMUEVEN LA ENFERMEDAD CORONARIANA.
Se ha demostrado que la edad esta asociada a un aumento en la prevalencia, esta afecta alrededor de un 3% en pacientes menores de 60 años y aumenta a un 15-20% en pacientes mayores de 70 años. En cuanto al género, los hombres tienen una prevalencia más alta que las mujeres (especialmente en edades jóvenes). Además, usualmente presentan con una enfermedad más severa. The National Health and Nutrition Examination Survey demostró una prevalencia más alta en sujetos de raza negra seguido por latinos.
La mayoría de los pacientes con Enfermedad Arterial Periférica no presentan síntomas. Estos aparecen cuando el flujo sanguíneo a las piernas disminuye significativamente poniendo en riesgo la extremidad del paciente.
Es de suma importancia diagnosticar los pacientes con enfermedad silenciosa. Un manejo médico adecuado en esta población disminuye el riesgo de infartos cardiacos, derrames cerebrales y muerte. Mientras más severos los síntomas del paciente, mayor el riesgo de complicaciones cardiovasculares. Una prueba diagnostica temprana en pacientes con múltiple factores de riesgo está indicada en paciente asintomáticos.

Cuando hablamos de los factores de riesgo modificables, el que muestra mayor correlación con el desarrollo de Enfermedad Arterial Periférica es el tabaquismo. Los fumadores tienen 5 veces más probabilidad de desarrollar la enfermedad y la cantidad de cigarrillos fumados se relaciona a una mayor severidad. En relación a la diabetes, se conoce que estos pacientes tienen el doble de riesgo de padecerla versus los no diabéticos. Al igual los niveles altos de hemoglobina glicosilada y el uso de insulina correlacionan con una mayor severidad. Por último, niveles altos de colesterol y LDL se asocian a un aumento en riesgo de padecer enfermedad arterial.
Uno de los síntomas más comunes es la claudicación intermitente, el cual es dolor muscular que ocurre durante el ejercicio y desaparece con descanso. Usualmente el dolor ocurre distal a la estrechez u oclusión de la arteria afectada. De estos, el 2-3% progresará al estadío más severo de la enfermedad conocido como isquemia crítica. Esta se define por dolor muscular en reposo y en estadíos más severos por ulceras o gangrenas en los pies o dedos. Los pacientes con isquemia crítica tienen un riesgo significativo de amputación de la extremidad de no ser tratados a tiempo.
Un historial y examen físico adecuado pueden ser suficientes para hacer un diagnóstico de Enfermedad Arterial Periférica y comenzar un manejo médico adecuado. En el historial podremos encontrar que el paciente se queja de síntomas como dolores musculares asociados al ejercicio y en casos más severos en descanso. Es importante diferenciarlos de otras enfermedades como los son discos herniados, radiculopatías, neuropatías, entre otros.
En la examinación física podrás encontrar caída del cabello en la extremidad afectada, cambios en coloración de la piel y unas, ausencia de pulsos periféricos y en casos severos, ulceras o gangrena de dedos.
El estudio diagnóstico más utilizado para confirmar la Enfermedad Arterial Periférica se le conoce como índice Brazo-Tobillo o por sus siglas en ingles como ABI. Un índice de menos 0.9 confirma la enfermedad arterial periférica. Al igual también está asociado a un aumento en complicaciones cardiovasculares y mortalidad. El ultrasonido arterial es otra herramienta usada como método diagnostico y podría mostrar en detalle la extensión de la enfermedad.
El manejo médico en pacientes con Enfermedad Arterial Periférica asintomática o claudicación intermintente va dirigido a la disminución de riesgos cardiovasculares y es recomendado utilizar un anti plaquetario como los es la aspirina o el clopidogrel, esto en conjunto con una estatina para la disminución de colesterol y LDL. Se recomienda un régimen de ejercicio supervisado para mejorar el estado funcional y calidad de vida del paciente, además de mejorar los síntomas en pacientes con claudicación intermitente.
En pacientes con isquemia crítica es de suma importancia que sean evaluados por un especialista en enfermedades vasculares como un cirujano vascular para considerar la posibilidad de revascularización. Los pacientes con enfermedad avanzada que muestran úlceras o gangrena están en riesgo de sufrir una amputación mayor. Es por esto que además del manejo médico se recomienda mejorar el flujo sanguíneo de la extremidad a través de una intervención. El flujo sanguíneo puede ser mejorado a través de un cateterismo o angiografía de la pierna o en casos mas complejos, realizando un “bypass” de la extremidad.
Conclusión

LA MAYORÍA DE LOS PACIENTES CON ENFERMEDAD ARTERIAL PERIFÉRICA
Es por eso que pacientes con factores de riesgo deben ser diagnosticados a tiempo para recibir un tratamiento médico adecuado y reducir los riesgos cardiovasculares como infartos cardiacos y derrames cerebrales. En pacientes con enfermedad avanzada como dolor al descanso, úlceras o gangrenas deberían ser evaluados por especialistas en enfermedades vasculares para una posible intervención con el fin de mejorar el flujo sanguíneo debido al riesgo alto de amputación mayor.


PROCEDIMIENTO CTO PCI AYUDA A TRATAR OCLUSIONES TOTALES CRÓNICAS CORONARIAS
Suministrado por: Centro Médico Episcopal San Lucas
El Centro Médico Episcopal San Lucas (CMESL) en Ponce cuenta con la tecnología para realizar angioplastias complejas. El procedimiento mínimamente invasivo consiste en dilatar arterias para tratar obstrucciones coronarias crónicas. Este procedimiento percutáneo reduce los riesgos de complicaciones y promete al paciente de enfermedad coronaria una rápida recuperación.
“ESTA NUEVA TECNOLOGÍA NOS PERMITE TRATAR A PACIENTES CON MENOR PROBABILIDAD DE SUPERVIVENCIA SI NO SON TRATADOS. GRACIAS A NUESTRO EQUIPO Y PROFESIONALES DE PRIMERA, BRINDAMOS OPORTUNIDADES A CIENTOS DE PERSONAS”
Expresó el Dr. Rafael Rivera Berríos, cardiólogo intervencional.

El Dr. Edgardo Bermúdez Moreno, cardiólogo intervencional sostuvo que, al culminar el proceso, el paciente se mantiene bajo observación directa de dos a tres horas. Luego se pasa a cuidado intensivo y, si está estable, se traslada a cuidado intermedio. Además, mencionó que previo a la intervención el paciente debe contar con la optimización de todos los medicamentos para angina, hipertensión, colesterol, diabetes y fallo cardiaco. Los pacientes que cualifiquen para el proceso deben ser aquellos que tengan una obstrucción total crónica, síntomas
Para información sobre el Centro Médico Episcopal San Lucas en Ponce y los servicios que ofrecen puede visitar su página web www.sanlucaspr.org, o seguirles a través de Facebook, Instagram, Twitter, LinkedIn y YouTube/CentroMedicoEpiscopalSanLucas o llamar al 787-844-2080.
de angina o dificultad respiratoria en ejercicio o reposo y que se muestre que el territorio irrigado por la arteria de la oclusión total sea viable (que esté vivo).
“Los beneficios del proceso incluyen mejoría de angina de pecho y aumento en la capacidad de ejercicio. Si el paciente padece una oclusión o infarto en la arteria donante, y no se ha abierto la oclusión crónica, va a tener dos territorios afectados. Si se abre la oclusión crónica, sólo tendría el nuevo territorio afectado”, indicó Bermúdez Moreno.
Si desea aprender más sobre lo último en procedimientos y condiciones relacionados a salud cardiovascular puede registrarse al 9no Simposio Cardiovascular San Lucas a ser celebrado el sábado 25 de febrero de manera presencial en el Ponce Hilton y de manera en línea accediendo a: www.sanlucaspr.org/registro9nosimposiocardiovascular/

Las enfermedades cardiovasculares son un grupo de desórdenes del corazón y los vasos sanguíneos entre los que se encuentran las cardiopatías coronarias, enfermedades cerebrovasculares, arteriopatias periféricas entre otras. La mayoría de estas enfermedades tienen dentro de sus factores de riesgo el sobrepeso y obesidad, la inactividad física, una mala alimentación, el consumo de tabaco y el consumo de alcohol. Hoy día existe un alto porcentaje de personas siguiendo uno o más de estos malos hábitos, por lo cual esto nos ha llevado a que las enfermedades cardiovasculares se encuentren entre las principales causas de muerte a nivel mundial.

El llevar un estilo de vida saludable nos puede dar paso a reducir las probabilidades de padecer de condiciones como las enfermedades cardiovasculares, diabetes mellitus, hipertensión, dislipidemias, entre otras. Para la mayoría de las enfermedades con mayores estadísticas de mortalidad el realizar cambios de estilo de vida nos ayuda. De igual manera si ya padece de alguna de estas condiciones de salud una mejor alimentación puede ayudar en el control, manejo y tratamiento de la misma.
El tema de la alimentación en estos tiempos puede ser uno controversial pues en muchas ocasiones lo asociamos solo con dietas para la perdida de peso, dietas restrictivas o dietas para tratar condiciones de salud especificas a corto plazo. Sin embargo, una alimentación saludable nos ayuda a través de las diferentes etapas de vida a poder cumplir con los diferentes requerimientos nutricionales de nuestro cuerpo y a evitar deficiencias y excesos.

Según las Guías Dietarias para mejorar la salud cardiovascular de la Asociación Americana del Corazón para el 2021 sobre las recomendaciones de la dieta y estilos de vida; pobres patrones de alimentación y la calidad de la dieta pueden estar asociados a un mayor riesgo de mortalidad y morbilidad por enfermedades cardiovasculares. Es por esto por lo que nos enfocamos en factores preventivos y estilos de vida saludables.
Si nos referimos a los patrones de alimentación, que apoyen la salud cardiovascular, como dietas se pudieran mencionar dentro de ellas la dieta Dietary Approaches to Stop Hypertension (DASH, por sus siglas en ingles), la dieta mediterránea y una basada en plantas como mejores enfoques para la salud cardiovascular. Estas enfocadas en aumentar la ingesta de fibra, grasas poli y mono insaturadas, reducción de sodio entre otros.


AUNQUE NO EXISTE UNA
DIETA PERFECTA; SI
PODEMOS LLEVAR UNA ALIMENTACIÓN SALUDABLE
QUE SE AJUSTA A NUESTRAS NECESIDADES Y EN LA
CUAL PODAMOS MEJORAR NUESTRA CALIDAD DE VIDA. PARA ELLO UN NUTRICIONISTA DIETISTA LICENCIADO AYUDARÁ A IDENTIFICAR HERRAMIENTAS Y ALCANZAR LAS METAS.
De igual manera, es importante seguir estilos de vida saludables en los cuales se encuentre el balance entre una buena alimentación, la actividad física, hábitos saludables como evitar fumar y el bienestar emocional. Realizar cambios en la alimentación puede impactarnos positivamente cuando se hace una mejor selección de alimentos en cantidades y combinaciones adecuadas.
1 2 3 4 5 6 7 8 9 10

Mantener un peso corporal saludable; de manera general se recomienda realizar al menos 150 minutos de actividad física a la semana.
Aumentar el consumo de frutas y vegetales, incluya variedad de colores ya sean frescos, congelados o enlatados. Prefiera consumir la fruta entera en lugar de jugos.
Elegir más alimentos y productos integrales o de grano íntegro; como arroz, pan y galletas integrales.
Elegir fuentes saludables de proteína; principalmente proteínas de fuente vegetal como habichuelas, lentejas, garbanzos, soja, tofú, nueces; un consumo regular de pescado y/o mariscos al menos 2 veces a la semana; prefiera productos lácteos bajos en grasa o sin grasa; y carnes o aves magras y no procesadas.
Preferir grasas poliinsaturadas y monoinsaturadas en lugar de grasas saturadas; utilizar aceites vegetales en lugar de aceites tropicales como lo son el aceite de coco o de palma.
Limitar el consumo de alimentos ultra procesados.
Disminuya la ingesta de bebidas y alimentos con azúcares añadidos; azúcares refinadas, miel, jarabe de maíz, jugos, bebidas de soda.
Limite el consumo de sodio; elegir y preparar alimentos con poca o ninguna sal.
Si no bebe alcohol, no empiece; si elige beber alcohol, limite la ingesta.
Adherencia a las guías independientemente de donde se preparen o consuman los alimentos. Mejorar la adherencia a las recomendaciones de alimentación y cambios de estilos de vida le ayudará a mejorar su salud, su médico, especialista, psicólogo, nutricionista/dietista pueden ayudarlo.
Recuerde la importancia de visitar a su médico y realizar sus exámenes de rutina para la prevención, manejo y tratamiento de su condición. Un nutricionista/dietista puede ayudarte a alcanzar tus metas.
Para comenzar una mejor alimentación se pueden seguir las siguientes recomendaciones:

La presión sanguínea es aquella que ejerce la sangre en las paredes de las arterias. Las arterias son los vasos sanguíneos encargados de llevar sangre oxigenada del corazón a los órganos y tejidos de nuestro cuerpo.
La presión sanguínea consta de dos números: la presión sistólica y la diástólica. Esta se mide en milímetros de mercurio ( mmHg ). La presión sistólica ( “la de arriba” ) se refiere a la presión en las arterias cuando el corazón se contrae y la diastólica ( “ la de abajo” ) cuando se relaja.

Es normal que la presión sanguínea varíe durante el día y la noche. La medida normal es menor de 120/80 mmHg. Pre-hipertensión se define como presiones sistólicas entre 120-139 mmHg y/o diastólicas entre 80-89 mmHg.

La hipertensión ó presión sanguínea alta se define como mayor de 130/80 mmHg. Esto es basado en las guías revisadas del Colegio Americano de Cardiología y la Sociedad Americana del Corazón publicadas en el año 2017.
AUMENTA SIGNIFICATIVAMENTE EL RIESGO DE ENFERMEDADES CARDIOVASCULARES, CEREBROVASCULARES Y RENALES. ADEMÁS ES UNA CAUSA
MAJOR DE MUERTE PREMATURA ALREDEDOR DEL MUNDO.
Se estima que casi la mitad de los adultos en los Estados Unidos, unos 116 millones, tienen hipertensión. De estos solo el 24%, ó 1 en 4, tienen la condición bajo control.
En el año 2020 más de 670,000 muertes el los Estados Unidos tenían a la hipertensión como diagnóstico contribuyente. Esta enfermedad le cuesta al gobierno americano alrededor de $131 billones cada año.
La hipertensión es mas común en hombres que en mujeres ( 50% vs 44% ) y más común en adultos de raza negra no hispanos. Los factores de riesgo para esta condición son varios incluyendo las dietas altas en sal y en grasas, la vida sedentaria, el sobrepeso, el fumar y el consumo de alcohol. Los factores de riesgo no modificables son la edad ( > 65 años ) y el historial familiar.
La gran mayoría de las personas con presión alta no saben que la tienen ya que no presentan ningún signo ó síntoma. Por esta razón se le llama el “asesino silente”. Muchos de estos pacientes presentan en el hospital con infartos al miocardio, fallo cardiaco y accidente cerebrovascular.

Cardiólogo

Práctica Privada
Mayagüez/San Germán
Hospital Perea
Miembro Junta Directores da La Sociedad
Puertorriqueña de Cardiología
Presidente Sociedad de Cardiólogos del Noroeste
La hipertensión descontrolada es también causante de fallo renal, infarto cerebral isquémico y hemorrágico, enfermedad periferovascular y aneurisma de aorta abdominal.
La prevención es clave y comienza con mantener un peso adecuado y una dieta saludable. La dieta ideal deberá ser rica en frutas, vegetales y granos integrales. Debemos bajar el consumo de sal y aumentar el de potasio. Se recomienda un consumo óptimo de menos de 1,500 mg a día de sodio y por lo menos 3,500 a 5,000 mg al día de potasio. También se debe reducir el consumo de alcohol y de grasas saturadas y trans.
Cuando ocurren síntomas, estos incluyen:
Dolor de cabeza
Sangrado por la nariz
Palpitaciones

Cambios en la visión
Entre otros...
También pueden ocurrir síntomas serios como lo son: fatiga, falta de aire, nausea, vómito, confusión y ansiedad.
La mejor manera de detectar la presión alta es visitando regularmente a un profesional de la salud como su médico primario, cardiólogo ó nefrólogo.

La importancia de tratar y mantener la presión adecuada es evitar complicaciones cardiovasculares serias. Estas son angina de pecho, infarto, fallo cardiaco, arritmias y muerte súbita.
El ejercicio, el no fumar y la reducción del estrés son también esenciales en la prevención de la hipertensión. Estos cambios terapéuticos nos ayudan a controlar esta enfermedad. Podemos ver una reducción de hasta 5 mmHg en la presión sistólica y de hasta 4 mmHg en la presión diastólica. Cuando sumamos una dieta saludable a la ecuación podríamos ver una reducción de hasta 11 mmHg.

Los cambios terapéuticos son también la primera linea de tratamiento contra la hipertensión pero una gran mayoría de los pacientes requieren también medicamentos. Con esto buscamos la prevención primaria o secundaria de enfermedad cardiovascular.
Para pacientes de bajo riesgo e hipertensión estadio 1 ( 130-139 / 80-89 mmHg ) comenzamos recomendando cambios en el estilo de vida y tratamiento no farmacológico. Estos pacientes se siguen en un periodo de 3 a 6 meses y de su presión sanguínea no estar en meta se comienzan en medicamentos. Usualmente estos pacientes se comienzan en un solo medicamento y luego se combina terapia de ser necesario.
Los pacientes con hipertensión estadio 2 ( ≥ 140 / ≥ 90 ) usualmente son comenzados en terapia de combinación para lograr un control adecuado.
En nuestro armamento de medicamentos contamos con los diuréticos de tipo tiazida, bloqueadores de calcio, los inhibidores de la enzima convertidora de la angiotensin ( ACEi ) y los inhibidores de la angiotensina II ( ARB ). Estos medicamentos son utilizados como la primera linea de tratamiento. Contamos también con otros medicamentos como lo son los los antagonistas de los receptores de mineralocorticoides ( MRA ) y los bloqueadores de los receptores beta ( BB ).

Para los pacientes con diabetes y fallo renal crónico se favorece el uso de ACEi y ARB. En el caso de los pacientes con enfermedad coronaria utilizamos como primera linea los BB, ACEi ó ARB. En los pacientes de fallo cardiaco se prefiere comenzar con BB, ACEi, ARB ó MRA.
Algunos pacientes pueden presentar hipertensión resistente. Esta se define como aquella que no llega a meta a pesar de realizar tratamiento no farmacológico y farmacológico con tres medicamentos a la máxima dosis tolerada incluyendo un diurético. Estos pacientes estarán mejor servidos visitando a un especialista como cardiólogo o nefrólogo. También existen nuevas alternativas para estos pacientes como la denervación renal que es una intervención percutánea de tratamiento.
Por último, la terapia farmacológica de hipertensión en la mujer embarazada es uno complejo ya que se ven reducidos los medicamentos que podemos utilizar. Las alternativas más comúnmente utilizadas son el labetalol, la metildopa, la hidralazina y la nifedipina.
Estimado lector mantenga un estilo de vida saludable, visite a su médico y mantenga su presión bajo control. De esa manera evitará futuras complicaciones cardiovasculares.

LA FIBRILACIÓN AURICULAR ES LA ARRITMIA CARDIACA MÁS FRECUENTE EN LA PRÁCTICA CLÍNICA. SE ESTIMA QUE LA PADECEN MÁS DE 40 MILLONES DE PERSONAS
A NIVEL MUNDIAL. EN LOS ESTADOS UNIDOS SE ESTIMA QUE ALREDEDOR DE 12 MILLONES DE PERSONAS PADECERÁN DE ESTA CONDICIÓN PARA EL AÑO 2050.
La fibrilación auricular aumenta 2 veces el riesgo de mortalidad por todas las causas en mujeres y 1.5 veces en varones. En adición a esto, aproximadamente el 20-30% de los pacientes que sufren un accidente cerebrovascular o ictus isquémico padecen de fibrilación auricular. El riesgo de padecer fibrilación auricular aumenta con la edad. Entre las condiciones que predisponen a un paciente a padecer de esta condición se encuentra la hipertensión arterial, obesidad, diabetes, fallo cardiaco, hipertiroidismo, consumo moderado o excesivo de alcohol, el fumar y agrandamiento de la aurícula izquierda del corazón.
La fibrilación auricular se clasifica en paroxística (el evento de fibrilación auricular termina espontáneamente o con intervención en un tiempo menor a 7 días), persistente (la fibrilación auricular persiste más allá de 7 días), persistente de larga duración (la fibrilación auricular persiste más allá de un año) y permanente (el médico y el paciente establecen no perseguir terapia alguna para el control del ritmo). Los síntomas más comunes de esta condición son: latidos irregulares, palpitaciones, dolor de pecho, fatiga, falta de aire o mareos.
Esta arritmia puede ser diagnosticada mediante un electrocardiograma de 12 derivaciones, monitores de eventos no implantable, de 14 y 30 días y el monitor de eventos implantable que permite grabar cualquier tipo de arritmia por al menos 3 años. Este último, tiene indicación para utilizarse en aquellos pacientes con accidentes cerebrovasculares o ictus isquémicos de origen desconocido con el propósito de detectar fibrilación auricular, esto basado en el estudio CRYSTAL-AF.

La anticoagulación es la terapia de elección para los pacientes que padecen fibrilación auricular con el objetivo de prevenir accidentes cerebrovasculares o ictus. Para definir que pacientes están a
riesgo de esto, existe un sistema de puntuación llamado CHA2DS2-VASc (C=Fallo Cardiaco Congestivo-1 punto; H=Hipertensión-1 punto; A2=Edad mayor o igual a 75 años-2 puntos; D=Diabetes Mellitus-1 punto; S2= Historial de Accidente Cerebrovascular o Ictus-2 puntos; V=Enfermedad Vascular-1 punto; A=Edad 65-74 años-1 punto; S=Sexo-Femenino-1 punto). Los pacientes que posean una puntuación de 0 puntos no requieren tomar anticoagulantes. Aquellos pacientes que posean una puntuación de 1, pueden ser tratados con aspirina o anticoagulantes orales y todo aquel paciente con una puntuación mayor de 2 en hombres o mayor de 3 en mujeres tienen que estar en anticoagulación de manera indefinida.


Cabe destacar que la fibrilación auricular se puede dividir en fibrilación auricular valvular y no valvular con el objetivo de determinar el tipo de anticoagulante que pudiera utilizarse. La fibrilación auricular valvular se refiere a aquellos casos en que los pacientes poseen un reemplazo de válvula protésica mecánica al igual que los que padecen enfermedad valvular reumática (predominantemente estenosis mitral). En estos casos, basado en las guías de la Sociedad Americana del Corazón (AHA por sus siglas en inglés) en conjunto al Colegio Americano de Cardiología (ACC por sus siglas en inglés), los pacientes deben ser tratados con Warfarina. Mientras, aquellos pacientes que padecen de fibrilación auricular no valvular, pueden ser tratados tanto con los anticoagulantes orales no
Hay pacientes que padecen de fibrilación auricular no valvular que requieren anticoagulación pero poseen un alto riesgo de sangrado, una puntuación mayor de 3 basado en el sistema de evaluación HAS-BLED(
H=Hipertensión-1 punto; A=Función Anormal o Alterada de hígado/ riñón-1 punto cada uno; S=Historial de Accidente Cerebrovascular o Ictus-1punto; B=Sangrado previo o Predisposición a sangrado-1 punto; L=Labilidad de razón normalizada internacional(INR)-1 punto; E=Edad mayor o igual a 65 años-1 punto y D=Droga que interfieren con Warfarina o uso de Alcohol-1 punto), tienen historial de sangrado o

antagonistas de la vitamina K (Ex. Apixaban) o Warfarina. Es importante destacar que estudios recientes demuestran un perfil de seguridad superior para los anticoagulantes orales no antagonistas de vitamina K en comparación con Warfarina ya que poseen una menor incidencia de sangrado, especialmente cuando se trata de sangrado intracraneal. Esto fue estadísticamente significativo en el caso de Apixaban. Es por esto que en la más reciente actualización de las guías de fibrilación auricular de la Sociedad Americana del Corazón y el Colegio Americano de Cardiología en el año 2019, recomiendan que los anticoagulantes orales no antagonistas de la vitamina K sean la terapia de anticoagulación de elección en los pacientes que padecen fibrilación auricular no valvular.
hemorragia, se les dificulta adherirse a la terapia de anticoagulación o existe interacción entre medicamentos prescritos para otras condiciones y la anticoagulación, por lo que se recomienda la oclusión de la orejuela de la aurícula izquierda, ya sea de forma quirúrgica o percutánea, como lo es el dispositivo WATCHMAN. Para que este dispositivo pueda ser una alternativa de tratamiento en estos pacientes los mismos deben cumplir con los requisitos de elegibilidad que son: tener alto riesgo de padecer un accidente cerebrovascular o ictus y que se recomiende anticoagulación; que puedan tomar anticoagulación por un periodo limitado de al menos

45 días luego del implante y que exista una razón justificada, como las antes mencionadas (Ex. historial de sangrado o hemorragia), para no tomar anticoagulantes orales. Se ha demostrado en estudios tales como el PROTECT-AF y el PREVAIL, que el dispositivo WATCHMAN no es inferior a la Warfarina en prevenir accidente cerebrovascular o ictus. Por lo que, en la actualización de las guías de fibrilación auricular del año 2019, se determinó que tal vez es razonable implantarlo en aquellos pacientes que tengan contraindicación para el uso prolongado de anticoagulación.

En lo que respecta al tratamiento de esta condición para el control del pulso y el ritmo, hay que destacar que existen diversos medicamentos y procedimientos que se pueden realizar para obtener los resultados deseados. Basado en las guías de la Sociedad Americana del Corazón y el Colegio Americano de Cardiología se establece como objetivo mantener un pulso menor a 80 latidos por minutos, al reposo, en aquellos pacientes que presenten síntomas durante eventos de fibrilación auricular. En cambio, en aquellos pacientes que no presenten síntomas y posean una función sistólica preservada del ventrículo izquierdo, es razonable mantener el pulso menos de 110 latidos por minuto. Esto se puede lograr con medicamentos tales como los bloqueadores de los receptores beta, bloqueadores de los canales de calcio, digoxina y antiarrítmicos como por ejemplo Amiodarona. De igual forma, se ha establecido como tratamiento, la ablación del nodo atrioventricular en conjunto con el implante de marcapaso o terapia de resincronización cardiaca con marcapaso en aquellos pacientes que persisten con síntomas asociados a la fibrilación auricular a pesar de estar en tratamiento con terapia médica o hayan sido sometidos anteriormente a alguna intervención para el control del ritmo.
PUEDEN DESCRIBIRSE TRES
FORMAS DE TRATAMIENTO, ESTAS SON: TERAPIA MÉDICA CON ANTIARRÍTMICOS, CARDIOVERSIÓN ELÉCTRICA Y LA ABLACIÓN CARDIACA,

El objetivo de la ablación cardiaca es lograr el aislamiento de las venas pulmonares, lo que implica, eliminar toda actividad eléctrica anormal que proviene de las bandas musculares que recubren la apertura de las mismas, mediante el uso de radiofrecuencia(calor) o crioterapia(frío).
Cardiólogo Electrofisiólogo Hospital Perea en Mayagüez


Trombosis es la acumulación de un coágulo que impide el flujo sanguíneo a través del torrente vascular, de forma parcial o completa; que provoca una variedad de síntomas desde dolor local, hasta isquemia provocando el cese de oxigenación a órganos vitales.
La trombosis puede ocurrir en el torrente vascular venoso o arterial, al igual que en órganos vitales, siendo los más comunes el cerebro, corazón, pulmón y extremidades inferiores. Las causas descritas más comunes son la falta de movimiento, trauma local o condiciones que causen estados hypercoagulables que incluyen causas genéticas o cáncer subclínico; es más común en el caso de la trombosis venosa. Las venas profundas, de las extremidades inferiores,

son la más común localización de trombosis venosa clínica. La incidencia puede ser tan alta como 1 por cada 1000 personas adultas, pero este número aumenta la ocurrencia especialmente entre pacientes hospitalizados. El diagnóstico comúnmente se puede establecer con un examen físico y en combinación con estudios de sonografía vascular en combinación con estudios angiográficos por detección de imágenes fluroscópicas.

La aterosclerosis es la etiología mas común asociada en el caso de la trombosis arterial; cuando ocurre la fractura de una placa de colesterol en el torrente sanguíneo arterial, ocurre un sangrado interno y una eventual trombosis local que ocluye el cese de sangre oxigenada que provoca isquemia y eventual necrosis si no es corregido de inmediato; como cuando ocurre en los infartos agudos coronarios en el corazón. La necrosis, es la muerte del tejido viable y muchas veces se convierte en una cicatriz que limita las funciones vitales de los diferentes órganos. Por ejemplo, la pérdida de viabilidad del corazón, secundario a necrosis del miocardio, provoca la eventual debilidad del músculo cardiaco que funciona para mantener la fortaleza de contracción muscular que mantiene el producto cardiaco adecuado para la demanda metabólica de los diferentes órganos vitales.
Cuando la necrosis afecta una gran cantidad de músculo cardiaco, se produce la falla cardiaca, cuando el músculo cardiaco pierde la viabilidad de mantener el producto cardiaco y clínicamente los pacientes manifiestan síntomas de falta de aire al ejercicio, edema de las áreas dependientes y edema pulmonar intersticial. Igualmente, la necrosis de las extremidades inferiores; que muy comúnmente, puede ser causado por trombosis o falta de flujo de sangre oxigenada, provoca síntomas relacionados a la hipoxemia tisular tales como claudicación que se manifiesta por dolor en las piernas secundario al ejercicio. Los pacientes pueden estar años completamente asintomáticos, muchas veces asociado a la pérdida de la conducción nerviosa conocido como neuropatía, bien común en

los pacientes que sufren de diabetes mellitus. La primera manifestación en estos pacientes muchas veces es una úlcera en extremidad inferior que no sana con cuidado usual y es entonces donde se estudia al paciente con exámenes físicos, sonografía y eventual angiografía para determinar la severidad de la limitación de flujo, específicamente al territorio arterial de extremidades inferiores. Lamentablemente, en Puerto Rico, es una condición con mucha limitación diagnóstica ya que los pacientes son referidos muchas veces muy tarde a los especialistas vasculares y el tratamiento lamentable se concentra en una amputación de la extremidad, que es funesto para la vida del paciente y la morbilidad a corto y a largo plazo aumenta significativamente.
En términos del tratamiento, se concentra primeramente en la prevención, con estilos de vida activos que se centralizan en actividades de estilos de vida activos con ejercicio físico y una dieta balanceada. Una vez se diagnostica un paciente con enfermedad de trombosis vascular con limitación de flujo parcial o total es importante fundamentar el tratamiento basado en las áreas de órganos vitales que estén envueltos y dividir las regiones en vasculatura venosa o arterial.
LA TERAPIA CON
ANTICOAGULANTES HA SIDO LA MÁS IMPORTANTE POR MUCHOS AÑOS YA QUE HA PROBADO SU SEGURIDAD Y TOLERANCIA POR DÉCADAS YA QUE MUCHOS DE ESTOS MEDICAMENTOS TIENEN QUE SER UTILIZADOS DE POR VIDA.

Por ejemplo, pacientes con trombosis de vena profunda de extremidades inferiores, la mayoría, son candidatos para anticoagulantes orales de por vida; específicamente cuando no se encuentra una causa reversible asociada al evento de trombosis. Estos medicamentos, son bien tolerados y específicos para una potencia de anticoagulación con farmacología mediada a través del bloqueo directo del factor Xa, de la cascada de coagulación. En el pasado se había utilizado Warfarin, con buenos resultados, pero lamentablemente la gran interacción con otros medicamentos al igual que su intensa restricción dietética y constante evaluación de potencia sistémica, a través de estudios de sangre mensuales, ha sido su eventual rechazo de la comunidad medica y solo se utiliza en situaciones patológicas individuales tales como condiciones de hipercoagulabilidad genética o reemplazo de válvulas cardiacas mecánicas, entre otros. El uso de medicamentos antiplaquetarios, también ha sido una herramienta esencial, a pesar de que su beneficio específicamente para prevención de eventos vasculares ha sido cuestionado recientemente, todavía puede formar parte integral del tratamiento; muchas veces en combinación con un agente novel anticoagulante de baja potencia, como alternativa de prevención de eventos cardiovasculares.
La terapia de revascularización inmediata es la clave para prevención de necrosis del tejido viable cuando ocurre trombosis aguda en el lecho vascular arterial que puede ser de origen cerebrovascular, coronario o en las estructuras vasculares periféricas. Esta terapia se puede dividir en acceso percutáneo o quirúrgico dependiendo de la disponibilidad de estos servicios, al igual que la extensión de la trombosis y morbilidades del paciente. La meta es restablecer el flujo vascular arterial, con dispositivos como balones o endoprótesis, hasta conductos venosos que pueden ser utilizados quirúrgicamente para proveer un puente desviando sangre oxigenada hacia la vasculatura que mantiene la viabilidad muscular especialmente en el músculo cardiaco y en las extremidades inferiores.
En conclusión, la trombosis es una condición que puede presentar de manera aguda o crónica, que puede provocar la pérdida de la viabilidad de un órgano vital por lo cual es importante continuar con mecanismos de prevención y detección temprana para evitar complicaciones que puedan terminar en morbilidad a largo plazo incluyendo la amputación. La terapia medica es esencial, específicamente para cuando ya se ha establecido el diagnóstico.

Las mujeres tienen menos probabilidades de sobrevivir a un paro cardíaco fuera de un hospital, en parte porque las personas en la calle tienen temor de tocarlas. Los héroes valientes no tienen miedo; tocan corazones y salvan vidas.
Las mujeres tienen menos probabilidades de sobrevivir a un paro cardíaco fuera de un hospital, en parte porque las personas en la calle tienen temor de tocarlas. Los héroes valientes no tienen miedo; tocan corazones y salvan vidas.
Aprende RCP solo con las manos. Visita heart.org/rcpheroes







HCM shares symptoms with other common cardiovascular and pulmonary diseases.1-5
Reveal the hidden impact of HCM.
ExposeHCM.com

References:
2. Wexler R, Elton T, Pleister A, Feldman D. Cardiomyopathy: an overview. Am Fam Physician. 2009;79(9):778-784.
1. Argulian E, Sherrid MV, Messerli FH. Misconceptions and facts about hypertrophic cardiomyopathy. Am J Med. 2016;129(2):148-152.
3. Marian AJ, Braunwald E. Hypertrophic cardiomyopathy: genetics, pathogenesis, clinical manifestations, diagnosis, and therapy. Circ Res. 2017;121(7):749-770. 4. Ommen SR, Mital S, Burke MA, et al. 2020 AHA/ACC Guideline for the Diagnosis and Treatment of Patients With Hypertrophic Cardiomyopathy: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2020;142(25):e558-e631. 5. Feldman DN, Douglas JS Jr, Naidu SS. Indications for and individualization of septal reduction therapy. In: Naidu SS, ed. Hypertrophic Cardiomyopathy. Springer-Verlag London; 2015. 6. University of Maryland Medical Center. Hypertrophic cardiomyopathy types, symptoms and causes. Accessed June 14, 2021. https://www.umms.org/ummc/health-services/heart-vascular/services/hypertrophic-cardiomyopathy/types-symptoms-causes
© 2021 MyoKardia, Inc., a Bristol-Myers Squibb Company. All rights reserved. CV-US-2100769 09/21
Diagnosing hypertrophic cardiomyopathy (HCM) can be challenging.1
When patients experience fatigue, chest pain, dyspnea (especially exertional), palpitations, and/or syncope, consider the possibility of HCM.6